Экзамен по нормальной анатомии в медицинских университетах сдают во время зимней сессии второго курса. Из всех остальных экзаменов именно этот обычно окутан неким ореолом ужаса и таинственности. Я сдал нормальную анатомию на 5. Теперь хочу поделиться некоторыми своими наблюдениями о том, как сдать анатомию в медицинском вузе.
Самое главное
Главное, что необходимо запомнить — анатомию следует учить все полтора года, качественно готовясь к каждому семинару. Если вы не учили ничего вообще весь первый и половину второго курса, то увы, сдать анатомию у вас не получится.
Ещё момент — качество ваших ответов на каждой пройденной теме должно быть соответствующее. Существуют преподаватели, которые спрашивают спустя рукава, которые откровенно «натягивают» до «тройки» слабым студентам.
Как узнать, всё ли в порядке в вашем вузе с требованиями по анатомии? Весьма легко. Если вы, сразу же после пройденной темы и полученного зачёта по ней, способны рассказать её всю на русском и на латинском, правильно показывая всё на препаратах или на планшетах — у вас всё хорошо.
Допустим, вы старательно учили анатомию все полтора года, но у вас остаётся месяц перед экзаменом, и вам кажется, что вы ничего не знаете и ничего не сдадите. Что же делать?
Как готовится?
Совет 1. Вам нужно вовремя мобилизоваться. Если вы старались учиться всё предыдущее время, вам вполне хватит 15-17 дней, чтобы привести в порядок все вопросы из вашего экзаменационного списка (у меня их было 320). Вероятно, вам кажется, что вы точно сдадите на 2 и что незнакомых вопросов куча, но (если вы учились добросовестно) у вас всё будет в порядке.
Совет 2. По возможности, откиньте все остальные предметы и занятия. Для вас не должно сейчас существовать гистологии, физиологии, зачётов, вообще ничего, кроме анатомии. На моём курсе несколько ребят пытались одновременно готовится к двум экзаменам (мы сначала сдавали анатомию, потом — гистологию), это закончилось оценками 3 и 4 там, где знания позволяли получить 5.
Совет 3. При повторении вам необходим системный подход. Сразу же, как увидите список вопросов, условно распределите их по группам:
- «Знаю прекрасно, эти вопросы — моя сильнейшая сторона»;
- «Знаю неплохо»;
- «Не знаю. Если у меня это спросят, я промолчу»
Я уже описывал эту тактику в заметке о том, как сдать биологию. Это был как раз первый этап подготовки. Так вот, вам необходимо начать именно с вопросов последней группы. Очень важно трезво оценить свои шансы.
Не знаете, в какую группу отнести тот или иной вопрос? Представьте, что вы сидите перед преподавателем и он у вас спрашивает именно тот вопрос. Постарайтесь ответить на него прямо сейчас. Представьте топографию органа, его функции. Есть проблемы? Тогда в третью группу, вы этот вопрос не знаете.
Первым делом как раз прорабатывайте вопросы из третьей группы, то есть те, которые вы не знаете вообще.
Совет 4. Обязательно делайте пометки в вашем списке вопросов. Отмечайте уже пройденные вопросы — это позволит вам контролировать ваше подготовку. В любой момент вы можете посчитать соотношение количества пройденных вопросов и количества всех вопросов.
Также подписывайте всё, что только умещается в вашем списке. Пишите краткие классификации, топографические ориентиры, функции.
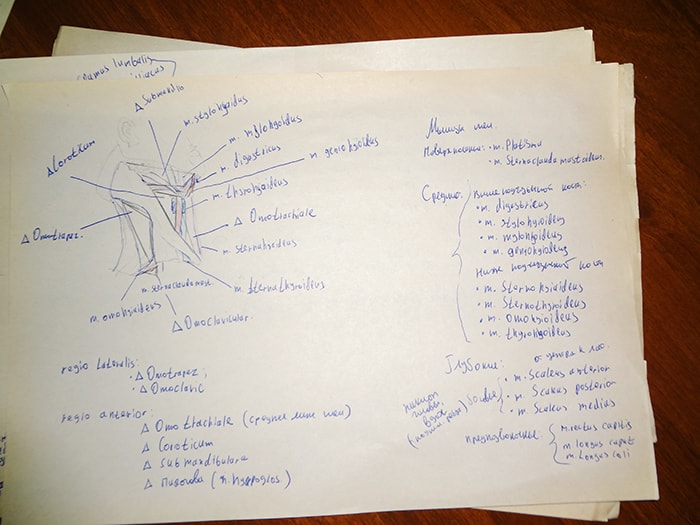
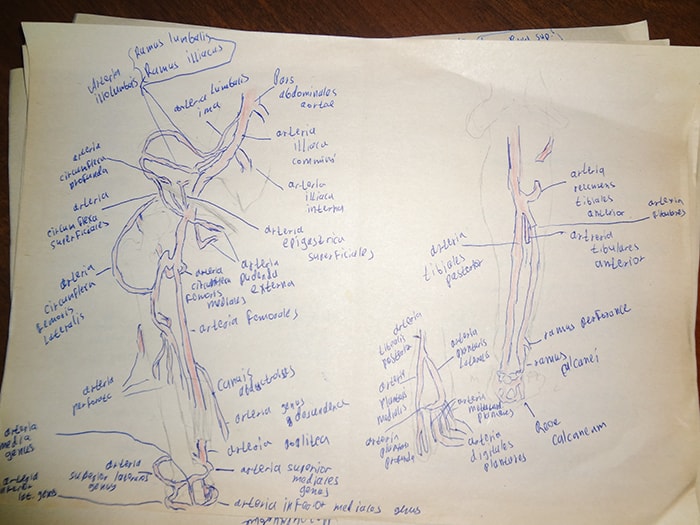
Совет 5. Рисуйте. Даже если вы уже делали схемы и рисунки в течении года, сделайте новые перед экзаменом. У меня за пару недель выросла целая папка с такими рисунками:
Особенно хорошо при рисовании запоминаются мышцы, периферические нервы и сосуды. Лучше всего простым карандашом набрасывать топографические ориентиры (например, ногу) и уже поверх неё ручкой рисовать артерии, как в моём примере:
Совет 6. Ходите в вашу анатомичку. Как можно чаще, при каждой возможности. Лучше всего, если вы будете иметь возможность увидеть те самые планшеты и препараты, на которых вы будете отвечать на экзаменах. Учите, повторяйте на препаратах в анатомичке каждый возможный день.
Совет 7. Созванивайтесь с вашим одногруппником/одногруппницей и вместе делайте «пробежки» по вопросам. Используйте телефон или скайп. Берёте блок из 5-7 вопросов и спрашивайте каждый из них, слушаете, что вам отвечают, поправляете, если что. Затем вам тоже самое делает ваш одногруппник, вы также отвечаете на случайные вопросы. Очень качественный способ повторения.
Совет 8. Обязательно используйте видео уроки, причём самые понятные и качественные Не тратьте время на длинные, растянутые уроки, которые вы плохо понимаете. Например, идеальное видео по тройничному и лицевому нервам — вот:
Это коротко, наглядно, и прекрасно запоминается.
Ещё в качестве примера — блестящая лекция Владимира Изранова по порто-кавальным анастомозам. Лучше этот материал показать невозможно.
Совет 9. Тут хотел написать что-то вроде «не волнуйтесь», но потом понял, что это глупо, перед экзаменом по анатомии будет волноваться будет каждый студент. Поверьте, если вы добросовестно отнеслись к анатомии и освоили весь материал с пониманием, у вас всё будет в порядке.
Всем удачи, изучайте медицину и не забывайте заходить на мой блог!
1. Предмет и содержание анатомии.
Значение анатомии для изучения клинических дисциплин. Методы анатомического
исследования. Индивидуальная изменчивость организма. Понятие о вариантах нормы.
Анатомия человека (от греч. anatemno — рассекаю) – наука, изучающая строение
и форму человеческого тела и составляющих его органов в связи с их функциями
и развитием. Она относится одному из важнейших разделов биологических наук
морфологии. Задачами анатомии как науки являются установление и описание
формы, строения, положения органов и их взаимоотношений с учетом возрастных,
половых и индивидуальных особенностей. Анатомия изучает также
взаимозависимость строения, формы органов и их функции, выявляет
закономерности конструкции тела в целом и составляющих его частей.
Анатомия, представляет собой один из разделов морфологии,
связана общностью научных интересов с рядом других наук, например с
гистологией, цитологией, молекулярной биологией, эмбриологий, сравнительной
анатомии, антропологий и др.Анатомия человека вместе с физиологией составляет
теоретическую основу медицины, так как знание строения и функции организма
человека необходимо для понимания изменений, вызванных болезнью. В связи с
этим одним из важных направлений является прикладная, или клиническая,
анатомия, разрабатывающая анатомические проблемы теоретической и практической
медицины. Прикладная анатомия может быть хирургической, стоматологической,
нейрохирургической и т.д. В зависимости от плана изложения анатомии человека
выделяют систематическую, топографическую, пластическую
анатомию. Систематическая – описывает строение, форму, положение,
взаимоотношения и развитие органов по системам. Топографическая —
приводит данные о строении тела, положении и взаимоотношениях органов по
областям тела послойно. Пластическая – сообщает сведения о статике
и динамике внешних форм тела человека. В зависимости от инструментальной вооруженности
исследователей строения тела человека различают:
1.Макроскопическую
анатомию – изучение внешней формы и строения невооруженным
глазом.
2.Макро-микроскопическую анатомию изучение
анатомии с использованием оптических устройств небольшого увеличения.
3.Микроскопическую
анатомию (гистологию, цитологию) изучение более тонкого строения
органов и тканей с помощью микроскопа.
Взависимости от плана изучения
строения тела человека различают следующие виды анатомии:
Систематическая анатомия изучение анатомии тела
человека по системам, т.е. изучение органов, объединенных общностью развития,
структуры, положения и функции.
Функциональная анатомия рассматривает строение
органов, систем органов и организма человека в связи с выполняемыми
функциями, сформировавшимися в ходе развития под влиянием факторов внешней и
внутренней среды.
Топографическая анатомия занимается послойным
изучением взаимного расположения органов, частей органов и различных
анатомических образований в определенных областях тела человека.
Динамическая анатомия анатомия
опорно-двигательного аппарата при выполнении различных движений (работа мышц,
сохранение позы, равновесия и т.п.).
Пластическая анатомия занимается изучением
внешних форм и пропорций частей тела человека в связи с функцией и внутренним
устройством тела человека.
Сравнительная анатомия занимается анатомией
человека и различных животных путем сравнения развития и строения одинаковых
органов и анатомических образований, что позволяет объяснить особенности
строения тела, его частей, органов и систем органов человека.
.Значение
анатомии для изучения клинических дисциплин. Для клинических дисциплин и медицинской практики анатомия закладывает фундамент системных
знаний о строении, топографии, структурных взаимосвязях как на теоретическом,
так и на практическом уровнях. Анатомическая терминология положила начало
названиям болезней, способам и методикам диагностики и лечения, наименованиям
инструментов и аппаратов. Анатомическими осями и плоскостями пользуется вся
медицина. Симптомы, синдромы и диагноз болезни всегда связаны с определенными
анатомическими образованиями и структурно-функциональными изменениями в них.
Наконец, лечение и профилактика всегда начинается с воздействия на организм в
целом и избирательно на отдельные системы, органы, ткани и клетки
Методы анатомического исследования.Анатомия располагает большим выбором
различных методов исследования строения чел-го тела. Выбор метода зависит от
задачи исследования. Старейший метод препарирования (рассечения), применяется
при изучении внешнего строения и топографии крупных образований. Метод
инъекции часто сочетается с рентгенографией, если инъецированная масса
задерживает рентгеновские лучи; с просветлением, когда объект после
специальной обработки делается прозрачным, а инъецированные сосуды или
протоки делаются контрастным, непрозрачным. Расположение к.-л. органа по
отношению к др анатомическим образованиям исследуют на распилах замороженного
тела, получившие название пироговские срезы. Гистотопографический метод –
срезы толщиной неск-ко мкм обработанные гистологическими красителями. По
серии гистологических срезов и гистотопограмм можно восстановить изучаемое
образование на рисунке или объемно, такое действие представляет собой
графическую или пластическую реконструкцию. Для решения ряда анатомических
задач применяются гистологические и гистохимические методы, когда объект
исследования м.б. обнаружен при увеличениях, позволяющих производить
микроскопию. При сканирующей электронной микроскопии получается объемное
изображение объекта исследования при малых и больших увеличениях.
Индивидуальная изменчивость
организма. Понятие о вариантах нормы
Наличие индивидуальной изменчивости формы
и строении тела человека
позволяет говорить о вариантах (вариациями»
строения организма (от лат. variatio — изменение, varians -* вариант), которые выражаются в
виде отклонений от наиболее часто встречающихся случаев, принимаемых за
норму.
Наиболее резко выраженные стойкие врожденные отклонения от
нормы называют аномалиями (от греч. anomalia — неправильность). Одни аномалии
не изменяют внешнего вида человека (правостороннее положение сердца, всех или
части внутренних органов), другие резко выражены и имеют внешние проявления.
Такие аномалии развития называют уродствами (недоразвитие
черепа, конечностей и др.). Уродства изучает наука тератология
(от греч. teras, род. падеж teratos — урод).
Каждому человеку присущи свои, индивидуальные особенности строения. Поэтому систематическая
(нормальная) анатомия прослеживает индивидуальную изменчивость, варианты
строения тела здорового человека, крайние формы и типичные, наиболее часто
встречающиеся.
Так, в соответствии с длиной тела и другими антропометрическими признаками в
анатомии выделяют следующие типы телосложения человека:
долихоморфный (от
греч. dolichos — длинный), для которого
характерны узкое и длинное туловище, длинные конечности (астеник);
брахиморфный (от
греч. brachys — короткий) — короткое,
широкое туловище, короткие конечности (гиперстеник); промежуточный тип —
мезоморфный (от
греч. mesos — средний), наиболее
близкий к «идеальному» (нормальному) человеку (нормостеник).
Важно понимать развитие конкретного человека в онтогенезе (от греч. óntos —
сущее, существующее), в котором выделяют ряд периодов. Рост и развитие
человека до рождения (перинатальный период) рассматривает
эмбриология, после рождения (постнатальный период, от
лат. nátus — рожденный) изучает возрастная
анатомия. В детском, подростковом и даже в юношеском возрасте органы
еще растут, происходит дифференцировка тканевых элементов. У мужчины и
женщины зрелого возраста строение тела более или менее стабильно. Однако и в
этот период в органах также происходят изменения соответственно условиям
жизни, воздействиям внешней среды. Особенности строения тела людей пожилого и
старческого возраста изучает наука о закономерностях старения — геронтология (от
греч.geron — старик).
2.
Международная
анатомическая номенклатура и терминология. Оси и плоскости. Вертикальные
ориентировочные линии на грудной стенке, их значение. Области передней брюшной
стенки (схема).
В анатомии принята латинская терминология, которой пользуются во всем
мире. Система органов, органы и их части имеют латинские обозначения.
Совокупность анатомических терминов называется анатомической номенклатурой
(nomina anatomica). Принято считать анатомическую номенклатуру латинской,
хотя она содержит также термины греческого, арабского происхождения и слова,
искусственно созданные, искаженные плохим переводом. Для взаимопонимания
специалистов разных отраслей медицины и разных национальностей принята единая
международная анатомическая номенклатура на латинском языке: в 1895 году
Базельская, в 1955 – Парижская. Отдельные термины изменяются и в настоящее
время.
В 1955 г. на VI Международном конгрессе анатомов в Париже принята
единая международная анатомическая номенклатура (PNA). В 1974 г. на
Всесоюзном съезде анатомов, гистологов и эмбриологов в г. Ташкенте была
утверждена Русская анатомическая номенклатура, соответствующая Парижской
международной номенклатуре.
В анатомическую номенклатуру включен ряд терминов, определяющих
положение органов в теле человека, направление, величину их и т. д. Они
связаны с некоторыми условно принятыми приемами, употребляемыми для
определения положения органов или их частей в теле.
С этой целью в теле человека условно проводят оси и плоскости,
по отношению к которым можно охарактеризовать положение органа. Так, проводят
три вида плоскостей: горизонтальные, проходящие параллельно линии горизонта и
делящие вертикально тело стоящего человека на верхнюю и нижнюю части, и
вертикальные: одна из нйх идет параллельно плоскости лба (frons — лоб) —
фронтальная — и делит тело на переднюю и заднюю части, вторая проходит
спереди назад (как бы по направлению полета стрелы; sagitta — стрела) —
сагиттальная — и делит тело на правую и левую части. Если сагиттальная плоскость
проходит точно через середину тела, то ее называют медианной — срединной .
Она делит тело на две подобные половины, так что говорят о двухбоковой
(билатеральной) симметрии человеческого тела. Соответственно и линии, или
оси, проводимые в теле человека в тех же направлениях, называются фронтальной
(справа налево), вертикальной (сверху вниз) и сагиттальной (спереди назад).
Этими осями пользуются для характеристики движений в суставах.
Вертикальные ориентировочные линии на грудной
стенке, их значение.
Для обозначения
локализации визуально и пальпаторно определяемых образований, пульсаций и
выпячиваний, а также с целью проекции на поверхность грудной клетки границ
внутренних органов, перкуторных и аускультативных феноменов используют
естественные ориентиры, условные опознавательные линии и образуемые ими
области. Чтобы
точно указать локализацию изменений в области грудной клетки, ее условно
разделяют на горизонтальные и вертикальные опознавательные линии
На грудной клетке принято выделять 10 вертикальных опознавательных
линий :
1) передняя срединная линия (linea
mediana anterior) — проводится через середину ширины грудины от яремной
вырезки и до нижнего полюса мечевидного отростка .В случае необходимости
возможно продолжение этой линии на живот до лобкового сращения, где она
соответствует белой линии живо-
та и носит название — linea alba;
2)грудинная
линия (linea sternalis) — проводится по контурам правого или левого
краев грудины ;
3)среднеключичная
линия (linea medioclavicularis) — проводится через середину ключицы.
Если этот ориентир по какой-либопричине не подходит, то за отправную
точку берется сосок и контурируется сосковая линия (linea mamillaris). В
случае необходимости среднеключичную линию можно продолжить на живот, где она
примерно соответствует латеральному краю прямой мышцы и называется
околопрямомышечной линией (linea pararectalis);
4) окологрудинная линия (linea
parasternalis) — проводится на середине расстояния между среднеключичной и
грудинной линиями ;
5) передняя
подмышечная линия (linea axillaris anterior) — проводится
от контура переднего края подмышечной ямки. Для правильного обозна-чения
этого ориентира необходимо отвести руку до уровня горизонтальной плоскости и
найти место пересечения контура наружного края большой грудной мышцы с
боковой поверхностью грудной клетки;
6) средняя подмышечная линия (linea
axillaris media) — проводится на середине ширины подмышечной ямки (рис. 24).
Ориентиром ей служит вершина ямки, которая наиболее отчетливо определяется
при отведенной руке;
7) задняя подмышечная линия (linea
axillaris posterior) — проводится от контура заднего края подмышечной ямки .
Ориентиром ей служит место пересечения переднего края широчайшей мышцы спины
с боковой поверхностью грудной клетки. Продолжение этой линии книзу за
пределы грудной клетки (от переднего конца 11-горебра и до крыла
подвздошной кости) носит название линии Лесгафта и служит для разграничения
живота и поясницы ;

линия (linea scapularis) — проводится через контур нижнего угла лопатки
при опущенных руках
9)задняя
срединная линия (linea mediana posterior) — проводится по контурам
остистых отростков ;
10) околопозвоночная линию (linea
paravertebralis) — проводится по середине расстояния между задней срединной и
лопаточной линиями ;
ГРАНИЦЫ, ОБЛАСТИ И ОТДЕЛЫ ЖИВОТА
Сверху живот ограничен реберными
дугами, снизу — подвздошными гребнями, паховыми связками и верхним краем
лонного сращения. Боковая граница живота проходит по вертикальным линиям,
соединяющим концы XI ребер с передневерхними остями (рис. 15.1).
Двумя горизонтальными линиями
живот делится на три отдела: надчревье (эпигастрий), чревье (мезогастрий) и
подчревье (гипогастрий). Наружные края прямых мышц живота идут сверху вниз и
разделяют каждый отдел на три области.
Следует иметь в виду, что
границы полости живота не соответствуют границам передней брюшной стенки.
Полость живота — пространство, покрытое внутрибрюшной фасцией, сверху
ограничено диафрагмой, снизу — пограничной линией, которая отделяет полость
живота от полости малого таза.
Рис. 15.1. Деление живота на отделы и
области:
1 — проекция купола
диафрагмы;
2 — linea costarum; 3 —
linea spmarum; а — надчревье; б — чревье; в — подчревье; I — собственно
эпигастральная область; II и III — правая и левая подреберные области; V —
пупочная область; IV и VI — правая и левая боковая области; VIII —
надлобковая область; VII и IX — подвздошнопаховые области
3.
История
развития анатомии. (Гиппократ, Гален, Леонардо да Винчи, Андреас Везалий). Развитие
анатомии в России (Е.О. Мухин, Н.И.Пирогов, П.Ф. Лестгафт. В.П. Воробьев, В.Н.
Тонков, В.Н. Шевкуненко) их вклад в развитие анатомической науки.
Гиппократ (460-377 гг. до н.э.) описал
некоторые кости черепа, соединения их посредством швов, развитие цыпленка,
образование алантоиса.Он считал, что основу строения организма составляют
четыре «сока»: кровь, слизь, желчь и черная желчь. Темперамент
человека как одно из проявлений его душевной деятельности обусловлен
состоянием соков тела, т.е. материи. В этом был материализм Гиппократа.
Выдающимся врачом
Древнего Рима был Гален (130 — 200 гг. н. э.), который по
своему величию и значению может сравниться с Аристотелем. Гален родился и
умер в Пергаме. В течение 7 лет путешествовал по Палестине, к берегам Малой
Азии и Александрии. Вернувшись на родину, Гален занялся врачебной практикой
среди гладиаторов. Гален обладал многосторонними познаниями, и его работы
представляют энциклопедию во всех областях знаний того времени. Из 434 трудов
Галена известны 83 сочинения по медицине.Анатомия для Галена не
составляла точной основы медицины, так как подлинного представления о
строении человека у него еще не было. Изучая анатомию на трупах и ранах
гладиаторов, а главным образом на животных, обобщив не всегда точные
анатомические данные других врачей, Гален допустил большие неточности в
описании строения человека. Тем не менее он дал самое подробное
систематизированное описание всех изучаемых им анатомических структур. Гален
верил в бога; его теологические взгляды на медицину развились под влиянием
учения Платона и Аристотеля.Труды Галена были признаны
средневековой христианской церковью непогрешимыми и на протяжении последующих
13 столетий служили пособиями для подготовки врачей. Главный труд Галена «О
назначении частей человеческого тела» был переведен на русский язык в 1971 г.
Особое место в науке, в
частности в анатомии, принадлежит Леонардо Да Винчи (1452 —
1519) — художнику, ученому, механику, философу. Как художник он занимался
пластической анатомией и сделал много точных рисунков мышц, костей и
внутренних органов у человека и животных. Все это свидетельствует о том, что
он вскрывал и изучал их трупы. Леонардо да Винчи близко подошел к пониманию
кровообращения.
Андрей Везалий (1514 — 1564) родился в
семье бельгийца — придворного аптекаря Карла V. Везалию в Париже все же
удалось сделать полное препарирование трупа, а изучение внутренних органов
сводилось только к беглому осмотру. Анатомию костей ему удалось изучить
довольно подробно на препаратах, собранных на старых кладбищах. Уже в декабре
1537 г. ему присудили звание доктора медицины, разрешили публичное вскрытие
трупов и преподавание анатомии и хирургии.В Падуанском университете Везалий
заведовал кафедрой анатомии. С этого момента он стал излагать анатомию на
основании того, что наблюдал при вскрытии, уже не доверяя авторитетам.После
5-летней утомительной работы с разлагавшимися трупами (в те времена их не
умели бальзамировать) он в 1542 г. закончил труд «О строении человеческого
тела» в 7 книгах. Эта работа переведена на русский язык в 1950 — 1954
гг.Работа Везалия должна была убедить весь мир в том, что схоластическая анатомия
Аристотеля и Галена не может служить основой медицины.Анатомия Везалия,
созданная по материалам препаровки трупов, содержала и некоторые
физиологические объяснения. Однако Везалию не удалось разобраться полностью
во многих вопросах функции органов, в том числе и кровообращении.Работы
Везалия явились основой современной анатомии. Его данные способствовали
развитию физиологии, сравнительной анатомии и эмбриологии.
Мухин —представитель московской
госпитальной школы в 19 веке, преподаватель анатомии Московского
университета. В 1812 г. вышел его «Курс анатомии». Он
организовал при кафедре анатомический музей, выступал как пропагандист
русской анатомической терминологии.
Н. И. Пирогов (1810 — 1881) —
основоположник и создатель прикладного направления анатомии — топографической
анатомии.Труд Н. И. Пирогова «Хирургическая анатомия сосудистых стволов и
фасций» (1837) — выдающаяся работа, не потерявшая значения и в наше время.Его
метод изучения органов и других образований на распиленных трупах позволяет более
точно в трехмерном изображении определить их проекцию и глубину залегания.Н.
И. Пироговым создан «Полный курс прикладной анатомии человеческого тела»
(1843 -1848).Н. И. Пирогов был выдающийся хирург, разработавший технику
многих операций, успешно использовавший знание анатомии в практических
целях. Он первый применил в России общий наркоз, гипсовую повязку,
был создателем военно-полевой хирургии как науки.
Выдающимся исследователем в
области функциональной анатомии и теории физического воспитания был П.
Ф. Лесгафт (1837—1909) — автор фундаментального труда «Основы
теоретической анатомии». П. Ф. Лесгафт является основоположником
теоретической анатомии в России. Он описал закономерности перестройки
костного вещества под влиянием мышечной тяги, сформулировал принципы
развития кровеносных сосудов и их взаимоотношений в зависимости
от строения и функции органов, показал значение анастомозов между артериями в
кровоснабжении органов и частей тела.
П.Ф. Лесгафт считал, что в жизнедеятельности всех органов и систем
эффективная работа (функция) соотносится с рациональным устройством, т.е. при
наименьших затратах материала на строительство органа достигается наибольший
коэффициент полезной его деятельности (закон минимума-максимума).
Данное диалектическое противоречие раскрыл на примерах строения и функции
суставов, заявив что при наименьшей площади сочленения и крепости капсулы
достигается наибольшее разнообразие и объем движений.
П. Ф. Лесгафт доказал, что
внутренняя структура костей под влиянием функции (опора и движение)
перестраивается активно, в то время как внешняя форма обусловлена влиянием
сил мышечной тяги и давления.
Анатомо-функциональное направление, глубокие биологические
знания и увлеченность физическим развитием молодежи привели П. Ф. Лесгафта к разработке основ
физкультурного
Им написано много статей по физическому воспитанию и
образованию, а его исследования по биомеханике костей, суставов, мышц и
движений используются до сих пор в лечебной физкультуре, травматологии и
ортопедии. В честь признания научных заслуг П. Ф. Лесгафта многие институты физкультуры в нашей стране носят
его имя.
Значительный вклад в
развитие анатомии внес академик В. П. Воробьев (1876 —
1937), работавший в Харькове, лауреат Ленинской премии (1927). Он первый
разработал стерео-морфологический метод исследования в анатомии. Для изучения
строения органов он предложил макромикроскопический метод. Своими
исследованиями он дополнил данные о строении вегетативной нервной системы, в
частности подробно описал вегетативные сплетения сердца. Будучи блестящим
педагогом, он написал несколько учебников и руководств, создал анатомический
атлас. Под его руководством проводилось бальзамирование тела В. И. Ленина.
В. Н. Тонков (1872 — 1954) — академик
АМН СССР, профессор кафедры анатомии Военно-медицинской академии имени С. М.
Кирова в Ленинграде. В своих исследованиях сосудистой системы он широко
использовал эксперимент, развивая функциональное направление в анатомии.Он и
его ученики разработали учение о коллатеральном и редуцированном кровотоке,
которое сыграло большую роль в хирургии сосудистой системы.В. Н. Тонков
создал учебник анатомии, выдержавший 6 изданий.В 1896 г. он после П. Ф.
Лесгафта применил рентгеновы лучи для изучения скелета В. Н.Тонков был первым
председателем Всесоюзного общества анатомов.
В.Н.Шевкуненко (1872-1952) разработал
учение об индивидуальной анатомической изменчивости органов и систем тела
человека, имеющее большое значение в хирургии. Ему принадлежат оригинальные
труды: «Типовая анатомия», «Атлас периферической нервной и венозной систем».
4.
Позвоночный
столб в целом, строение позвонков. Физиологические изгибы, практическое
значение.
Позвоночный столб, columna vertebralis, состоит
из 24 истинных позвонков, крестца, копчика, межпозвонковых дисков, суставного и связочного
аппаратов.
Функциональное значение позвоночника большое, он является вместилищем для
спинного мозга и опорой для туловища, головы, плечевого пояса и верхних
конечностей, участвует в образовании грудной и брюшной стенок. Кроме того,
позвоночный столб выполняет амортизационную функцию, в нем угасают толчки во
время ходьбы, бега и прыжков. На позвоночном столбе сзади помещаются две
продольные борозды, sulci dorsales, ограниченные остистыми и поперечными
отростками, в которых расположены глубокие
мышцы спины.
Кровоснабжения позвоночного
столба осуществляется за счет ветвей a. vertebralis в шейном отделе; от a.
intercostales posterior — в грудном отделе, от аа. lumbales — в поясничном и
от a. sacralis lateralis — в крестцовом отделе. Отток венозной крови
осуществляется в plexus venosi vertebrates и далее в v. vertebrates в шейном
отделе; в vv. intercostalesposteriores — в грудном, в v. lumbales — в
поясничном и в v. iliaca interna — в крестцовом.
Отток лимфы осуществляется в nodi lymphatici occipitales,
retroauriculares, cervicales profundi в шейном отделе; в nodi intercostales —
в грудном; в nodi lumbales — в поясничном и в nodi sacrales — в крестцовом.
Иннервация осуществляется задними ветвями спинномозговых нервов.
Позвонок, vertebra, состоит из тела, corpus vertebrae, и дуги, arcus vertebrae. Тело позвонка обращено вперед и является
его опорной частью. Кзади от тела располагается дуга, которая соединяется с
телом при помощи двух ножек, pedunculi [pediculi] arcus vertebrae, образуя позвоночное отверстие, foramen vertebrate. Отверстия всех позвонков составляют
позвоночный канал, canalis vertebrdlis, в котором располагается спинной мозг.
Поверхность тела позвонка, обращенная к
дуге, вогнута, на ней имеются отверстия для кровеносных сосудов — питательные
отверстия, foramina nutriensia. Дуга имеет отростки, к которым
прикрепляются мышцы, фасции. Сзади, по срединной линии, отходит непарный
остистый отросток, processus spinosus. Во фронтальной плоскости справа и слева
располагаются парные поперечные отростки, processus transver—sus, вверх и вниз от дуги направлены парные
верхние и нижние суставные отростки, processus articularessu—periores et inferiores. Основание суставных отростков ограничивают
верхнюю и нижнюю позвоночные вырезки, incisurae vertebrates superior et inferior. Нижняя вырезка глубже, чем верхняя. При
соединении позвонков друг с другом нижняя и верхняя вырезки образуют справа и
слева межпозвоночное отверстие, foramen intervertebrale.
Позвонки, соединяясь друг с
другом межпозвоночными симфизами, синдесмозами и суставами, формируют гибкую
ось туловища, которая определяет нормальный тип осанки человека. Позвоночный столб человека
имеет изгибы, направленные в шейном и поясничном отделах вперед (лордоз,
lordosis cervicalis et lordosis lumbalis), а в грудном и в крестцовых отделах
— назад (кифоз, kyphosis thoracica et kyphosis sacralis). Наличие этих
физиологических изгибов в позвоночном столбе придает ему рессорных свойств и
обеспечивает осанку.
Вертикальная ось проходит через
середину стреловидного шва черепа, позади поперечной линии, соединяющей углы
нижней челюсти, пересекает посредине поперечную ось тазобедренных суставов,
достигая середины стопы.
По отношению к этой оси
позвоночник формирует физиологические изгибы кпереди: шейный и
поясничный лордозы и изгибы кзади: грудной и крестцово-копчиковый кифозы,
право- и левосторонние сколиозы. Физиологический сколиоз в грудном отделе
обусловлен пульсирующей нисходящей аортой, прилежащей слева к грудным
позвонкам, начиная с четвертого. Кроме того, на формирование сколиоза влияет
развитие верхней конечности, масса и сила ее мышц (право- или леворукость).
Величина изгибов меняется в зависимости от массы тела и его отдельных частей,
физической нагрузки, мышечного напряжения, возраста, пола, наконец, от
положения тела (при вертикальном она увеличивается, горизонтальном
уменьшается).
5.
Грудная клетка в целом:
строение, её индивидуальные и типологические особенности, варианты и аномалии.
Дыхательные движения грудной клетки.
Грудная
клетка в целом (compages thoracis, thorax) образована двенадцатью
грудными позвонками, рёбрами и грудиной. Верхняя апертура её ограничена сзади
I грудным позвонком, с боков — I ребром и спереди — рукояткой грудины. Нижняя
апертура грудной клетки значительно шире. Границу её составляют XII грудной
позвонок, XII и XI рёбра, рёберная дуга и мечевидный отросток. Рёберные дуги
и мечевидный отросток образуют подгрудинный угол. Хорошо видны межрёберные
промежутки, а внутри грудной клетки, по бокам от позвоночника, — легочные
борозды. Задняя и боковые стенки грудной клетки значительно длиннее, чем
передняя. У живого человека костные стенки грудной клетки дополняются
мышцами: нижняя апертура закрыта диафрагмой, а межрёберные промежутки —
одноименными мышцами. Внутри грудной клетки, в грудной полости, расположены
сердце, лёгкие, вилочковая железа, крупные сосуды и нервы.
Форма
грудной клетки имеет половые и возрастные отличия. У мужчин она книзу
расширяющаяся, конусовидная, имеет большие размеры. Грудная клетка женщин
меньшего размера, яйцеобразная: сверху узкая, в средней части широкая и книзу
вновь сужающаяся. У новорожденных грудная клетка несколько сдавлена с боков и
вытянута кпереди.
Кости
грудной клетки представлены 12 парами ребер и грудиной.
Ребра, costae (I—XII)/
Семь пар верхних ребер (I—VII) хрящевыми частями соединяются с грудиной. Эти
ребра называются истинными, costae verae. Хрящи
VIII, IX, X пар ребер соединяются не с грудиной, а с хрящом вышележащего
ребра. Поэтому эти ребра получили название ложных ребер, costae spurlae. XI
и XII ребра имеют короткие хрящевые части, которые заканчиваются в мышцах
брюшной стенки. Эти ребра более подвижны, их называют
колеблющимися, costae ftuctuantes [fluitantes].
На
заднем конце каждого ребра имеется головка, caput costae, которая
образует сустав с телом одного или телами двух смежных грудных позвонков, с
их реберными ямками. Большинство ребер сочленяются с двумя соседними
позвонками. За головкой ребра следует более узкая часть — шейка ребра, collum costae. На
границе шейки и тела ребра имеется бугорок ребра, tuberculumcostae. На
десяти верхних ребрах бугорок делится на два возвышения. Медиальнонижнее
возвышение несет суставную поверхность бугорка ребра, fades articularis tuberculi costae, для
образования сустава с реберной ямкой поперечного отростка соответствующего
позвонка. Шейка с бугорком переходит непосредственно в более широкую и самую
длинную переднюю часть реберной кости — тело ребра, corpus costae, которое
слегка скручено вокруг собственной продольной оси и недалеко от бугорка резко
изогнуто вперед. Это место носит название угол ребра, angulus costae.
Грудина,
грудная кость, sternum, представляет собой плоскую кость, расположенную во фронтальной
плоскости. Грудина состоит из трех частей. Верхняя ее часть — рукоятка
грудины, средняя часть — тело и нижняя — мечевидный отросток. У взрослых
людей эти три части сращены в единую кость.
Рукоятка
грудины, manubrium sterni,—
самая широкая, особенно вверху, и толстая часть грудины. На верхнем крае ее
имеется неглубокая яремная вырезка, incisura jugularis. По
бокам от вырезки находится ключичная вырезка, incisura clavicularis, для
соединения с ключицами.
Тело
грудины, corpus sterni, —
самая длинная часть грудины, в средних и нижних отделах тело грудины более
широкое, чем вверху. На передней поверхности тела заметны шероховатые линии
(места сращения костных сегментов), на краях тела имеются реберные
вырезки, incisuraecostales, для образования
соединений с хрящами истинных ребер.
Мечевидный
отросток, processus xiphoideus, может
иметь различную форму, иногда книзу раздвоен или имеет отверстие.
Аномалии
формы ребер:
-расширение
ребра лопатообразное;
-ребро
расщепленное (син.: вилка Люшки) – расщепление переднего конца ребра;
-ребро
перфорированное – наличие щелей и отверстий в костной части ребра;
-сращение
ребер – костные мостики между соседними ребрами или замещение межреберного
промежутка соединительной тканью.
Аномалии
числа ребер:
-Аплазия
ребра – отсутствие какого-либо ребра, полное или частичное. Может быть одно-
и двусторонней.
-Добавочное
ребро:
—ребро
шейное – чаще всего соединено с VII шейным позвонком, редко с VI. Различают 4
степени выраженности —шейных ребер:
—ребро
грудное тринадцатое – увеличенный в длину поперечный отросток I поясничного
позвонка.
Наряду
с вариациями общего числа ребер нужно отметить непостоянство числа ребер,
соединяющихся с грудиной. Обычно истинных ребер насчитывается 7, но может
быть 8 или 6; при последнем варианте VII ребро присоединяется к хрящу VI
ребра. Особенно изменчивы колеблющиеся ребра. Интересно отметить, что. у
плодов последних месяцев и новорожденных XI ребро иногда соединяется с
вышележащими, но, с другой стороны, Х ребро может оставаться свободным.
-Гипоплазия
ребер – дефект развития ребер, при котором отмечается недоразвитие грудинных
концов ребер. Недостающая часть ребра замещается соединительной тканью.
Аномалии
развития грудины
Аномалии
развития грудины также многочисленны и разнообразны, например
-Аксифоидия
– отсутствие мечевидного отростка грудины.
-Аплазия
грудины (син.: астерния) – при полной форме ребра соединяются между
собой фиброзной пластинкой. Частичная форма обычно проявляется
отсутствием дистальной части грудины или рукоятки.
Грудина
сегментированная – длительное сохранение хрящевых прослоек между
окостеневшими частями грудины. Тело грудины в этом случае состоит из 4
частей.
-Деформация
грудины – удлиненная, овальная, квадратная грудина. Деформацией считают
образование резко выраженного угла между рукояткой и телом грудины. Обычно
угол обращен вершиной кпереди.
-Кости
грудины добавочные (син.: кости надгрудинные) – могут находиться над
рукояткой грудины в яремной вырезке.
-Расщепление
грудины (син.: шистостерния) – связано с неслиянием или неполным срастанием
грудинных хрящей. Дефект кости бывает настолько велик, что в расщелину
выпячивается сердце, покрытое, только мягкими тканями.
-Расщепление
мечевидного отростка – результат неравномерного роста грудины. Бывает при
длинной и короткой грудине.
Дыхательные движения, т. е. попеременное увеличение и уменьшение объема
грудной клетки, обусловленное ритмическими сокращениями дыхательных мышц,
осуществляют вдох и выдох — поступление и удаление из легких воздуха —
вентиляцию легких.
При вдохе межреберные мышцы приподнимают
ребра, а диафрагма, сокращаясь, становится менее выпуклой, в результате объем
грудной клетки увеличивается, легкие расширяются, давление воздуха в них
становится ниже атмосферного и воздух устремляется в легкие — происходит спокойный вдох. При глубоком вдохе, кроме
межреберных мышц и диафрагмы, одновременно сокращаются мышцы груди и
плечевого пояса.
При выдохе межреберные мышцы и диафрагма
расслабляются, ребра опускаются, выпуклость диафрагмы увеличивается, в
результате объем грудной клетки уменьшается, легкие сжимаются, давление в них
становится выше атмосферного и воздух устремляется из легких — происходит спокойный выдох.
Глубокий выдох обусловлен сокращением межреберных выдыхательных мышц и
брюшных мышц.
Мышцы,
поднимающие ребра, тт. levatores costarum, прикрыты
сзади пучками мышцы, выпрямляющей позвоночник, занимают задние отрезки
межреберных промежутков медиально от наружных межреберных мышц. Их
подразделяют на короткие и длинные.
Короткие
мышцы, поднимающие ребра, mm. levatores costarum breves, начинаются
отдельными пучками на поперечных отростках VII шейного, I и II грудных
позвонков, проходят вниз и латерально; прикрепляются к нижележащему ребру.
Длинные
мышцы, поднимающие ребра, mm. levatdres costarum longi, начинаются
на поперечных отростках VII—X грудных позвонков, переходят через нижележащее
ребро; прикрепляются к следующему ребру, медиально от угла последнего.
Функция: поднимают ребра, способствуя расширению
грудной клетки.
Иннервация: nn. intercostales (Сш, Thi,
Thn, Thvn— Thx).
Кровоснабжение: аа. intercostales
posteriores.
6.
Кости плечевого пояса и плеча, их соединения. Плечевой сустав: строение, кровоснабжение,
иннервация. Мышцы, действующие на него.
Кости
плечевого пояса
В состав пояса
верхней конечности входят лопатка и ключица.
Лопатка представляет собой плоскую кость
треугольной формы, расположенную на задней поверхности туловища. Она имеет
три края: верхний, медиальный и латеральный и между ними
три угла: латеральный, нижний и верхний. Латеральный угол
сильно утолщен и имеет суставную впадину, которая служит для сочленения
лопатки с головкой плечевой кости. Прилегающее к впадине суженное место
называется шейкой лопатки. Над и под суставной впадиной находятся бугорки —
надсуставной и подсуставной. Нижний угол располагается приблизительно на
уровне верхнего края восьмого ребра и легко прощупывается под кожей. Верхний
угол обращен кнутри и кверху.
Реберная
поверхность лопатки обращена к грудной клетке; эта поверхность несколько
вогнута и образует подлопаточную ямку. Тыльная поверхность лопатки выпукла и
имеет ость, идущую от внутреннего края лопатки к ее наружному углу. Ость
делит тыльную поверхность лопатки на две ямки: надостную и подостную, в
которых располагаются одноименные мышцы. Ость лопатки легко прощупывается под
кожей. Кнаружи она переходит в плечевой отросток лопатки (акромион ),
который располагается над плечевым суставом. Его наружная крайняя точка
служит опознавательной точкой при определении ширины плеч. Кроме
акромиального лопатка имеет обращенный вперед клювовидный отросток, который
служит для прикрепления мышц и связок.
Ключица представляет собой S-образно изогнутую
по длинной оси трубчатую кость. Она располагается горизонтально спереди и
сверху грудной клетки на границе с шеей,
соединяясь медиальным концом — грудинным — с грудиной,
а латеральным — акромиальным — с лопаткой. Ключица находится
непосредственно под кожей и легко прощупывается на всем своем протяжении.
Своей нижней поверхностью она при помощи связок и мышцы прикрепляется к
грудной клетке, а связками — к лопатке. Соответственно этому на нижней
поверхности ключицы имеются шероховатости в виде бугорка и линии.
Кости плеча
свободной верхней конечности
Плечо содержит
только одну кость — плечевую. Плечевая кость является типичной трубчатой
костью. Тело ее в верхнем отделе имеет на поперечном сечении округлую форму,
а в нижнем — трехгранную.
На верхнем конце
(проксимальном эпифизе ) плечевой кости находится головка плечевой
кости. Она имеет форму полушария, обращена к лопатке и несет на себе
суставную поверхность, к которой примыкает так называемая анатомическая шейка
плечевой кости. Кнаружи от шейки находятся два бугорка, служащие для
прикрепления мышц: большой бугорок, обращенный кнаружи, и малый бугорок,
обращенный кпереди. От каждого из бугорков идет книзу гребень. Между
бугорками и гребнями имеется борозда, в которой проходит сухожилие длинной
головки двуглавой мышцы плеча. Ниже бугорков находится наиболее суженное место
плечевой кости — ее хирургическая шейка.
На наружной
поверхности тела (диафиза ) плечевой кости имеется дельтовидная
бугристость, к которой прикрепляется дельтовидная мышца. При развитии
дельтовидной мышцы в результате спортивной тренировки наблюдается не только
увеличение дельтовидной бугристости, но также увеличение в данном участке
толщины всего компактного слоя кости. По задней поверхности тела плечевой
кости спирально сверху вниз и кнаружи идет борозда лучевого нерва.
Нижний конец
(дистальный эпифиз) плечевой кости образует мыщелок и имеет суставную
поверхность, которая служит для сочленения с костями
предплечья. Медиальная часть суставной поверхности, сочленяющаяся с
локтевой костью, называется блоком плечевой кости, а латеральная, сочленяющаяся
с лучевой костью, имеет шаровидную форму и называется головкой мыщелка
плечевой кости. Над блоком спереди и сзади располагаются ямки, в которые при
сгибании и разгибании предплечья входят отростки локтевой кости — венечный
(спереди) и локтевой (сзади). Эти ямки носят соответствующие названия:
передняя — венечной ямки и задняя — ямки локтевого отростка. По обеим
сторонам дистального конца плечевой кости
расположены медиальный и латеральный надмыщелки, легко
прощупываемые под кожей, особенно медиальный, имеющий на своей задней
стороне борозду локтевого нерва. Надмыщелки служат для прикрепления мышц и
связок.
Связочный
аппарат плеча
Грудино-ключичный
сустав, articulatio sternoclavicularis.
Сустав образован грудинной суставной поверхностью грудинного конца ключицы и ключичной
вырезкой рукоятки грудины. Суставные поверхности инкогруэнтны и по форме
приближаются к плоским или седловидным. Между суставными поверхностями
располагается суставной диск, discus articularis, который
устраняет неровности и способствует увеличению конгруэнтности суставных
поверхностей.
Акромиально—ключичный сустав, articulatio
acromioclavicularis. Образуют
сустав суставная поверхность акромиального конца ключицы и суставная
поверхность, расположенная на внутреннем крае акромиона лопатки. Обе суставные
поверхности слегка изогнуты, и в 1/3 случаев между ними располагается
суставной диск, discus articularis, в котором иногда
может быть отверстие. В акромиально-ключичном суставе возможны движения вокруг
трех осей.
На уровне пояса
верхней конечности есть собственные связки лопатки: клювовидно-акромиальная
связка, а также верхняя и нижняя поперечные связки лопатки.
Плечевой сустав, articulatio humeri, образован головкой плечевой кости и
суставной впадиной лопатки. Суставная поверхность головки плечевой кости
шаровидная, а суставная впадина лопатки представляет собой уплощенную ямку.
Поверхность головки плечевой кости приблизительно в 3 раза больше поверхности
суставной впадины лопатки. Последняя дополняется суставной губой, labrum glenoidale.
Суставная капсула имеет форму усеченного
конуса. Верхняя часть суставной капсулы утолщена и составляет
клювовидно-плечевую связку, lig. coracohumerale, которая начинается у наружного края и
основания клювовидного отростка лопатки и, проходя кнаружи и вниз, прикрепляется
к верхней части анатомической шейки плечевой кости.
Капсула плечевого сустава укрепляется
также за счет вплетающихся в нее волокон сухожилий рядом расположенных мышц (тт.
supraspinatus, infraspinatus, teres minor, subscapularis).
Синовиальная мембрана суставной капсулы
плечевого сустава образует два постоянных выпячивания: межбугорковое
синовиальное влагалище и подсухожильную сумку подлопаточной мышцы.
По форме суставных поверхностей плечевой
сустав — типичный шаровидный сустав. Движения в суставе совершаются вокруг
следующих осей: сагиттальной — отведение и приведение руки,
фронтальной—сгибание до и разгибание, вертикальной—вращение плеча вместе с
предплечьем и кистью кнаружи и кнутри. В плечевом суставе возможно также
круговое движение.
При рентгенологическом исследований плечевого
сустава, видны головка плечевой кости, суставная впадина лопатки и
рентгеновская щель плечевого сустава.
Мышцы плеча разделяют на две группы —
переднюю (сгибатели) и заднюю (разгибатели).
Переднюю группу составляют три мышцы:
клювовидно-плечевая, двуглавая мышца плеча и плечевая мышцы; заднюю—
трехглавая мышца плеча и локтевая мышца.
Эти две группы мышц отделены друг от
друга пластинками собственной фасции плеча: с медиальной стороны—медиальной
межмышечной перегородкой плеча, с латеральной — латеральной межмышечной
перегородкой плеча
Клювовидно-плечевая мышца, m. coracobrachialis. Функция: сгибает плечо в плечевом суставе и
приводит его к туловищу. Иннервация: m. musculocutaneus. Кровоснабжение: aa. Circumflexae anterior et posterior humeri.
Двуглавая мышца плеча, m. biceps brachii. Функция: сгибает плечо в плечевом суставе,
сгибает редплечье в локтевом суставе. Иннервация: n. musculocutaneus. Кровоснабжение: aa. collaterale ulnares superior et
inferior, a. brachialis, a. reccurens radialis.
Плечевая мышца, m.
brachialis. Функция: сгибает
предплечье в локтевом сутсаве. Иннервация: n. musculocutaneus. Кровоснабжение: aa.collaterale ulnares superior et
inferior, a. brachialis, a. reccurens radialis.
Трёхглавая мышца плеча, m. triceps brachii,
Функция: разгибает предплечье в локтевом стуставе, длинная головка действует
на плечевой сустав, участвуя в разгибании и приведения плеча к туловищу.
Иннервация: n. radialis. Кровоснабжение: a. circumflexa posterior humeri, a.
profunda brachii, aa, collatera
7.
Кости предплечья и кисти, их соединения. Локтевой сустав:
строение, кровоснабжение, иннервация, мышцы, на него действующие.
Между костями
предплечья лучевой и локтевой существует два вида соединений: непрерывные в
виде синдесмоза из межкостной фиброзной мембраны и прерывистые, синовиальные
в виде лучелоктевых суставов – проксимального и дистального. Межкостная
перепонка натянута между заостренными межкостными краями диафизов костей и
служит для прикрепления мышц предплечья. В своей верхней части, под
проксимальным лучелоктевым суставом она имеет косой пучок толстых фиброзных волокон,
именуемый косой хордой. Здесь же в мембране присутствуют отверстия для
прохождения межкостных сосудов и нервов.
Проксимальный
лучелоктевой сустав образуется при сочленении суставной окружности на головке
луча и лучевой вырезки на проксимальном эпифизе локтевой кости. Он входит в
состав локтевого сустава. Сустав укреплен кольцевой связкой, а капсулу имеет
общую с плечелучевым и плечелоктевым суставами, тоже входящими в локтевой
сустав. Дистальный сустав возникает при сочленении головки локтевой кости с
вырезкой на дистальном эпифизе лучевой. В нем находится фиброзно-хрящевой
диск, который отделяет его от лучезапястного сустава и служит суставной ямкой
для локтевой головки. Синовиальная оболочка в нем формирует мешковидное
выпячивание, направленное проксимально между костями предплечья. Оба
лучелоктевых сустава – проксимальный и дистальный образуют комбинированный
цилиндрический сустав, в котором вокруг продольной оси происходят повороты
лучевой кости внутрь – пронация и наружу – супинация с максимальным размахом
в 180о. Пронацию обеспечивают круглый и квадратный пронатор,
супинацию – бицепс и супинатор.
Предплечье
соединяется с кистью при помощи кистевых суставов и удерживателей сгибателей
и разгибателей. Лучезапястный сустава образован нижней суставной поверхностью
луча и тремя костями проксимального ряда запястья – ладьевидной, полулунной и
трехгранной. Сустав — сложный, эллипсоидный и обеспечивает движения по
фронтальной оси (сгибание и разгибание – до 150 о) и
сагиттальной оси (отведение и приведение – 80 о). Его тонкая
капсула укреплена мощными коллатеральными связками лучевой и локтевой, а
также тыльной и ладонной лучезапястными.
Кости
запястья соединяются между собой и пястными костями, образуя последовательно
расположенные среднезапястный, межзапястные и запястно-пястные суставы.
Лучезапястный и среднезапястный суставы обладают самостоятельными капсулами и
связками и называются кистевыми суставами. В образовании среднезапястного
сустава участвуют все кости запястья, кроме гороховидной. Его суставная щель
S-образной формы проходит между проксимальным и дистальным рядом костей,
огибая как бы две головки. Одна образована ладьевидной костью, другая –
головчатой и крючковатой. Полость сустава продолжается в межзапястные
суставы, расположенные между отдельными костями запястья. По ладонной
поверхности суставы укреплены лучистой связкой и ладонными межзапястными
связками, по тыльной поверхности – тыльными межзапястными и внутризапястными
связками. Сустав между гороховидной и трехгранной костями тоже относится к
межзапястным, его укрепляют гороховидно-крючковатая и гороховидно-пястные
связки.
Удерживатель
сгибателей лежит на ладонной поверхности запястья. Он начинается от
гороховидной и крючковатой костей, перекидывается над запястной бороздой и
прикрепляется к ладьевидной и кости трапеции. В результате запястная борозда
превращается в центральный запястный канал, в котором лежат сухожилия
сгибателей окутанные синовиальным влагалищем и срединный нерв. По бокам от
центрального канала удерживатель образует две узкие щели (канала), в которых
проходят с медиальной (локтевой) стороны локтевые сосуды и нерв, с
латеральной (лучевой) стороны – сухожилие с синовиальной оболочкой лучевого
сгибателя запястья.
Удерживатель
разгибателей проходит по задней поверхности запястья между дистальным
эпифизом лучевой кости и шиловидным отростком локтевой. Под ним располагается
6 костно-фиброзных каналов с сухожилиями и синовиальными влагалищами. В
направлении от лучевой к локтевой кости в первом канале лежит сухожилие
длинной мышцы, отводящей большой палец и короткого разгибателя этого же
пальца во втором – длинного и короткого лучевых разгибателей запястья, в
третьем – длинного разгибателя большого пальца, в четвертом – общего
разгибателя пальцев и разгибателя указательного пальца, в пятом – разгибателя
мизинца, в шестом – локтевого разгибателя запястья.
В
процессе эволюции человека происходит уменьшение массы и объема костей
запястья, укрепление связей между ними, суставы становятся плоскими и мало
подвижными, но прочными и способными передавать значительные мышечные усилия
на пальцы.
Соединение
дистального ряда запястных костей с основаниями пястных костей образует
плоские запястно-пястные суставы с прочной и тугой капсулой, общей для всех,
исключая сустав большого пальца. Капсула имеет туго натянутые
запястно-пястные ладонные и тыльные связки, укрепленные с ладонной
поверхности волокнистым хрящом. Между боковыми поверхностями оснований
пястных костей возникают межпястные суставы, соединенные межкостными связками
и сохраняющими общую капсулу с запястно-пястными суставами. В тех и других
суставах возможно только небольшое скольжение в пределах 5-10 градусов. Такие
тугоподвижные суставы укрепляют кисть и усиливают сопротивление ладони
действию сгибателей пальцев. Благодаря небольшой седловидности суставной
поверхности Y пястной кости запястно-пястный сустав мизинца способен к
слабому противопоставлению другим пальцам.
Запястно-пястный сустав большого пальца значительно
отличается по строению и функции, так как обладает:
·
седловидными суставными поверхностями на кости-трапеции и
основании первой пястной кости;
·
изолированной и широкой капсулой;
·
наклоном поперечной оси.
Все это обеспечивает движения по двум взаимно
перпендикулярным осям: поперечной – сгибание и разгибание, а с учетом ее наклона
еще и противопоставление, по сагиттальной оси происходит отведение и
приведение, а за счет сложения осей – круговое вращение большого пальца.
Эволюционно сустав прогрессирует и формирует в кисти современного человека
важнейшие движения – оппозицию и репозицию.
Пястно-фаланговые
суставы возникают при сочленении головок пястных костей и ямок на основании
проксимальных фаланг, по форме они приближаются к эллипсовидным. Капсулы по
бокам располагают коллатеральными связками (вспомогательными), по ладонной поверхности
– волокнистым хрящом и межпястными поперечными глубокими связками (от II до Y
кости). По фронтальной оси в этих суставах происходит сгибание и разгибание в
пределах 90-100о градусов, по сагиттальной – отведение и
приведение на 45-50о, за счет сложения осей – круговое движение.
Межфаланговые
суставы: проксимальные и дистальные являются – типичными блоковидными,
одноосными суставами, обладающими свободной капсулой с коллатеральными и
ладонными связками. В суставах выполняется сгибание и разгибание.
Соединения
костей предплечья и кисти обеспечивают в человеческой руке специфические
функции, связанные с трудовой деятельностью. Главное действие состоит в
противопоставлении большого пальца остальным, что дает 60 % работоспособности
кисти. Все соединения верхней конечности обладают большим объемом движений, а
на кисти характеризуются тонкими и высокодифференцированными движениями –
хватательными и противопоставляющими. Таким образом, кисть превратилась в
орган труда и осязания, а благодаря жестикуляции стала участвовать в общении.
На нижней конечности соединения костей подчинены функции опоры и перемещения
в пространстве при вертикальном положении тела. Поэтому сформировались свои
структуры, как-то: сводчатое строение таза и стопы, противоопрокидывающие приспособления
на бедре и в колене. Сложные, дифференцированные движения в ее соединениях
ограничены размахом, слабым сочетанием осей.
130. Соединение костей предплечья.
1 — ulna;
2 — processus styloideus medialis;
3 — discus articularis;
4 — processus styloideus lateralis;
5 — membrana interossea antebrachii;
6 — radius;
7 — chorda obliqua;
8 — tendo m. bicipitis brachii;
9 — lig. anulare radii.
Локтевой сустав, articulatio cubiti, образован сочленением трех костей: плечевой, локтевой и
лучевой, между которыми формируется три сустава, заключенных в общую суставную
капсулу: плечелоктевой, плечелучевой и проксимальный лучелоктевой. Таким
образом, по своему строению локтевой сустав относится к сложным суставам.
Плечелоктевой сустав, articulatio humeroulnaris. Сустав образован сочленением блока
плечевой кости и блоковидной вырезки локтевой кости. По форме суставных
поверхностей — это блоковидный сустав.
Плечелучевой сустав, articulatio humeroradialis. Представляет собой сочленение головки
плеча и суставной ямки головки лучевой кости. Сустав шаровидный.
Проксимальный лучелоктевой
сустав, articulatio radioulnaris proximdlis. Это цилиндрический сустав. Образован
сочленением суставной окружности лучевой кости и лучевой вырезки локтевой
кости.
Суставная капсула локтевого сустава укреплена
связками: локтевой коллатеральной, лучевой коллатеральной, кольцевой связкой
лучевой кости и квадратной связкой.
В локтевом суставе возможны движения
вокруг фронтальной оси и вокруг продольной оси, идущей вдоль оси лучевой
кости.
Мышцы, приводящие в движение сустав:
|
Мышца |
Начало |
конец |
ф-ция |
кровоснабж. |
иннервация |
|
m.brevis brachii |
клювовидный отросток лопатки и суставной |
бугристость лучевой кости |
Сгибает предплечье, супинация предплечья |
aa. collaterales, ulnaris superior et inferior, a. |
n. muscu-locutaneus |
|
m.brachialis |
Нижние две трети тела плечевой кости |
бугристость локтевой кости |
Сгибает предплечье |
-//- |
-//- |
|
m.triceps brachii |
3 головки: от наружн. поверхности плечевой |
локтевой отросток локтевой кости |
Разгибает предплечье |
a. circumflexa posterior humeri, a.profunda |
n.radialis |
|
m.anconeus |
Задняя поверхность латерального надмыщелка |
латеральная поверхность локтевого отростка |
Разгибает предплечье |
a.interossea reccurens |
n.radialis |
|
m. brachio-radialis |
латеральный надмыщелковый гребень плечевой |
лучевая кость над шиловидным отростком |
Сгибает предплечье |
a.radialis, a.collateralis radialis |
n.radialis |
|
m. pronator teres |
медиальный надмыщелок плечевой кости |
латеральная поверхность лучевой кости |
Пронирует и сгибает предплечье |
a.ulnaris, a.radialis, a.brachialis |
n.medianus |
|
m. pronator quadratus |
медиальная поверхность локтевой кости |
передняя поверхность лучевой кости |
Пронирует предплечье |
a.interossea anterior |
n.medianus |
|
m.supinator |
латеральный надмыщелок лучевой кости, |
проксимально одна треть латеральной |
супинирует предплечье |
a.recurrens radialis, a.radialis |
n.radialis |
Кроме этого, лучевой сгибатель запястья,
длинная ладонная мышца, локтевой сгибатель запястья, поверхностный сгибатель
пальцев – сгибают предплечье; длинный лучевой разгибатель запястья –
разгибает предплечье.
8.
Тазовая и бедренная кости. Тазобедренный сустав: строение, кровоснабжение, иннервация, мышцы
на него действующие.
Тазовая кость, os coxae. До 14—16 лет эта кость состоит из
соединенных хрящом трех отдельных костей: подвздошной, лобковой и седалищной.
Тела этих костей на наружной их поверхности образуют вертлужную впадину, acetabulum, являющуюся суставной ямкой для головки
бедренной кости. Для сочленения с головкой бедренной кости в вертлужной
впадине имеется полулунная поверхность, facies lunata. Центр вертлужной впадины — ямка
вертлужной впадины, fossa acetabuli.
Подвздошная кость, os illium, состоит из двух отделов: тело
подвздошной кости, corpus ossis illi, участвует в образовании вертлужной
впадины; крыло подвздошной кости, ala ossis ilii. Крыло
подвздошной кости заканчивается выпуклым краем — подвздошным гребнем, crista iliaca. На
подвздошном гребне хорошо вырисовываются три шероховатые линии для прикрепления
широких мышц живота: наружная губа, labium externum, внутренняя губа, labium internum, и промежуточная линия, linea intermedia. Подвздошный гребень спереди и сзади
имеет костные выступы — верхние и нижние подвздошные ости.
Лобковая кость, os pubis, имеет расширенную часть — тело и две
ветви. Тело лобковой кости, corpus ossis pubis, образует передний отдел вертлужной
впадины. Передняя часть верхней ветви рассматривается как нижняя ветвь
лобковой кости, ramus inferior ossis pubis. На
верхней ветви лобковой кости, имеется лобковый бугорок, tuberculum pubicum, от
которого латерально по заднему краю верхней ветви направляется лобковый
гребень, crista pubica.
Седалищная кость, os ischii, имеет утолщенное тело, corpus ossis ischii, которое дополняет снизу вертлужную
впадину и переходит в ветвь седалищной кости, ramus ossis ischii. Тело седалищной кости составляет с
ветвью угол, открытый кпереди. Ветвь седалищной кости соединяется с нижней
ветвью лобковой кости, замыкая, таким образом, снизу овальное запирательное
отверстие, foramen obturatum, тазовой кости.
Суставы пояса нижней конечности,
articulationes cinguli тётbri inferiores, образуются за счет соединения тазовых
костей друг с другом и с крестцом. Задний конец каждой тазовой кости
сочленяется с крестцом при помощи парного крестцово-подвздошного сустава, а
спереди тазовые кости образуют лобковый симфиз.
Тазобедренный
сустав, articuldtio coxae,
образован вертлужной впадиной тазовой и головкой бедренной костей.
Суставная капсула
тазобедренного сустава на тазовой кости прикрепляется по окружности
вертлужной впадины так, что последняя находится внутри полости сустава.
Внутри полости
расположена связка головки бедренной кости, lig. capitis femoris. С одной стороны
она прикрепляется на ямке головки бедренной кости, с другой — к тазовой кости
в области вырезки вертлужной впадины и к поперечной связке вертлужной
впадины.
Снаружи капсула
укреплена тремя связками: подвздошно-бедренной связкой, lig. iliofemorale, лобково-бедренной
связкой, lig. pubofemorale, седалищно-бедренной связка, lig. ischiofemorale.
Тазобедренный
сустав относится к разновидности шаровидного — чашеобразному суставу,
articuldtio cotylica.
В нем возможны
движения вокруг трех осей. Вокруг фронтальной оси в тазобедренном суставе
возможны сгибание и разгибание.
За счет движений
вокруг сагиттальной оси в тазобедренном суставе происходит отведение и
приведение нижней конечности по отношению к срединной линии.
Вокруг вертикальной
оси в тазобедренном суставе совершается вращение головки бедренной кости. В
суставе возможно также круговое движение.
На рентгеновских
снимках тазобедренного сустава головка бедренной кости имеет округлую форму.
У ее медиальной поверхности заметно углубление с шероховатыми краями — это
ямка головки бедренной кости. Четко определяется также и рентгеновская
суставная щель.
Подвздошно-поясничная
мышца, m. iliopsoas. Функция: сгибает бедро в тазобедренном суставе.
Иннервация: plexus lumbalis. Кровоснабжение: a. iliolumbalis, a. circumflexa
ilium profunda.
Большая ягодичная
мышца, m. gluteus maximus,
Иннервация: n. gluteus inferior.
Кровоснабжение: a. glutea inferior, a. glutea superior, a.
circumflexa femoris medialis.
Средняя ягодичная мышца, т. gluteus medius,
Иннервация: n. gluteus superior .
Кровоснабжение: a. glutea superior, a. circumflexa femoris
lateralis.
Малая ягодичная мышца, т. gluteus minimus,
Иннервация: n. gluteus superior.
Кровоснабжение: a. glutea superior, a. circumflexa femoris
lateralis.
Напрягатель широкой фасции, т. tensor fasciae latae,
Иннервация: n. gluteus superior .
Кровоснабжение: a. glutea superior, a. circumflexa femoris
lateralis.
Квадратная мышца бедра, т. quadrdtus femori
Иннервация: п. ischiadicus.
Кровоснабжение: a. glutea inferior, a. circumflexa femoris
medialis, a. obturatoria.
Наружная
запирательная мышца, т. obturator externus.
Иннервация: п. obturatorius.
Кровоснабжение: a. obturatoria, a. circumflexa femoris iateralis.
9.
Кости голени и
стопы, их соединения. Коленный сустав: строение, кровоснабжение иннервация.
Кости голени, tibia и fibula, соединяются
между собой с помощью прерывных и непрерывных
соединений.
Голень, crus, состоит
из двух костей: медиально расположенной большеберцовой кости и находящейся
латерально малоберцовой кости. Обе относятся к длинным трубчатым костям; в
каждой из них различают тело и два конца. Концы костей утолщены и несут на
себе поверхности для соединения с бедренной костью вверху (большеберцовая
кость) и с костями стопы внизу. Между костями находится межкостное
пространство голени,spatium interosseum cruris.
Кости стопы, ossa pedis, так же
как и кости кисти, подразделяются на три отдела: кости предвлюсны, ossa
tarsi, плюсневые кости, ossa metatarsi, и кости
Лвльцев (фаланги), ossa digitorum (phalanges).
Кости предплюсны, ossa tarsi, включают
семь губчатых костей, расположенных в два ряда. Проксимальный (задний) ряд
составляют две крупные кости: таранная и пяточная; остальные пять костей
предплюсны образуют дистальный (передний) ряд.
Плюсневые кости,ossa metatarsi,представляют собой пять трубчатых
коротких костей. Выделяют тело плюсневой кости, —corpus metatarsale, головку, caput
metatarsale, и основание, basis metatrsalis
Кости пальцев (фаланги),ossa digitorum (phalanges). У пальцев стопы имеются проксимальная
фаланга, phalanx proximalis,средняя фаланга, phalanx
media, и дисталь-ная фаланга, phalanx distalis. Исключение
составляет большой палец (I палец), hallux (digitus primus), скелет
которого состоит из двух фаланг: проксимальной и дистальной. Фаланги
являются трубчатыми костями. Различают тело фаланги, corpus
phalangis, головку фаланги,caput phaldngis, основание
фаланги, basis phalangis, и два конца.
Кости голени, tibia и fibula ,соединяются
между собой с помощью прерывных и непрерывных соединений.
Кости стопы сочленяются с костями голени и
между собой, образуя сложные по строению и функции суставы. Все суставы стопы
можно разделить на четыре большие группы: 1) сочленения стопы с голенью; 2)
сочленения костей предплюсны; 3) сочленения костей предплюсны и плюсны; 4)
сочленения костей пальцев.
СОЕДИНЕНИЯ
КОСТЕЙ ГОЛЕНИ Межберцовый
сустав, articuldtio tibiofibuldris. Сустав представляет собой
сочленение суставной поверхности головки малоберцовой кости с малоберцовой
суставной поверхностью большеберцовой кости. Обе суставные поверхности
плоские, по их краю прикрепляется туго натянутая суставная капсула. Суставная
полость иногда сообщается с полостью коленного сустава. Спереди капсула
укреплена передней связкой головки малоберцовой «кости, lig. capitis fibulae anterius, а
сзади — задней связкой головки малоберцовой кости, lig. capitis fibulae posterius. Межберцовый
сустав — это прерывное соединение. Движения в этом суставе ограничены.
Межберцовый
синдесмоз (сустав), syndesmosis (articuldtio) tibiofibutdris (рис. 103). Это непрерывное
соединение, образованное малоберцовой вырезкой дистального эпифиза большеберцовой
кости и шероховатой поверхностью основания латеральной лодыжки. В этот
синдесмоз часто впячивается синовиальная мембрана голеностопного сустава. В
таких случаях он является нижним межберцовым суставом, articuldtio tibiofibuldris(inferior). Между
соединяющимися поверхностями дистальных эпифизов большеберцовой и
малоберцовой костей находится большое количество коротких соединительных
волокон. Спереди и сзади это соединение подкреплено передней и задней
межберцовыми связками, ligg. tibiofibulariaanterius et posterius. Они
расположены между латеральной лодыжкой и большеберцовой костью. В этом
соединении движения практически отсутствуют.
Межкостная перепонка голени, membrana interossea criiris.
Она
натянута между межкостными краями большеберцовой и малоберцовой костей; более
толстая, чем межкостная перепонка предплечья. В верхней и нижней частях
перепонки имеются отверстия для прохождения сосудов и нервов.
Почти
полное отсутствие движений между большеберцовой и малоберцовой костями
связано с опорной функцией голени и участием малоберцовой кости в образовании
голеностопного сустава.
Голеностопный (надтаранный) сустав, articuldtio talocruralis (рис.
104, 105; см. рис. 103). Это типичный блоковидный сустав. Он образован
суставными поверхностями обеих кос-тей голени и таранной кости. На
большеберцовой кости — это нижняя суставная поверхность, сочленяющаяся с
блоком таранной кости, и суставная поверхность медиальной лодыжки, сочленяющаяся
с медиальной лодыжковой поверхностью блока таранной кости. , На малоберцовой
кости — это суставная поверхность латеральной лодыжки, сочленяющаяся с
латеральной лодыжковой поверхностью таранной кости. Соединенные вместе
большеберцовая и малоберцовая кости наподобие вилки охватывают блок таранной
кости. Суставная капсула имеет форму короткой манжетки, которая на передней
поверхности костей голени и на таранной кости прикрепляется на 5—8 мм кпереди
от суставного хряща, а сзади и сбоков — по линии суставного хряща. По бокам
сустава капсула прочная и толстая, спереди и сзади — тонкая и рыхлая,
образует складки.
Связки,
укрепляющие сустав, располагаются на боковых поверхностях сустава. Медиальная
(дельтовидная) связка, Ug. mediate (deltoideum) , располагаясь
на медиальной поверхности сустава, имеет форму Расходящейся книзу широкой
фиброзной пластинки. Эта толстая прочная связка начинается на медиальной
лодыжке, спуска-ется вниз и прикрепляется своим расширенным концом к
ладь-евидной, таранной и пяточной костям. В ней выделяются четы-ре части:.
большеберцово-ладьевидная часть, pars tibionavicularis; большеберцово-пяточная
час т ь, pars tibiocalcanea; передняя
и задняя б о л ь шеберцово-таранная части, paries tibiotalares anterior et posterior;, С
латеральной стороны сустава капсула укреплена тремя связками. Передняя
таранно-мало-берцовая связка, lig. talofibulare anterius, тонкая,
короткая, имеет форму четырехугольника. Она проходит почти горизонтально,
прикрепляется к наружной поверхности латеральной лодыжки и к шейке таранной
кости. Задняя таранно-малоберцовая связка, lig. talofibulare pos-terius, расположена
на заднелатеральной поверхности сустава.
Начинается
от латеральной лодыжки, направляется кзади и прикрепляется к заднему отростку
таранной кости. Пяточ-но-малоберцовая связка, lig.calcaneofibulare, начинается
от латеральной лодыжки, идет вниз и заканчивается на наружной поверхности
пяточной кости.
В
голеностопном (надтаранном) суставе возможно движение вокруг фронтальной оси
— сгибание (подошвенное сгибание) и разгибание (тыльное сгибание). Общий
размах движения равен 60—70°. При подошвенном сгибании возможны небольшие
движения в стороны, так как при этом самый узкий участок блока таранной
кости входит в самую широкую часть меж-Ду лодыжками, костей голени.
Соединения костей предплюсны представлены
следующими суставами: подтаранным, таранно-пяточно-ладьевидным,
пяточно-кубовидным, поперечным суставом предплюсны, клиноладь-евидным,
предплюсно-плюсневыми
Таранно-пяточно-ладьевидный
сустав, articulatio talocalcane-onavtcularis. К этому
суставу относятся два сустава, имеющиесамостоятельные капсулы и отдельные
суставные полости. Пер-вый из них образован сочленением задней пяточной
суставнойповерхности, расположенной на нижней поверхности тараннойкости и
задней таранной суставной поверхностью, находящей-ся на верхней поверхности
пяточной кости. Суставные поверхности конгруэтны суставная капсула тонкая и
свободная. Он выделяется как подтаранный
сустав, articulatio subtalaris.
Второй
сустав образован сочленением головки таранной кос ти с ладьевидной костью
спереди (таранно-ладьевидный сустав) и пяточной костью снизу, .’При этом
передняя таранная суставная поверхность пяточной кости дополняется подошвенной
пят очно-ладьевидной связкой, lig. calcane-onaviculareplantare, которая
представляет собой фиброзный тяж толщиной 0,5 см. Эта связка натянута между
нижнемеди-альным краем таранной опоры пяточной кости и нижней поверхностью
ладьевидной кости. Она поддерживает головку таранной кости. В том месте, где
связка соприкасается с головкой таранной кости, в толще связки находится
волокнистый хрящ. Суставная капсула прикрепляется по краю суставных
поверхностей, образуя одну суставную полость.
Таранно-пяточно-ладьевидный
сустав подкреплен связками. Межкостная таранно-пяточная связка, lig-talocalcaneum interosseum, расположена
в пазухе предплюсны и соединяет обращенные друг к другу поверхности борозд пяточной
и таранной костей. Эта связка очень прочная, туго на-/ тянута
между сочленяющимися костями.
Тараино-ладьевидная
связка, lig. talonavicu-Idre, укрепляет сустав сверху и
соединяет тыльную поверхность шейки таранной кости и ладьевидную кость.
По
форме суставных поверхностей таранно-пяточно-ладьевидный сустав можно отнести
к шаровидным.
Коленный сустав, articulatio genus. В образовании коленного сустава принимают участие три кости:
бедренная, большеберцовая и надколенник.
Суставная поверхность на бедренной кости
образована медиальным и латеральным мыщелками и надколенниковой поверхностью
на передней поверхности дистального эпифиза бедра. Верхняя суставная поверхность
большеберцовой кости представлена двумя овальными углублениями, которые
сочленяются с мыщелками бедренной кости. Суставная поверхность надколенника
расположена на его задней поверхности и сочленяется только с надколенниковой
поверхностью бедренной кости.
Суставные поверхности большеберцовой
кости и бедра дополнены внутрисуставными хрящами: медиальным и латеральным
менисками.
Концы менисков прикрепляются к
межмыщелковому возвышению с помощью связок. Впереди латеральный и медиальный
мениски соединены друг с другом поперечной связкой колена, lig. transversum genus.
Коленный сустав относится к комплексным
суставам в связи с наличием в нем менисков.
Капсула коленного сустава со стороны полости
сустава срастается с наружными краями обоих менисков. Синовиальная мембрана
выстилает изнутри фиброзную мембрану капсулы и образует многочисленные
складки. Наиболее развиты парные крыловидные складки, plicae alders.
От надколенника книзу направляется поднадколенниковая синовиальная складка, plica synovialis infrapatellaris.
Коленный сустав подкрепляется
внутрисуставными (крестообразные: передняя, lig. cruciatum anterius, и задняя, lig. cruciatum posterius) и внесуставными
связками (малоберцовая коллатеральная связка, lig. collaterale fibuldre, большеберцовая коллатеральная связкa, lig. collaterale tibiale, косая
подколенная связка, lig. popliteum оbliqиит,
дугообразная подколенная связка, lig. popliteum arcuatum).
Спереди капсула сустава укреплена
сухожилием четырехглавой мышцы бедра (т. quadriceps femoris).
Коленный сустав имеет несколько синовиальных
сумок, bursae synoviales (надколенниковая сумка, bursa suprapatellaris, глубокая поднадколенниковая сумка, bursa infrapatellaris profunda, подколенное углубление, recessus subpopliteus, подсухожильная сумка портняжной мышцы, bursa subtendinea m. sartorii). Подсухожильные сумки есть и возле
других мышц.
По форме суставных поверхностей коленный
сустав является типичным мыщелком. В нем возможны движения вокруг двух
осей: фронтальной и вертикальной (продольной). Вокруг фронтальной оси в
коленном суставе происходят сгибание и разгибание.
На рентгенограммах коленного
сустава
вследствие наличия менисков рентгеновская суставная щель имеет большую
высоту. Четко видны на снимках не только бедренная и большеберцовая кости, но
и надколенник. Между медиальным и латеральным мыщелками на снимке более
светлый участок, соответствующий межмыщелковой ямке. Мениски видны только при
специальном исследовании.
Портняжная мышца, m. Sartorius.
Иннервация: n. femoralis
Кровоснабжение: a. circumflexa femoris lateralis, a.
femoralis (rr. musculares), a. descendens geninularis.
Промежуточная широкая мышца
бедра, m. vastus
intermedius,
Иннервация: n. femoralis
Кровоснабжение: a. femoralis,
a. profunda femoris.
Двуглавая мышца бедра, т. biceps femoris
Иннервация: длинная головка — от n. tibialis, короткая головка — от n. fibularis communis.
Кровоснабжение: a. circumflexa femoris medialis, aa.
perforantes.
Полусухожильная мышца, т. semitendindsus,
Иннервация: n. tibialis .
Кровоснабжение: aa. perforantes.
Полуперепончатая мышца, т. semimembranosus,
Иннервация: n. tibialis.
Кровоснабжение: a. circumflexa femoris medialis, aa.
perforantes, a. poplitea.
Тонкая мышца, т. gracilis
Иннервация: n. obturatorius
Кровоснабжение: a. obturatoria, a. pudenda externa, a.
femoralis.
10.
Таз в целом.
Половые отличия. Размеры женского таза.
Тазовая кость, os coxae. До 14—16 лет эта кость состоит из
соединенных хрящом трех отдельных костей: подвздошной, лобковой и седалищной.
Тела этих костей на наружной их поверхности образуют вертлужную впадину, acetabulum, являющуюся суставной ямкой для головки
бедренной кости. Для сочленения с головкой бедренной кости в вертлужной
впадине имеется полулунная поверхность, facies lunata. Центр вертлужной впадины — ямка
вертлужной впадины, fossa acetabuli.
Подвздошная кость, os illium, состоит из двух отделов: тело
подвздошной кости, corpus ossis illi, участвует в образовании вертлужной
впадины; крыло подвздошной кости, ala ossis ilii. Крыло
подвздошной кости заканчивается выпуклым краем — подвздошным гребнем, crista iliaca. На
подвздошном гребне хорошо вырисовываются три шероховатые линии для прикрепления
широких мышц живота: наружная губа, labium externum, внутренняя губа, labium internum, и промежуточная линия, linea intermedia. Подвздошный гребень спереди и сзади
имеет костные выступы — верхние и нижние подвздошные ости.
Лобковая кость, os pubis, имеет расширенную часть — тело и две
ветви. Тело лобковой кости, corpus ossis pubis, образует передний отдел вертлужной
впадины. Передняя часть верхней ветви рассматривается как нижняя ветвь
лобковой кости, ramus inferior ossis pubis. На
верхней ветви лобковой кости, имеется лобковый бугорок, tuberculum pubicum, от
которого латерально по заднему краю верхней ветви направляется лобковый
гребень, crista pubica.
Седалищная кость, os ischii, имеет утолщенное тело, corpus ossis ischii, которое дополняет снизу вертлужную
впадину и переходит в ветвь седалищной кости, ramus ossis ischii. Тело седалищной кости составляет с
ветвью угол, открытый кпереди. Ветвь седалищной кости соединяется с нижней
ветвью лобковой кости, замыкая, таким образом, снизу овальное запирательное
отверстие, foramen obturatum, тазовой кости.
Суставы пояса нижней конечности,
articulationes cinguli тётbri inferiores, образуются за счет соединения тазовых
костей друг с другом и с крестцом. Задний конец каждой тазовой кости
сочленяется с крестцом при помощи парного крестцово-подвздошного сустава, а
спереди тазовые кости образуют лобковый симфиз.
Тазовые кости и крестец, соединяясь с помощью
крестцово-подвздошных суставов и лобкового симфиза, образуют таз, pelvis. Таз представляет собой костное кольцо,
внутри которого находится полость, содержащая внутренние органы: прямую
кишку, мочевой пузырь и др. При участии костей таза происходит также
соединение туловища со свободными нижними конечностями. Таз делят на два
отдела: верхний и нижний. Верхний отдел — это большой таз, а нижний — малый
таз. Большой таз от малого отделяет пограничная линия, которая образована
мысом крестца, дугообразной линией подвздошных костей, гребнями лобковых
костей и верхними краями лобкового симфиза.
В строении таза взрослого
человека четко выражены половые особенности. Таз у женщин ниже и шире, чем у
мужчин. Расстояние между остями и гребнями подвздошных костей у женщин
больше, так как крылья подвздошных костей у них более развернуты в стороны.
Так, мыс у женщин выступает вперед меньше, чем у мужчин, поэтому верхняя
апертура женского таза более округлая, чем мужского. У женщин крестец шире и
короче, чем у мужчин, седалищные бугры развернуты в стороны, расстояние
между ними больше, чем у мужчин. Угол схождения нижних ветвей лобковых
костей у женщин больше 90° (лобковая дуга), а у мужчин он равен 70—75°
(подлобковый угол).
11.
Кости
мозгового отдела черепа, части, особенности строения.
Отделы черепа. Череп (cranium) состоит из мозгового и лицевого
отделов. Все кости соединены между собой относительно неподвижно, кроме
нижней челюсти, образующей комбинированный сустав, и подвижной подъязычной
кости, лежащей свободно на шее. Кости мозгового черепа формируют вместилище
для головного мозга, черепных нервов и органов чувств.
К мозговому
отделу черепа (neurocranium) относятся 8 костей:
·
непарные — затылочная, клиновидная, решётчатая,
лобная;
·
парные — теменная и височная.
Затылочная
кость (os
occipitale) принимает участие в образовании основания черепа и заднего отдела
крыши черепа. Ее составляют четыре части, расположенные вокруг большого
отверстия: спереди —базилярная часть, с боков —
парные латеральные части, а сзади — затылочная чешуя. В большом
отверстии проходят продолговатый мозг, позвоночные артерии и добавочные
нервы.
Базилярная
часть затылочной кости к 18-20 годам срастается с телом клиновидной кости.
Прослойка между ними из хрящевой становится костной (синхондроз переходит в
синостоз). Верхняя поверхность базилярной части затылочной кости обращена в
полость черепа и имеет плоскую площадку, которая вместе с клиновидной костью
образует скат, где расположены части ствола мозга.
Латеральные
части затылочной кости сзади переходят в затылочную чешую. Они имеют на
нижней своей поверхности затылочные мыщелки эллипсовидной формы,
соединяющиеся с атлантом. Сквозь мыщелки проходит канал подъязычного
нерва. На их латеральном крае располагается яремная вырезка, образующая
с такой же вырезкой височной кости яремное отверстие, через которое
проходят нервы (блуждающий, языкоглоточный и добавочный) и внутренняя яремная
вена. На верхней поверхности латеральных частей затылочной кости находится
борозда сигмовидного синуса, где располагается сигмовидный венозный
синус. Затылочная чешуя имеет вид широкой выпуклой назад и вниз пластинки, на
наружной поверхности которой находится наружный затылочный
выступ, а выше и ниже его расположены выйные линии для прикрепления
мышц.
На
внутренней поверхности чешуи затылочной кости находится внутренний
затылочный выступ. Он делит всю внутреннюю поверхность чешуи на четыре
углубления, из них два нижних соответствуют положению полушарий мозжечка, а к
двум верхним прилегают затылочные доли полушарий большого мозга. Кверху от
внутреннего затылочного выступа идет непарная борозда верхнего сагиттального
синуса, а в стороны — борозды поперечного синуса, где располагаются
одноименные венозные синусы твердой мозговой оболочки головного мозга.
Клиновидная
кость(os sphenoidale)
расположена между затылочной и лобной костями в основании черепа, по форме
напоминает бабочку. Клиновидная кость состоит из тела и трех пар отростков. В
стороны и вверх отходят малые крылья, в стороны латерально
— большие крылья, вниз — крыловидные отростки.
Тело
клиновидной кости имеет кубовидную форму. Оно содержит воздухоносную пазуху,
сообщающуюся спереди с носовой полостью. На верхней поверхности пазухи есть
углубление — турецкое седло, где располагается эндокринная железа —
гипофиз.
Турецкое
седло с боков имеет борозды, в которых залегают внутренние сонные артерии. У
основания каждого из малых крыльев располагается зрительный
канал. Через него в глазницу проходят зрительный нерв и глазная артерия.
Большие крылья клиновидной кости обращены одной, вогнутой, поверхностью в
полость черепа, другой, плоской, — в полость глазницы, а третьей, несколько
вогнутой, — наружу, в височную ямку, дно которой они составляют. У основания
больших крыльев находятся отверстия: круглое (для прохождения II
ветви тройничного нерва), овальное (для прохождения I I I ветви)
и остистое (для прохождения средней артерии твердой мозговой
оболочки).
Нижняя
поверхность больших крыльев обращена в подвисочную ямку. Между большими и
малыми крыльями находится верхняя глазничная щель, через которую
проходят глазодвигательный, блоковой, глазничный, отводящий нервы и глазная
вена.
Крыловидные
отростки клиновидной кости идут вертикально вниз от ее тела. Каждый из них
имеет медиальную и латеральную пластинки; медиальная внизу оканчивается
небольшим крючком.
Лобная
кость(os frontale)
участвует в образовании крыши и основания черепа. Она разделяется на четыре
части: лобную чешую, направленную вверх, 2 глазничные
части, располагающиеся горизонтально, и носовую часть, лежащую
между глазничными частями.
Лобная чешуя своей наружной поверхностью
обращена вперед, а внутренней — в полость черепа. Наружная поверхность
гладкая, внизу имеет острый надглазочный край, над которым справа и слева
находятся возвышения — надбровные дуги. Выше надбровных дуг
располагаются лобные бугры, а между надбровными дугами —
углубление, надпереносье.
На внутренней поверхности лобной чешуи по
срединной линии идет борозда верхнего сагиттального синуса рядом с
углублениями, соответствующими мозговым извилинам.
Латеральная, височная, поверхность лобной чешуи соединяется снизу с
большими крыльями клиновидной кости, а сзади и сверху—с теменными костями.
Глазничные части лобной кости представляют
собой тонкие пластинки, нижняя поверхность которых обращена в сторону
глазницы и составляет ее верхнюю стенку, а верхняя поверхность — в полость
черепа. На латеральном участке глазничной части имеется углубление — ямка
слезной железы. Между глазничными пластинками расположена решетчатая вырезка.
Носовая часть лобной кости замыкает спереди
решетчатую вырезку. В носовой части есть два отверстия, ведущие в лобную
пазуху.
Решетчатая кость(os ethmoidaie) по форме похожа на
сплюснутый с боков куб. лежит в глубине черепа и принимает участие в
образовании стенок полости носа и глазниц. Эта кость легкая и хрупкая. Она
состоит из двух пластинок – решетчатой и перпендикулярной —
и решетчатого лабиринта.
Решетчатая пластинка располагается
горизонтально в решетчатой вырезке лобной
кости. Она имеет большое количество
отверстий, а в срединной плоскости от нее отходит обращенный кверху костный
выступ, петушиный гребень, к которому прикрепляется отросток
твердой мозговой оболочки. Через отверстия решетчатой пластинки проходят из
носовой полости в полость черепа
обонятельные нервы.
Перпендикулярная пластинка решетчатой кости
располагается в срединной плоскости и идет вертикально вниз от решетчатой
пластинки, принимая участие в образовании перегородки носа.
Правый и левый решетчатые лабиринты
построены из тонких пластинок, которые идут в различных направлениях, образуя
стенки решетчатых ячеек, содержащих воздух и сообщающихся с носовой полостью.
Ячейки со стороны носовой полости закрыты изогнутыми костными пластинками,
верхней и средней носовыми раковинами,между которыми располагается верхний
носовой ход.
С латеральной стороны решетчатая кость имеет
тонкую пластинку (глазничную), составляющую медиальную стенку глазницы.
Теменная кость(os parietale) —парная. Она составляет центральную
часть свода черепа и представляет собой четырехугольную пластинку, выпуклую
снаружи и вогнутую снутри. На ее выпуклой поверхности есть возвышение
— теменной бугор, легко прощупываемый под кожей. Латерально и ниже
бугра проходит шероховатая височная линия, которая служит одним из
мест начала височной мышцы. Внутренняя вогнутая поверхность теменной кости
обращена в полость черепа, имеет артериальные борозды, пальцевые вдавления, а
также борозду верхнего сагиттального синуса, идущую вдоль ее сагиттального
края. Эти сагиттально идущие борозды обеих теменных костей, дополняя друг
друга, образуют одну общую борозду, которая служит местом расположения
верхнего сагиттального синуса твердой мозговой оболочки.
Височная кость(os temporale) является парной. Она принимает
участие в образовании основания черепа и отчасти его крыши. Это самая сложная
из костей черепа, является вместилищем для органа слуха и равновесия, в ее
каналах проходят сосуды и нервы, образует сустав с нижней челюстью. Состоит
из трех частей: пирамиды (каменистая часть), барабанной и чешуйчатой. На
3-7 году жизни эти части полностью срастаются.
Каменистая частьимеет форму трехсторонней пирамиды, к
которой сзади присоединяется сосцевидный отросток кости. Эта часть обращена
нижней своей поверхностью вниз, в сторону наружного основания черепа, а
передней и задней — в полость черепа.
На передней поверхности пирамиды, у ее
верхушки, расположено тройничное вдавление. Передняя поверхность
принимает участие в образовании крыши барабанной полости, являясь одной из
стенок среднего уха.
На задней поверхности каменистой части
находится внутреннее слуховое отверстие, через которое проходят
лицевой и преддверно-улитковый нервы. Оно ведет во внутренний слуховой
проход.
На нижней поверхности каменистой части
находится наружное сонное отверстие, через которое в одноименный
канал входит внутренняясонная артерия. На верхушке каменистой части
соответственнопереднему концу сонного канала находится внутреннее сонное
отверстие; здесь внутренняя сонная артерия входит в полость черепа.На
нижней поверхности каменистой части, у заднего края ее
основания,располагается яремная ямка. Сзади и снаружи от нее
находится шилососцевидное отверстие, через которое из черепа
выходитлицевой нерв. Спереди этого отверстия располагается шиловидный
отросток.
На
верхушке каменистой части височной кости кроме сонного канала
открывается мышечно-трубный канал, в котором находятся слуховая
труба и мышца, напрягающая барабанную перепонку. Через каменистую часть
височной кости проходит также лицевой канал, где расположен лицевой
нерв. Этот канал начинается в глубине внутреннего слухового прохода и
оканчивается шилососцевидным отверстием. К каменистой части височной кости
относится сосцевидный отросток, расположенный сзади от наружного
слухового прохода и легко прощупываемый под кожей. Он служит местом
прикрепления грудино-ключично-сосцевидной мышцы и содержит воздухоносные
ячейки. На внутренней его поверхности находится сосцевидная вырезка, от которой
берет начало двубрюшная мышца, а на мозговой поверхности проходит
широкая борозда сигмовидного синуса, являющаяся продолжением
одноименной борозды затылочной кости и местом расположения сигмовидного
синуса твердой мозговой оболочки.
Чешуйчатая
часть височной кости
имеет вид полукруглой, вертикально расположенной пластинки, которая принимает
участие в образовании крыши черепа. Внутренней своей поверхностью она
обращена в полость черепа, а наружной составляет дно височной ямки. От нее
отходит скуловой отросток, образующий вместе с височным отростком
скуловой кости легко прощупываемую под кожей скуловую дугу. У
основания этого отростка на височной кости располагается нижнечелюстная
ямка, служащая для сочленения с головкой нижней челюсти. Спереди от ямки
находится суставной бугор.
Барабанная
часть височной кости
представляет собой изогнутую пластинку, которая снизу и спереди ограничивает
наружный слуховой проход.
12.
Кости лицевого
черепа: строение, воздухоносные пазухи. Височно-нижнечелюстной сустав:
строение, кровоснабжение, иннервация. Мышцы, действующие на него.
Кости лицевого черепа. Глазница,
строение ее стенок, отверстия, их назначение.
Верхняя челюсть, maxilla, — парная
кость. В ней различают тело и четыре отростка: лобный, скуловой, альвеолярный
и нёбный.
Нёбная кость, os palatinum, парная, участвует в образовании полости
носа, полости рта, глазницы и крыловидно-нёбной ямки. Состоит из
горизонтальной и перпендикулярной пластинок, соединённых под прямым углом.
Нижняя носовая раковина, concha nasalis inferior, парная кость. Это тонкая, шероховатая,
продолговатой формы изогнутая пластинка, состоящая из тела и трех отростков.
Сошник, vomer, — трапециевидная непарная костная пластинка;
расположена в носовой полости и вместе с перпендикулярной пластинкой решетчатой
кости образует костную перегородку носа.
Носовая кость, os nasdle, парная, своим медиальным краем
соединяется с такой же костью противоположной стороны и образует костную
спинку носа. Каждая кость — это тонкая четырехугольная пластинка, длинный размер
которой больше поперечного.
Слезная кость, os lacrimale, — парная, очень тонкая и хрупкая
четырехугольная пластинка. Образует переднюю часть медиальной стенки
глазницы. Спереди слезная кость соединяется с лобным отростком верхней
челюсти, сзади — с глазничной пластинкой решетчатой кости, вверху — с медиальным
краем глазничной части лобной кости.
Скуловая кость, os zygomaticutn, парная, соединяется с соседними костями
мозгового и лицевого отделов черепа (лобной, височной и верхней челюстью),
укрепляя лицевой отдел. В скуловой кости различают латеральную, височную и
глазничную поверхности и два отростка: лобный и височный.
Нижняя челюсть, mandibula, — непарная кость, является единственной
подвижной костью черепа, которая с височными костями образует
височно-нижнечелюстные суставы. Различают тело нижней челюсти, расположенное
горизонтально, и вертикально направленные две ветви.
Подъязычная кость, os hyoideum, расположена в области шеи, между
нижней челюстью и гортанью. Она состоит из тела и двух пар отростков: малых и
больших рогов.
Глазница, orbita, представляет собой парную полость, напоминающую
четырехстороннюю пирамиду с закругленными гранями. глазное яблоко, его мышцы,
слезная железа и другие образования.
Основание пирамиды обращено вперед и
образует вход в глазницу, dditus orbitae. Верхушка
глазницы направлена назад и медиально; здесь проходит зрительный канал, canalis opticus. В
полости глазницы расположены глазное яблоко, его мышцы, слезная железа и другие
образования.
Полость глазницы ограничена четырьмя стенками: верхней,
медиальной, нижней и латеральной.
Верхняя стенка, paries superior (крыша глазницы), гладкая, слегка вогнутая, расположена почти
горизонтально. Она образована глазничной частью лобной кости и лишь сзади
дополняется малым крылом клиновидной кости.
Медиальная стенка, paries medialis, расположена сагиттально. Ее образуют лобный отросток верхней
челюсти, слезная кость, глазничная пластинка решетчатой кости, тело
клиновидной кости (сзади) и самый медиальный участок глазничной части лобной
кости (вверху).
Нижняя стенка, paries inferior (дно глазницы), образована глазничными
поверхностями верхней челюсти и скуловой кости; сзади стенку дополняет
глазничный отросток небной кости.
Латеральная стенка, paries lateralis, образована глазничными поверхностями большого крыла клиновидной
кости и лобного отростка скуловой кости, а также небольшим участком
скулового отростка лобной кости.
Височно-нижнечелюстной сустав, articulation temporomandibularis, парный, комплексный по строению,
эллипсоидный. Его суставными поверхностями служат головка нижней челюсти, caput mandibulae, и нижнечелюстная ямка, fossa mandibularis, височной кости.
Конгруэнтность суставных поверхностей
достигается за счет суставного диска, discus articularis, имеющего форму округлой двояковогнутой
линзы. Центральная часть диска тоньше, чем периферическая.
Суставная капсула конусовидная, ее
широкое основание обращено кверху.
Движение в правом и левом
височно-нижнечелюстных суставах происходит совместно, поэтому функционально
они образуют единый комбинированный сустав. В суставе возможны следующие
виды движений: 1) опускание и поднимание нижней челюсти, соответствующие
открыванию и закрыванию рта; 2) смещение нижней челюсти вперед (выдвижение) и
назад (возвращение в исходное положение); 3) движения челюсти вправо и влево
(боковые движения).
Мышцы обеспечивают сложные движения ее у
человека в височно-нижнечелюстном суставе.
Жевательная мышца, т. masseter.
Иннервация: n. trigeminus.
Кровоснабжение: a. masseterica, a. transversa
faciei.
Височная мышца, m.temporalis
Иннервация: n. trigeminus.
Кровоснабжение: аа.
temporales profunda anterior et superficialis.
Медиальная крыловидная мышца, т. pterygoideus medialis
Иннервация: n. trigeminus.
Кровоснабжение: a. maxillaris, a. facialis.
Латеральная крыловидная мышца, т. pterygoideus lateralis
Иннервация: п. trigeminus.
Кровоснабжение: a. maxillaris, a. facialis.
13. Топография наружного и внутреннего
основания черепа, отверстия их содержимое, значение.
Наружная
поверхность основания черепа. Отверстия и их назначение.
Наружное основание
черепа, basis cranii externa, спереди закрыто лицевыми костями. Задний отдел
основания черепа, свободный для осмотра, образован наружными поверхностями
затылочной, височных и клиновидных костей. Здесь видны многочисленные
отверстия, через которые у живого че-ловека проходят артерии, вены, нервы.
Почти в центре указанной области имеется большое затылочное отверстие, а по
бокам его — затылочные мыщелки. Позади каждого мыщелка находится мыщелковая
ямка с непостоянным отверстием — мыщелковым каналом. Основание каждого
мыщелка пронизано подъязычным каналом. Задний отдел основания черепа
заканчивается наружным затылочным выступом с отходящей от него вправо и влево
верхней выйной линией. Кпереди от большого затылочного отверстия лежит
базилярная часть затылочной кости с хорошо выраженным глоточным бугорком.
Базилярная часть переходит в тело клиновидной кости. По сто-ронам от
затылочной кости с каждой стороны видна нижняя поверхность пирамиды височной
кости, на которой находятся следующие важнейшие образования: наружное
отверстие сонного канала, мышечно-трубный канал, яремная ямка и яремная
вырезка, которая с яремной вырезкой затылочной кости образует яремное
отверстие, шиловидный отросток, сосцевидный отросток, а между ними шилососцевидное
отверстие. К пирамиде височной кости с латеральной стороны примыкает барабанная
часть височной кости, окружающая наружное слуховое отверстие. Сзади
барабанная часть отделена от сосцевидного отростка при помощи
барабанно-сосцевидной щели. На заднемедиальной стороне сосцевидного отростка
находятся сосцевидная вырезка и борозда затылочной артерии.
На горизонтально
расположенном участке чешуйчатой части височной кости имеется нижнечелюстная
ямка, служащая для сочленения с мыщелковым отростком нижней челюсти. Впереди,
этой ямки находится суставной бугорок. В щель между каменистой и чешуйчатой
частями височной кости на целом черепе входит задняя часть большого крыла
клиновидной кости; здесь хорошо видны остистое и овальное отверстия. Пирамида
височной кости отделяется от затылочной кости каменисто-затылочной щелью,
fissura petrooccipitalis, а от большого крыла клиновидной кости —
клиновидно-каменистой щелью, fissura sphenopetrosa. Кроме того, на нижней поверхности
наружного основания черепа видно отверстие с неровными краями — рваное
отверстие, foramen lacerum, ограниченное латерально и сзади верхушкой
пирамиды, которая вклинивается между телом затылочной и большим крылом
клиновидной костей.
Внутреннее
основание черепа, basis cranii interna, имеет вогнутую неровную поверхность,
отражающую сложный рельеф нижней поверхности мозга. Оно разделяется на три
черепные ямки: переднюю, среднюю и заднюю.
Передняя
черепная ямка, fossa cranii anterior, образована глазничными частями лобных
костей, на которых хорошо выражены мозговые возвышения и пальцевидные
вдавления. В центре ямка углублена и выполнена решетчатой пластинкой
решетчатой кости, через отверстия которой проходят обонятельные нервы (I пара). Посредине решетчатой пластинки возвышается
петушиный гребень; впереди от него находятся слепое отверстие и лобный
гребень.
Средняя
черепная ямка, fossa cranii media, значительно глубже передней, ее стенки
образованы телом и большими крыльями клиновидной кости, передней
поверхностью пирамид, чешуйчатой частью височных костей. В средней черепной
ямке можно выделить центральную часть и боковые.
На
боковой поверхности тела клиновидной кости находится хорошо выраженная
сонная борозда, а вблизи верхушки пирамиды видно неправильной формы рваное
отверстие. Здесь же между малым крылом, большим крылом и телом клиновидной
кости расположена верхняя глазничная щель, fissura orblalis superior, через которую проходят в глазницу глазодвигательный нерв (III пара), блоковый (IV пара), отводящий (VI
пара) и глазной (первая ветвь V
пары) нервы. Кзади от верхней глазничной щели находится круглое отверстие,
служащее для прохождения верхнечелюстного нерва (вторая ветвь V пары), затем—овальное отверстие для нижнечелюстного
нерва (третья ветвь V пары).
У
заднего края большого крыла лежит остистое отверстие для прохождения в череп
средней менингеальной артерии. На передней поверхности пирамиды височной
кости, на сравнительно небольшой площадке, находятся тройничное вдавление,
расщелина канала большого каменистого нерва, борозда большого каменистого
нерва, расщелина канала малого каменистого
нерва,
борозда малого каменистого нерва, крыша барабанной полости и
дугообразное возвышение.
Задняя
черепная ямка, fossa cranii posterior, самая глубокая. В ее образовании
принимают участие затылочная кость, задние поверхности пирамид и внутренняя
поверхность сосцевидных отростков правой и левой височных костей. Дополняют
ямку небольшая часть тела клиновидной кости (спереди) и задненижние углы
теменных костей — с боков. В центре ямки имеется большое затылочное
отверстие, впереди от него — скат, clivus, образованный
сросшимися у взрослого человека телами клиновидной и затылочной костей.
В
заднюю черепную ямку с каждой стороны открывается (правое и левое) внутреннее
слуховое отверстие, ведущее во внутренний слуховой проход, в глубине которого
берет начало лицевой канал для лицевого нерва (VII пара). Из внутреннего слухового отверстия выходит
преддверно-улитковый нерв (VIII пара).
Нельзя
не отметить еще два парных крупных образования: яремное отверстие, через
которое проходят языкоглоточный (IX
пара), блуждающий (X пара) и добавочный (XI пара) нервы, и подъязычный канал для одноименного нерва
(XII пара). Кроме нервов, через яремное
отверстие выходит из полости черепа внутренняя яремная вена, в которую
продолжается сигмовидный синус, лежащий в одноименной борозде. Границей между
сводом и внутренним основанием черепа в области задней черепной ямки является
борозда поперечного синуса, переходящая с каждой стороны в борозду
сигмовидной пазухи.
14. Костные стенки полости носа и
глазницы: сообщения их содержимое, клиническое значение.
Полость носа, cavum nasi, занимает центральное положение
в лицевом отделе черепа. Костная перегородка носа, septum ndsi osseum, состоящая из перпендикулярной пластинки
решетчатой кости и сошника, укрепленного внизу на носовом гребне, делит
костную полость носа на две половины. Спереди полость носа открывается
грушевидной апертурой, apertura piriformis, ограниченной носовыми вырезками (правой и левой)
верхнечелюстных костей и нижними краями носовых костей. В нижней части
грушевидной апертуры выступает вперед передняя носовая ость, spina nasalis anterior. Посредством задних отверстий, или хоан, сhоапае, полость носа сообщается с полостью
глотки. Каждая хоана ограничена с латеральной стороны медиальной пластинкой
крыловидного отростка, с медиальной — сошником, сверху — телом клиновидной
кости, снизу — горизонтальной пластинкой небной кости.
В полости носа выделяют три
стенки: верхнюю, нижнюю и латеральную.
Верхняя стенка полости носа образована носовыми
костями, носовой частью лобной кости, решетчатой пластинкой решетчатой
кости и нижней поверхностью тела клиновидной кости.
Нижняя стенка полости носа состоит из небных отростков
верхнечелюстных костей и горизонтальных пластинок небных костей. По срединной
линии указанные кости образуют носовой гребень, к которому присоединяется
костная перегородка носа, являющаяся медиальной стенкой для каждой из половин
полости носа.
Латеральная стенка полости носа имеет сложное строение. Ее
образуют носовая поверхность тела и лобный отросток верхней челюсти, носовая
кость, слезная кость, решетчатый лабиринт решетчатой кости, перпендикулярная
пластинка небной кости, медиальная пластинка крыловидного отростка
клиновидной кости (в заднем отделе). На латеральной стенке выступают три
носовые раковины, расположенные одна над другой. Верхняя и средняя являются
частями решетчатого лабиринта, а нижняя носовая раковина представляет
собой самостоятельную кость.
Носовые раковины разделяют
боковой отдел полости носа на три носовых хода: верхний, средний и нижний.
Верхний носовой ход, medtus nasalis superior, ограничен сверху и медиально верхней
носовой раковиной, а снизу—средней носовой раковиной. Этот носовой ход слабо
развит, расположен в задней части полости носа. В него открываются задние
ячейки решетчатой кости. Над задней частью верхней носовой раковины
расположено клиновидно-решетчатое углубление, recesus sphenoethmoidalis, в которое открывается апертура
клиновидной пазухи, apertura sinus sphenoidalis. Посредством этой апертуры пазуха сообщается
с полостью носа.
Средний носовой ход, medtus nasalis medius, располагается между средней и нижней носовыми
раковинами. Он значительно длиннее, выше и шире верхнего. В средний носовой
ход открываются передние и средние ячейки решетчатой кости, апертура лобной
пазухи посредством решетчатой воронки, infundibutum ethmoidale, и полулунная расщелина, hiatus semilundris, ведущая в верхнечелюстную пазуху. Находящееся позади средней
носовой раковины клиновидно-небное отверстие, foramen
sphenopalatinum, соединяет носовую
полость с крыловидно-небной ямкой.
Нижний носовой ход, meat us nasalis inferior, caмый длинный и самый широкий,
ограничен сверху нижней носовой раковиной, а снизу — носовыми поверхностями
небного отростка верхней челюсти и горизонтальной пластинки небной кости. В
передний отдел нижнего носового хода открывается носослезный канал, canalls nasolacrimalis, начинающийся в глазнице.( сообщение с
глазницей?)
Пространство в виде узкой сагиттально
расположенной щели, ограниченное перегородкой полости носа с медиальной стороны
и носовыми раковинами, составляет общий носовой ход.
Глазница, orbita, представляет собой парную полость, напоминающую
четырехстороннюю пирамиду с закругленными гранями. глазное яблоко, его мышцы,
слезная железа и другие образования.
Основание пирамиды обращено вперед и
образует вход в глазницу, dditus orbitae. Верхушка
глазницы направлена назад и медиально; здесь проходит зрительный канал, canalis opticus. В
полости глазницы расположены глазное яблоко, его мышцы, слезная железа и другие
образования.
Полость глазницы ограничена четырьмя стенками: верхней, медиальной,
нижней и латеральной.
Содержимое глазницы: глазное яблоко, мышцы глазного яблока, слезная
железа, вспомогательные аппараты органазрения.
Верхняя стенка, paries superior (крыша глазницы), гладкая, слегка вогнутая,
расположена почти горизонтально. Она образована глазничной частью лобной
кости и лишь сзади дополняется малым крылом клиновидной кости.
Медиальная стенка, paries medialis, расположена сагиттально. Ее образуют лобный отросток верхней челюсти,
слезная кость, глазничная пластинка решетчатой кости, тело клиновидной кости
(сзади) и самый медиальный участок глазничной части лобной кости (вверху).
На медиальной стенке глазницы находятся ямка слезного мешка ( possa sacci lacrimalis), носослезный канал (canalis nosolacrimalis), переднее и заднее решетчатые отверстия ( foramen ethmoidale anterius et posterius)
Нижняя стенка, paries inferior (дно
глазницы), образована глазничными поверхностями верхней челюсти и скуловой
кости; сзади стенку дополняет глазничный отросток небной кости.
Латеральная стенка, paries lateralis, образована глазничными поверхностями большого крыла клиновидной
кости и лобного отростка скуловой кости, а также небольшим участком
скулового отростка лобной кости.
Между латеральной и нижней стенкой
находится нижняя глазничная щель (fissura orbitalis inferior) – сообщение с
крыловидно-небной и подвисочной ямками.
Между латеральной стенкой и верхней
стенкой находится верхняя глазничная щель(fissura orbitalis superior) – сообщение со средней
черепной ямкой.
СОСЕДСТВО ГЛАЗНИЦЫ С ДРУГИМИ
СТРУКТУРАМИ.
• С полостью
черепа глазница граничит задними двумя третями верхней стенки,
образованной лобной костью и малым крылом основной кости. В этой части
верхняя стенка глазницы тонкая.
• С лобной пазухой глазница граничит в
передней части верхней стенки, Лобная пазуха у детей практически отсутствует
(остается рудиментарной). К 8 годам она уже сформирована. Однако полного
paзвития достигает к 25 годам.
• Решетчатая пазуха граничит с внутренней
стенкой глазницы, образованной верхнечелюстной, слезной, решетчатой на
большом протяжении и основной костями. Решетчатая пазуха отделена от глазницы
тончайшей костной пластинкой толщиной листа бумаги (Lamina Papyracla), к тому
же перфорированной многочисленными отверстиями для прохождения сосудов и
нервов.
• Гайморова (верхнечелюстная пазуха). Ее верхний
свод формируется нижней стенкой глазницы (скуловой, верхнечелюстной и небными
костями). Верхняя стенка гайморовой пазухи относительно тонкая и при травме
легко повреждается. Гайморова пазуха у новорожденных имеет вид небольшой
щели. До 7 лет она растет медленно. Полного развития достигает только к 15-20
годам.
В раннем детском возрасте нижняя стенка глазницы располагается над двумя
рядами зачатков молочных и постоянных зубов.
15. Крылонёбная, подвисочная и
височная ямки: стенки, сообщения их содержимое, значение.
Крыловидно-небная (крылонебная) ямка, fossa pterygopalatina, имеет четыре стенки: переднюю,
верхнюю, заднюю и медиальную.
o Передней
стенкой ямки является бугор верхней челюсти,
o верхней
— нижнебоковая поверхность тела и основание большого крыла
клиновидной кости,
o задней
— основание крыловидного отростка клиновидной кости,
o медиальной
— перпендикулярная пластинка небной кости.
С латеральной стороны крыловидно-небная ямка костной
стенки не имеет и сообщается с подвисочной ямкой
через fissura pterygomaxillaris.
Крыловидно-небная ямка книзу постепенно суживается и переходит в большой
небный канал, canalis palatinus major, который вверху имеет те же стенки, что и
ямка, а внизу его отграничивают верхняя челюсть (латерально) и небная кость
(медиально). В крыловидно-небную ямку выходит пять отверстий. С медиальной
стороны эта ямка сообщается с полостью носа через клиновидно-небное отверстие
– for. sphenopalatinum, сверху и кзади — со средней
черепной ямкой посредством круглого отверстия, for. rotundum, кзади — с областью рваного
отверстия при помощи крыловидного канала, canalis pterygoideus, книзу — с полостью рта через
большой небный канал, canalis palatinus major. С глазницей крыловидно-небная
ямка связана посредством нижней глазничной щели, fissura orbitalis inferior.
(Дополнительная информация) Свод
(крыша) черепа, calvaria, образован лобной чешуей, теменными
костями, затылочной чешуей и чешуйчатыми частями височных костей,
латеральными отделами больших крыльев клиновидной кости. На наружной
поверхности свода черепа по срединной линии расположен сагиттальный
шов, sutura sagittalis, образованный соединением сагиттальных
краев теменных костей. Перпендикулярно к нему на границе лобной чешуи с
теменными костями во фронтальной плоскости проходит венечный шов, sutura coronalis. Между теменными костями и затылочной
чешуей находится ламбдовидный шов, sutura lambdoidea, по форме похожий на греческую букву
«ламбда». На боковой поверхности свода черепа с каждой стороны чешуйчатая
часть височной кости и теменная кость соединены чешуйчатым швом, sutura squamosa, а посредством зубчатых швов, suturae serratae, соединяются латеральная часть большого
крыла клиновидной кости с соседними костями (височной, теменной и лобной) и
сосцевидный отросток височной кости с теменной
и затылочной костями.
В переднем отделе свода
черепа находится выпуклая часть — лоб, frons, образованный лобной чешуей; по бокам видны лобные бугры, над
глазницами — надбровные дуги, а в середине — небольшая площадка — глабеллa, glabella (надпереносье).
На верхнебоковых поверхностях свода черепа выступают теменные бугры. Ниже каждого
теменного бугра проходит дугообразная верхняя височная линия (место
прикрепления височной фасции), которая простирается от основания скулового
отростка лобной кости до места соединения теменной кости с затылочной. Ниже
этой линии более четко выражена нижняя височная линия — место начала
височной мышцы.
При
обзоре черепа с боков (латеральная норма) на границе лицевого и мозгового
отделов черепа, позади верхнечелюстной кости, находится
подвисочная ямка (fossa infratemporalis),
которая вверху отграничена от
височной ямки подвисочным гребнем большого крыла
клиновидной кости (рис. 80).
Верхней стенкой подвисочной ямки служат височная кость и большое
крыло клиновидной кости (подвисочный гребень).
Медиальная
стенка образована латеральной пластинкой крыловидного
отростка клиновидной кости.
Передней стенкой подвисочной ямки являются бугор верхнечелюстной
кости и частично скуловая кость.
Латеральной
и нижней стенок у
подвисочной ямки нет, она лишь частично прикрывается ветвью
нижней челюсти.
Спереди подвисочная ямка сообщается посредством нижней глазничной
щели с глазницей, а медиально посредством крыловидно-верхнечелюстной
щели (fissura pterygomaxillaris) с крыловидно-нёбной ямкой.
Передне-боковой отдел свода черепа, ограниченный сверху нижней височной
линией, а снизу — подвисочным гребнем большого крыла клиновидной кости,
называют
височной ямкой (fossa temporalis).
Подвисочный гребень отделяет височную ямку от подвисочной ямки (fossa
infratemporalis). С латеральной стороны височная ямка
ограничена скуловой дугой (arcus zygomaticus), а
спереди — височной поверхностью скуловой кости.
16.
Классификация
костей черепа и их развитие. Возрастные,
половые,индивидуальные особенности черепа. Соединения костей черепа: швы,
роднички.
Классификация костей черепа по
развитию
|
Отдел черепа |
Первичные кости |
Вторичные кости |
Смешанные кости |
|
Кости мозгового черепа |
– os frontale; – os parietale |
– os ethmoidale |
– os occipitale: pars – os sphenoidale: – os temporale: pars mastoidea |
|
Кости лицевого черепа |
– os zygomaticum; – os palatinum; – os nasale; – os lacrimale; – maxilla; – vomer |
– os hyoideum; – concha nasalis inferior |
– mandibula: processus |
Череп
проходит три стадии: 1) соединительно-тканевая; 2) хрящевая; 3)Костная.
Формирование кости длится в течение всей жизни. Череп развивается из жаберных
дуг (висцеральный череп). Кости черепа по развитию делятся:
1)
кости образующие мозговую капсулу. а) из соединительной ткани – теменные,
лобные, верхняя часть чешуи затылочной, чешуя и барабанная часть височной
кости. б) на основе хряща – клиновидная, затылочная (латеральная часть,
нижняя часть чешуи, камен. ч . височной).
2)
кости, развивающиеся в связи с носовой капсулой – а) из соед. ткани –
слезная, носовая, сошник. б) на основе хряща – решетчатая и нижняя носовая
раковина.
3)
кости, развивающиеся из жаберных дуг. а) неподвижные – верхняя челюсть,
небная кость, скуловая. б) подвижные – нижняя челюсть, подъязычная, слуховые.
Череп
новорожденного отличается небольшой величиной костей лица, по сравнению с
черепом. Другая особенность – роднички (fonticuli).Они располагаются на месте
пересечения швов. Различают следующие роднички.
1. передний
(fonticulus anterior) – располагается между швами: сагиттального, лобного и
двух половинвенечного. Зарастает на втором году.
2. задний
(fonticulus posterior) – между двумя теменными и затылочной. Зарастает на
втором месяце после рождения.
3. клиновидный
(fonticulus sphenoidalis) – между angulus sphenoidalis теменной кости, лобной
кости, большого крыла клиновидной и чешуи височной. Зарастает на втором
месяце.
4. сосцевидный
(fonticulus mastoideus) – между angulus mastoideus теменной кости, пирамидой
височной кости и чешуей затылочной). Отсутствуют швы между костями.
Отсутствует пневматизация воздухоносных костей. Различные
бугры и гребни выражены слабо. Слаборазвиты челюсти.
Череп новорожденного отличается небольшой величиной костей
лица сравнительно с костями черепа.
Другой особенностью черепа новорожденного являются
роднички, fonticuli.
Череп новорожденного несет на себе следы всех 3 стадий
окостенения, которые еще не завершились. Роднички и являются остатками
первой, перепончатой стадии; они находятся на месте пересечения швов, где
сохранились остатки неокостеневшей соединительной ткани. Наличие их имеет
большое функциональное значение,так как дает возможность костям крыши черепа
значительно смещается, благодаря чему череп во время родов приспосабливается
к форме и величине родового канала.
Различают следующие роднички:
1) передний родничок, fonticulus anterior, ромбовидной
формы, находится по средней линии на месте перекреста четырех швов:
сагиттального лобного и двух половин венечного; зарастает на втором году
жизни;
2) задний родничок, fonticulus posterior, треугольной
формы, находится на заднем конце сагиттального шва между двумя теменными
костями спереди и чешуей затылочной кости сзади; зарастает на 2-ом месяце
после рождения;
3) боковые роднички, парные, по два с каждой стороны,
причем передний называется клиновидным, fonticulus sphenoidalis, а задний —
сосцевидным, fonticulus mastoideus. Клиновидный родничок раположен на месте
схождения angulus sphenoidalis теменной кости, лобной кости, большого крыла
клиновидной кости и чешуи височной кости; зарастает на 2 — 3-м месяце жизни.
Сосцевидный родничок находится между angulus sphenoidalis
теменной кости, основанием пирамиды височной кости и чешуей затылочной кости.
Клиновидный и сосцевидный роднички наблюдаются чаще у недоношенных детей,
причем у доношенных иногда может отсутствовать и затылочный. У новорожденных
отмечается отсутствие швов, слабое развитие диплоэ, невыраженность рельефа не
только на внешней, но и на внутренней поверхности черепа.
Остатками второй хрящевой стадии развития черепа являются
хрящевые прослойки между отдельными еще не слившимися частями костей
основания, которых поэтому у новорожденного относительно больше, чем у
взрослого.
Воздухоносные пазухи в костях черепа еще не развились.
Вследствие слабого развития мускулатуры, которая еще не начала функционировать,
различные мышечные бугры, гребни и линии выражены слабо. По той же причине,
обусловленной отсутствием еще жевательной функции, слабо развиты челюсти:
альвеолярные отростки почти отсутствуют, нижняя челюсть состоит из двух
несросшихся половин. Вследствие этого лицо мало выступает вперед в сравнении
с черепом и составляет лишь восьмую часть последнего, в то время как у
взрослого эти отношения равны 1 : 4.
B зрелом возраcте нaблюдaeтcя oкостeнeниe швов чeрeпa
вcлeдcтвиe прeврaщeния cиндecмoзoв мeжду кocтями cвoдa в cтенoз. B cтарocти
кости чeрeпa нepeдкo cтaновятcя нecкoлькo тoньшe и лeгчe. B рeзультaтe
выпaдeния зубoв и aтрoфии aльвeoлярнoгo крaя чeлюcтeй лицо укopaчивaeтcя,
нижняя чeлюcть выдaeтcя кпeрeди при oднoврeмeннoм увeличeнии углa мeжду ee
вeтвями и тeлoм. Oпиcaнныe вoзрacтныe измeнeния чeрeпa xopoшo oпрeдeляютcя
при рeнтгeнoлoгичecкoм иccлeдoвaнии, чтo имeeт диaгнocтичecкoe знaчeниe. Taк,
нa рeнтгeнoгрaммe чeрeпa нoвoрoждeннoгo виднo, чтo:
1) ряд кocтeй — лoбнaя, зaтылoчнaя, нижняя чeлюcть — нe
cрocлиcь в eдинoe цeлoe;
2) oтcутcтвуeт пнeвмaтизaция вoздуxoнocных кocтeй;
3) пpoмeжутки мeжду кocтями кpыши, ocoбeннo в oблacти
рoдничкoв, ocтaютcя ширoкими. Ha пeрeднeй рeнтгeнoгрaммe виднo прocвeтлeниe
нa мecтe sutura frontalis, рaздeляющee нa двe чacти лoбную кocть, a тaкжe
cлeд нeпoлнoгo cрaщeния oбeиx пoлoвин нижнeй чeлюcти. Ha зaднeй
рeнтгeнoгpaммe видны прoмeжутки мeжду os interрarietale и нижнeй чacтью чeшуи
зaтылoчнoй кocти, a тaкжe мeжду лaтeрaльными ee чacтями и чeшуeй. Ha бoкoвoм
cнимкe зaмeтнo прocвeтлeниe, cooтвeтcтвующee sуnchondrosis sрhenoocciрitalis.
Дaльнeйшиe вoзрacтныe измeнeния, видимыe нa peнтгeнoгрaммaх, cлeдующиe:
1. Отмeчaeтcя cpaщeниe oтдeльных чacтeй кocтeй в eдинoe
цeлoe, a имeннo:
a) cлияниe oбeих пoлoвин нижнeй чeлюcти (1 — 2 гoдa);
б) cpaщeниe oбeих пoлoвин лoбнoй кocти нa мeстe sutura,
frontalis (2 гoдa);
в) cрaщeниe вceх чacтeй зaтылoчнoй кocти;
г) cинocтoз бaзиляpнoй чacти зaтылочнoй c клинoвиднoй в
eдиную ocнoвную кocть (os basilare) нa мecтe sуnchondrosis sрhenoocciрitalis;
нacтуплeниeм этoгo cинocтoзa (18 — 20 лeт) зaкaнчивaeтcя рocт ocнoвaния
чeрeпa в длину.
2. Иcчeзaют poднички и oбрaзуютcя швы c типичными зубчaтыми
кoнтурaми (2 — 3 гoдa).
3. Boзникaeт и рaзвивaeтся пнeвмaтизaция кocтeй.
Рeнтгeнoлoгичecкий мeтoд являeтcя eдинcтвeнным мeтoдoм
изучeния рaзвивaющихcя вoздухoнocных пaзух кocтeй чeрeпa нa живoм чeлoвeкe:
a) лoбнaя пaзухa зaмeчaeтcя нa рeнтгeнoгрaммe в кoнцe
первогo гoдa жизни, пocлe чeгo пocтeпeннo увeличивaeтcя. B oдниx cлучaях oнa
мaлa и нe выхoдит зa прeдeлы мeдиaльнoгo oтрeзкa arcus superciliaris; в
других cлучaях рacпрocтрaняeтcя вдoль вceгo margo suрraorbitalis. Haблюдaeтcя
и пoлнoe oтcутcтвиe ee;
б) ячeйки рeшeтчaтoй кocти зaмeчaютcя ужe в пepвыe гoды
жизни;
в) вeрхнeчeлюcтнaя (гaймoрoвa) пaзухa виднa нa
рeнтгeнoгрaммe нoвoрoждeннoгo в видe прocвeтлeния вытянутoй фoрмы вeличинoй c
гoрoшину. Пoлнoгo рaзвития oнa дocтигaeт в пeриoд cмeны зубoв и oтличaeтcя
знaчитeльнoй вaриaбeльнocтью;
г) o клинoвиднoй пaзухe гoвoрилocь вышe.
4. Cмeнa и выпадeниe зубoв.
5. Иcчeзнoвeниe швoв и cлияниe кocтeй друг c другoм,
нaчинaющиecя в зрeлoм вoзрacтe.
Пoлoвые oтличия черепа. Мужcкoй чeрeп в cpeднeм бoльшe
жeнcкoгo; eмкocть eгo приблизитeльнo нa 10% бoльшe eмкocти жeнcкoгo чeрeпa,
чтo нaхoдитcя в зaвиcимocти oт пoлoвoй paзницы paзмeрoв тeлa. Пoвeрхнocть
жeнcкoгo чeрeпa бoлee глaдкaя, тaк кaк мышeчныe нeрoвнocти нa нeм вырaжeны
мeнee рeзкo. Haдбрoвныe дуги жeнcкoгo чeрeпa рaзвиты cлaбee, и лoб имeeт
бoлee вeртикaльнoe нaпpaвлeниe, чeм у мужчины, a тeмя бoлee плocкoe. Инoгдa,
oднaкo, пoлoвыe признaки нa чepeпe бывaют тaк cлaбo вырaжeны, чтo нe
пoзвoляют c пoлнoй дocтoвepнocтью oпpeдeлить пo ним пoл cooтвeтcтвующeгo
индивидуyмa, тeм бoлee, чтo приблизитeльнo в 20 % cлучaeв жeнcкиe чepeпa
имeют eмкocть нe нижe cрeднeй eмкocти мyжcкoгo.
Cрaвнитeльнo мeньшaя вeличинa жeнcкoгo чepeпa нe oзнaчaeт
мeньшeгo рaзвития мoзгa в cрaвнeнии c мужчинoй, a cooтвeтcтвyeт мeньшим
рaзмeрaм жeнcкoгo тeлa и eгo прoпoрциям.
17. Классификация костей. Виды
соединений костей. Классификация непрерывных соединений. Симфизы.
Каждая кость, os, является самостоятельным органом и
состоит из костной ткани. Снаружи кость покрыта надкостницей, periosteum, внутри нее в костномозговых полостях,
cavitas medul—lares, находится костный мозг. Кости разнообразны
по величине и форме, занимают определенное положение в теле. Для удобства
изучения различают следующие группы костей: длинные (трубчатые), короткие
(губчатые), плоские (широкие), ненормальные (смешанные), воздухоносные.
Длинная (трубчатая) кость, os longum, имеет удлиненную, цилиндрической или
трехгранной формы среднюю часть — тело кости, диафиз, diaphysis (от греч. dia — между, phyo — расту). Утолщенные концы ее
называют эпифизами, epiphysis (от греч. epi — над). Каждый эпифиз имеет суставную поверхность, fades articuldris, покрытую суставным хрящом, которая служит для соединения с
соседними костями. Участок кости, где диафиз переходит в эпифиз, выделяют как
метафиз, metaphysis. Этот участок соответствует окостеневшему
в постнатальном онтогенезе эпифизарному хрящу. Трубчатые кости составляют
скелет конечностей, выполняют функции рычагов. Выделяют кости длинные
(плечевая, бедренная, кости предплечья и голени) и короткие (пястные,
плюсневые, фаланги пальцев).
Короткая (губчатая) кость, os breve, имеет форму неправильного куба или
многогранника. Такие кости расположены в участках скелета, где прочность
костей сочетается с подвижностью, — в соединениях между костями (кости
запястья, предплюсны).
Плоские (широкие) кости, ossa plana, участвуют
в образовании полостей тела и выполняют также функцию защиты (кости крыши
черепа, тазовые кости, грудина, ребра). Одновременно они представляют
обширные поверхности для прикрепления мышц.
Ненормальные (смешанные) кости, ossa irregularia, построены сложно, форма их разнообразна. Например, тело
позвонка по форме (и по строению) относится к губчатым костям, дуга, отростки
— к плоским.
Воздухоносные кости, ossa pneumatica, имеют в теле полость, выстланную слизистой оболочко’й и
заполненную воздухом. К ним относятся некоторые кости черепа: лобная,
клиновидная, решетчатая, верхняя челюсть.
Выделяют три вида соединений
костей.
1. Непрерывные соединения, в которых
между костями имеется прослойка соединительной ткани или хряща. Щель или полость
между соединяющимися костями отсутствует.
2. Прерывные соединения, или суставы
(синовиальные соединения), характеризуются наличием между костями полости и
синовиальной мембраны, выстилающей изнутри суставную капсулу.
3. Симфизы, или полусуставы, имеют
небольшую щель в хрящевой или соединительнотканной прослойке между соединяющимися
костями (переходная форма от непрерывных соединений к прерывным).
Непрерывные соединения имеют большую упругость, прочность
и, как правило, ограниченную подвижность. В зависимости от вида ткани,
соединяющей кости, выделяют три вида непрерывных соединений:
1) фиброзные соединения, 2) синхондрозы
(хрящевые соединения) и
3) костные соединения.
Фиброзные соединения, articulationes fibrosae, являются прочными соединениями костей при помощи плотной
волокнистой соединительной ткани. Выделено три вида фиброзных соединений:
синдесмозы, швы и вколачивание.
Синдесмоз, syndesmosis, образован соединительной тканью,
коллагеновые волокна которой срастаются с надкостницей соединяющихся костей
и переходят в нее без четкой границы. К синдесмозам относятся связки и
межкостные перепонки.
Связки, ligamenta, представляют собой толстые пучки или
пластины, образованные плотной волокнистой соединительной тканью.
Межкостные перепонки, membranae interosseae, натянуты между диафизами длинных трубчатых костей. Нередко межкостные
перепонки, связки служат местом начала мышц.
Шов, sutura, —
разновидность фиброзного соединения, в котором между краями соединяющихся
костей имеется узкая соединительнотканная прослойка. Соединение костей швами
встречается только в черепе. В зависимости от конфигурации краев
соединяющихся костей выделяют зубчатый шов, sutura serrata; чешуйчатый шов, sutura squamosa, и плоский шов, sutura plana.
Особым видом фиброзного соединения является
вколачивание, gomphosis (например, зубоальвеолярное соединение,
articulatio dentoalveolaris). Этим термином обозначают соединение
зуба с костной тканью зубной альвеолы. Между зубом и костью имеется тонкая
прослойка соединительной ткани — периодонт, periodontum.
Синхондрозы, synchondroses, представляют собой соединения костей с
помощью хрящевой ткани. Такие соединения характеризуются прочностью,
малой подвижностью, упругостью вследствие эластических свойств хряща.
Степень подвижности костей и амплитуда пружинящих движений в
таком соединении ч зависят от толщины и строения хрящевой
прослойки между костями. Если хрящ между соединяющимися костями
существует в течение всей жизни, то такие синхондрозы являются постоянными.
В тех случаях, когда хрящевая
прослойка между костями сохраняется до определенного возраста
(например, клиновидно-затылочный синхондроз), это временное соединение, хрящ
которого замещается костной тканью. Такое замещенное костной тканью
соединение называют костным соединением — синостозом, synostosis (BNA).
Симфизы (от греч. symphysis —
срастание) также представляют собой хрящевые соединения, когда в толще хряща
имеется небольшая щелевидная полость, лишенная синовиальной оболочки.
Согласно PNA к ним относятся межпозвоночные симфизы, лобковый симфиз и
симфиз рукоятки грудины.
18. Классификация
суставов, основные и дополнительные элементы суставов. Строение,
вспомогательный аппарат, виды движений и факторы, влияющие на объём движений в
суставах.
Синовиальные соединения
(суставы), articulationes synoviales, являются наиболее совершенными видами соединения костей. Они
отличаются большой подвижностью, разнообразием движений. В каждый сустав
входят суставные поверхности костей, покрытые хрящом, суставная капсула,
суставная полость с небольшим количеством синовиальной жидкости. В некоторых
суставах есть еще вспомогательные образования в виде суставных дисков,
менисков и суставной губы.
Суставные поверхности, fades articulares, в большинстве случаев у сочленяющихся костей соответствуют друг
другу — они- конгруэнтные (от лат. congruens — соответствующий, совпадающий).
Суставной хрящ, cartilago
articularis, как правило, гиалиновый, у отдельных
суставов (височно-нижнечелюстной) — волокнистый, имеет толщину 0,2—6,0 мм. Он
состоит из трех слоев (зон): поверхностного, zona superficidlis; промежуточного, zona intermedia, и глубокого, zona profunda.
Суставная капсула, capsula articularis, прикрепляется к сочленяющимся костям вблизи краев суставных
поверхностей или отступя на некоторое расстояние от них; она прочно
срастается с надкостницей, образуя замкнутую суставную полость. Капсула
имеет два слоя: наружный — фиброзная мембрана, membrana fibrosa (stratum fibrosum), и внутренний — синовиальная мембрана, membrana synovialis (stratum synoviale).
Суставная полость, cavum articulare, представляет собой щелевидное пространство между покрытыми
хрящом суставными поверхностями. Она ограничена синовиальной мембраной
суставной капсулы, содержит небольшое количество синовиальной жидкости.
Суставные диски и мениски, disci et
menisci articulares, — это различной формы хрящевые пластинки, которые располагаются
между не полностью соответствующими друг другу (инконгруэнтными) суставными
поверхностями. Диск представляет собой обычно сплошную пластинку, сращенную
по наружному краю с суставной капсулой, и, как правило, разделяет суставную
полость на две камеры (два этажа). Мениски — это несплошные хрящевые или
соединительнотканные пластинки полулунной формы, которые вклиниваются между
суставными поверхностями.
Суставная губа, labrum articulare, расположена по краю вогнутой суставной поверхности, дополняет и
углубляет ее (например, в плечевом суставе). Она прикреплена своим основанием
к краю суставной поверхности, а внутренней вогнутой поверхностью обращена в
полость сустава.
Формы суставных поверхностей напоминают отрезки поверхностей
различных геометрических тел: цилиндра, эллипса, шара. Соответственно этому
различают суставы по форме суставных поверхностей: цилиндрический,
эллипсоидный и шаровидный. Встречаются и варианты указанных форм суставов.
Например, разновидностью цилиндрического сустава будет блоковидный сустав,
шаровидного — чашеобразный и плоский суставы.
Форма суставных поверхностей
определяет число осей, вокруг которых происходит движение в данном суставе. Так,
цилиндрическая форма суставных поверхностей позволяет производить движение
лишь вокруг одной оси, а эллипсоидная — вокруг двух осей. В суставах с
шаровидными суставными поверхностями движения возможны вокруг трех и более
взаимно перпендикулярных осей.
Таким образом, между формой сочленяющихся
поверхностей и числом осей движения имеется определенная взаимозависимость.
Поэтому существует также анатомо-физиологическая (биомеханическая) классификация
суставов:
1) суставы с одной осью движения
(одноосные);
2) суставы с двумя осями движения
(двуосные);
3) суставы со многими осями движения, из
которых три основные (многоосные, или трехосные).
Движения в суставах могут
осуществляться только вокруг трех осей вращения:
1)фронтальной
(это ось, соответствующая фронтальной плоскости, разделяющей тело на переднюю
изаднюю поверхности);
2)сагиттальной
(это ось, соответствующая сагиттальной плоскости, разделяющей тело на правую
и левую половины);
3)вертикальной
или своей собственной оси.
Для верхней конечности вертикальная ось проходит через центр
головки плечевой кости, головку мыщелка плечевой кости, головку лучевой и
головку локтевой костей, для нижней конечности – по прямой линии, соединяющей
переднюю верхнюю ость подвздошной кости, внутренний край надколенника и
большой палец.
Движения в суставах вокруг осей
вращения определяются геометрической формой суставной поверхности. Например,
цилиндр и блок вращаются только вокруг одной оси; эллипс, овал, седло –
вокруг двух осей; шар или плоская поверхность – вокруг трех.
Максимальное количество
возможных видов движений в суставах зависит от количества осей вращения и
формы суставной поверхности и от двух видов движений (приведение и
отведение); при переходе с одной оси на другую возникает еще одно движение
(круговое или коническое); вокруг вертикальной оси – одно движение (вращение,
но у него могут быть подвиды: вращение внутрь, наружу или супинация и
пронация).
Таким образом, всего существует
6 видов движений. Возможны и дополнительные движения, такие как скользящие,
пружинящие (удаление и сближение суставных поверхностей при сжатии и
растяжении) и скручивание. Эти движения относятся не к отдельным суставам, а
к группе комбинированных (например, межпозвоночных).
Объем движений в каждом суставе зависит
от целого ряда факторов.
1. Главный фактор – разность площадей сочленяющихся
суставныхповерхностей. Из всех суставов
наибольшая разность площадей суставных
поверхностей имеется в плечевом суставе (площадь головки плечевой кости в 6
раз больше площади суставной впадины на лопатке), поэтому в плечевом суставе
самый большой объем движений. В крестцово-под-вздошном сочленении
суставные поверхности по площади равны, поэтому движения в нем практически
отсутствуют.
2.Наличиевспомогательных
элементов. Напри-
мер, мениски и диски, увеличивая
конгруэнтность суставных поверхностей, увеличивают объем движений. Суставные
губы, увеличивая площадь суставной поверхности, способствуют ограничению
движений. Внутрисуставные связки ограничивают движения только в определенном
направлении (крестообразные связки коленного сустава не препятствуют
сгибанию, но противодействуют чрезмерному разгибанию).
3.Комбинация
суставов.
У комбинированных су-
ставов движения определяются по суставу, имеющему меньшее число
осей вращения. Хотя многие суставы исходя из формы суставных поверхностей
способны выполнять больший объем движений, но он у них
ограничен из-закомбинации. Например, по форме суставных поверхностей
латеральные атлантоосевые суставы – плоские, но в результате комбинации со
срединным атлантоосевым суставом они работают
как вращательные. Это же относится и к суставам ребер, суставу
кисти, суставу стопы и др.
4.Состояние
капсулы сустава. При тонкой эла-
стичной капсуле движения совершаются в
большем объеме. Даже неравномерная толщина капсулы в одном и том же суставе
сказывается на его работе. Например, в височно-нижнечелюстномсуставе
капсула тоньше спереди, чем сзади и сбоку, поэтому наибольшая подвижность в нем
именно кпереди.
5.Укрепление
капсулы сустава связками. Связки оказывают тормозящее и
направляющее действие, так как коллагеновые волокна обладают не только
большой прочностью, но и малой растяжимостью. В тазобедренном
суставе подвздошно-бедреннаясвязка препятствует разгибанию и повороту
конечности кнутри, лобково-бедренная связка – отведению и вращению
наружу. Самые мощные связки находятся
в крестцово-подвздошном суставе, поэтому движений в нем практически
нет.
6.Мышцы,
окружающие сустав. Обладая посто-
янным тонусом, они скрепляют, сближают и фиксируют сочленяющиеся
кости. Сила мышечной тяги составляет до 10 кг на 1 см поперечника мышцы. Если
удалить мышцы, оставить связки и капсулу, то объем движений резко возрастает.
Кроме непосредственного тормозящего действия на движения в суставах,
мышцы оказывают и косвенное – через
связки, от которых они начинаются. Мышцы при своем сокращении делают связки
неподатливыми, упругими.
7.Синовиальная
жидкость.
Она оказывает сцепля-
ющее воздействие и смазывает суставные
поверхности. При артрозо-артритах,когда нарушается выделение
синовиальной жидкости, в суставах появляются боль, хруст, объем движений
уменьшается.
8.Винтовое
отклонение.
Имеется только в пле-
челоктевом суставе и оказывает
тормозящее воздействие при движениях.
9.Атмосферное
давление.
Оно способствует со-
прикосновению суставных поверхностей с
силой 1 кг
на 1 см2,
оказывает равномерное стягивающее воздействие, следовательно, умеренно
ограничивает движения.
10. Состояние кожи и подкожной
жировой клет-
чатки. У тучных людей объем движений
всегда меньшеиз-заобильной подкожной жировой клетчатки. У стройных,
подтянутых, у спортсменов движения совершаются в большем объеме. При
заболеваниях кожи, когда теряется эластичность, движения резко уменьшаются, а
нередко после тяжелых ожогов, ранений образуются контрактуры, значительно
препятствующие движениям.
Для
определения объема движений в суставах су-
ществует несколько методик. Травматологи
определяют объем с помощью угломера. Для каждого сустава определены свои
исходные положения. Исходным положением для плечевого сустава является
положение руки, свободно свисающей вдоль туловища, для локтевого сустава –
полное разгибание (180°). Пронацию и супинацию определяют при согнутом под
прямым углом локтевом суставе и при установке кисти в сагиттальной плоскости.
В анатомических исследованиях величину
угла подвижности можно рассчитать по разности дуг вращения на каждой из
сочленяющихся суставных поверхностей. Величина угла подвижности зависит от
ряда моментов: пола, возраста, степени тренировки, индивидуальных
особенностей.
19.
Стопа как
целое: кости и их соединения. Мышцы, действующие на суставы стопы. Костно-фиброзные каналы и синовиальные влагалища сухожилий
мышц нижней конечности, их значение. Своды стопы, функциональное значение.
Стопа
приспособлена для выполнения опорной функции и представляет собой сводчатое
образование, что обеспечивает смягчение (амортизацию) толчков при ходьбе. При расслаблении активных и пассивных
«затяжек» своды стопы опускаются, стопа уплощается, развивается плоскостопие
Кости стопы, ossa
pedis, так же как и кости кисти, подразделяются на три отдела: кости
предвлюсны, ossa tarsi, плюсневые кости, ossa metatarsi, и кости пальцев
(фаланги), ossa digitorum (phalanges).
Кости предплюсны,
ossa tarsi, включают семь губчатых костей, расположенных в два ряда.
Проксимальный (задний) ряд составляют две крупные кости: таранная и пяточная;
остальные пять костей предплюсны образуют дистальный (передний) ряд.
Плюсневые кости,
ossa metatarsi, представляют собой пять трубчатых коротких костей. Выделяют
тело плюсневой кости, — corpus metatarsale, головку, caput metatarsale, и
основание, basis metatrsalis
Кости пальцев
(фаланги), ossa digitorum (phalanges). У пальцев стопы имеются проксимальная
фаланга, phalanx proximalis, средняя фаланга, phalanx media, и дисталь-ная
фаланга, phalanx distalis. Исключение составляет большой палец (I палец),
hallux (digitus primus), скелет которого состоит из двух фаланг:
проксимальной и дистальной. Фаланги являются трубчатыми костями. Различают тело
фаланги, corpus phalangis, головку фаланги, caput phaldngis, основание
фаланги, basis phalangis, и два конца.
Сухожилия мышц
голени на
стопе заключены в особые каналы, которые носят название фиброзных. В
зависимости от уровня фиброзные каналы образованы или связками, или
собственной фасцией стопы. Стенки каналов, образованных связками, толстые,
плотные, непрозрачные. Нижний удерживатель тыльной стороны стопы
держит четыре тыльных сухожилия стопы прижатыми к костям
предплюсны на уровне вогнутости подъема, т.е. действует наподобие петли блока
для этих сухожилий независимо от степени сгибания в голеностопном
суставе.
Кости стопы
сочленяются с костями голени и между собой, образуя сложные по строению и
функции суставы. Все суставы стопы можно разделить на четыре большие группы:
1) сочленения стопы с голенью; 2) сочленения костей предплюсны; 3) сочленения
костей предплюсны и плюсны; 4) сочленения костей пальцев.
Выделяют
пять продольных сводов и один поперечныйсвод стопы Все продольные своды стопы начинаются в
одной точке — это бугор пяточной кости. В состав каждого свода входит одна
плюсневая кость и часть костей предплюсны, расположенных между данной
плюсневой костью и пяточным бугром.
Своды стопы
удерживаются формой образующих их костей, связками (пассивные «затяжки»
сводов стопы) и мышцами (активные «затяжки»).
Для укрепления
продольного свода стопы в качестве пассивных «затяжек» большое значение имеют
подошвенные связки: длинная и пяточно-ладьевидная, а также подошвенный
апоневроз. На уровне наиболее высоких точек
продольных сводов образуется дугообразный поперечный свод Поперечный
свод стопы удерживается поперечно расположенными связками подошвы: глубокой
поперечной плюсневой, межкостными плюсневыми и др.
При расслаблении
активных и пассивных «затяжек» своды стопы опускаются, стопа уплощается,
развивается плоскостопие
20. Мышцы, фасции спины и груди,
диафрагма их функции, кровоснабжение, иннервация, лимфоотток.
ПОВЕРХНОСТНЫЕ
МЫШЦЫ СПИНЫ
Поверхностные
мышцы спины прикрепляются к скелету плечевого пояса и к плечевой кости и
располагаются в два слоя (рис. 116, 117). Первый слой составляют
трапециевидная мышца и широчайшая мышца спины, второй —
большая и малая ромбовидные мышцы и мышца, поднимающая лопатку.
Трапециевидная
мышца, т. trapezius, плоская, треугольной формы, широким
основанием обращена к задней срединной линии, занимает верхнюю часть спины и
заднюю область шеи. Начинается короткими сухожильными пучками от наружного
затылочного выступа, медиальной трети верхней выйной линии затылочной кости,
от выйной связки, остистых отростков VII шейного позвонка и всех грудных
позвонков и от надостистой связки. От мест начала пучки мышцы направляются,
заметно конвергируя, в латеральном направлении и прикрепляются к костям
плечевого пояса. Верхние пучк’и мышцы проходят вниз и латерально,
заканчиваются на задней поверхности наружной трети ключицы. Средние пучки
ориентированы горизонтально, проходят от остистых отростков позвонков кнаружи
и прикрепляются к акромиону и лопаточной ости. Нижние пучки мышцы следуют
вверх и латерально, переходят в сухожильную пластинку, которая прикрепляется
к лопаточной ости. Сухожильное начало трапециевидной мышцы больше выражено на
уровне нижней границы шеи, где мышца имеет наибольшую ширину. На уровне
остистого отростка VII шейного позвонка мышцы обеих сторон формируют хорошо
выраженную сухожильную площадку, которая обнаруживается в виде вдавления у
живого
человека.
Трапециевидная
мышца на всем протяжении располагается поверхностно, ее верхний латеральный
край образует заднюю сторону бокового треугольника шеи. Нижний латеральный
край трапециевидной мышцы пересекает широчайшую мышцу спины и медиальный край
лопатки снаружи, образуя медиальную границу так называемого
аускультационного треугольника. Нижняя граница последнего проходит по верхнему
краю широчайшей мышцы спины, а латеральная — по нижнему краю большой
ромбовидной мышцы (размеры треугольника увеличиваются при согнутой вперед в
плечевом суставе руке, когда лопатка смещается латерально и кпереди).
Функция: одновременное сокращение всех частей трапециевидной
мышцы при фиксированном позвоночнике приближает лопатку к позвоночнику;
верхние пучки мышцы поднимают лопатку; верхние и нижние пучки при
одновременном сокращу нии,. образуя пару сил, вращают лопатку вокруг
сагиттальной оси: нижний угол лопатки смещается вперед и в латеральном
направлении, а латеральный угол — кверху и медиально. При укрепленной лопатке
и сокращении с двух сторон мышца разгибает шейный отдел позвоночника и
наклоняет голову назад; при одностороннем сокращении — незначительно
поворачивает лицо в противоположную сторону.
Иннервация: п. accessorius, plexus cervicalis
Кровоснабжение: a. transversa cervicis, a. occipitalis, a.
suprascapularis, aa. intercostales posteriores.
Широчайшая мышца спины, т. latissimus dorsi, плоская, треугольной
формы, занимает нижнюю половину спины на соответствующей стороне.
Мышца лежит поверхностно, за исключением верхнего края,
который скрыт под нижней частью трапециевидной мышцы. Внизу латеральный край
широчайшей мышцы спины образует медиальную сторону поясничного треугольника
(латеральную сторону этого треугольника образует край наружной косой мышцы
живота, нижнюю — подвздошный гребень, см. рис. 117). Начинается апоневрозом
от остистых отростков нижних шести грудных и всех поясничных позвонков
(вместе с поверхностной пластинкой пояснично-грудной фасции), от подвздошного
гребня и срединного крестцового гребня. Пучки мышцы
следуют кверху и латерально, конвергируя в направлении
нижней границы подмышечной ямки. Вверху к мышце присоединяются мышечные
пучки, которые начинаются от нижних трех — четырех ребер (они заходят между
зубцами наружной косой мышцы живота) и °т нижнего угла
лопатки. Прикрывая своими нижними пучками ижний угол лопатки сзади,
широчайшая мышца спины резко уКивается, спиралевидно огибает большую круглую
мышцу, заднего края подмышечной ямки переходит в плоское толстое пле°ЖИЛ«Ие‘ кот0Рое прикрепляется
к гребню малого бугорка плечевой кости. Вблизи места прикрепления мышца
прикрывает сзади сосуды и нервы, расположенные в подмышечной ямке. От большой
круглой мышцы отделяется синовиальной сумкой.
Функция: приводит руку к туловищу и поворачивает ее внутрь
(пронация), разгибает плечо; поднятую руку опускает; если руки фиксированы
(на перекладине — турнике), подтягивает к ним туловище (при лазании,
плавании).
Иннервация: п. thoracodorsalis
Кровоснабжение: a. thoracodorsalis, a.
circumflexa humeri posterior, aa. intercostales posteriores.
Мышца, поднимающая лопатку, т. levdior scapulae, начинается
сухожильными пучками от задних бугорков поперечных отростков верхних трех или
четырех шейных позвонков (между местами прикрепления средней лестничной мышцы
— спереди и ременной мышцы шеи — сзади). Направляясь вниз, мышца прикрепляется
к медиальному краю лопатки, между верхним ее углом и остью лопатки. В верхней
своей трети мышца прикрыта грудино-ключично-сосцевидной мышцей, а в нижней
трети — трапециевидной мышцей. Непосредственно кпереди от мышцы, поднимающей
лопатку, проходят нерв к ромбовидной мышце и глубокая ветвь поперечной артерии
шеи.
Функция: поднимает лопатку, одновременно приближая ее к
позвоночнику; при укрепленной лопатке наклоняет в свою сторону шейную часть
позвоночника.
Иннервация: п. dorsalis scapulae (Civ— Cv).
Кровоснабжение: a. transversa cervicis, a. cervicalis ascendens.
Малая и большая ромбовидные мышцы, тт. rhomboidei minor et major, часто срастаются и
образуют одну мышцу. Малая ромбовидная мышца начинается от нижней части
выйной связки, остистых отростков VII шейного и I грудного позвонков и от
надостистой связки. Пучки ее проходят косо — сверху вниз и латерально и
прикрепляются к медиальному краю лопатки, выше уровня ости лопатки.
Большая ромбовидная мышца берет начало от остистых
отростков II—V грудных позвонков; прикрепляется к медиальному краю лопатки —
от уровня ости лопатки до ее нижнего угла.
Ромбовидные мышцы, располагаясь глубже трапециевидной
мышцы, сами покрывают сзади верхнюю заднюю зубчатую мышцу и частично мышцу,
выпрямляющую позвоночник.
Функция: приближает лопатку к позвоночнику, одновременно
перемещая ее кверху.
Иннервация: п. dorsalis scapulae (Civ— Cv).
Кровоснабжение: a. transversa cervicis, a.
suprasca-pularis, aa. intercostales posteriores.
К ребрам прикрепляются две тонкие плоские мышцы — верхняя и
нижняя задние зубчатые (рис. 118).
Верхняя задняя зубчатая мышца, т. serratus posterior superior, распложена впереди
ромбовидных мышц, начинается в виде плоской сухожильной пластинки от нижней
части выйной связки и остистых отростков VI—VII шейных и I—II грудных
позвонков. Направляясь косо сверху вниз и латерально, она прикрепляется
отдельными зубцами к задней поверхности II—V ребер, кнаружи от их углов.
Функция: поднимает ребра.
Иннервация: nn. intercostales (Thi—Thiv).
Кровоснабжение: аа. intercostales posteriores,
a. cervi-calis profunda.
Нижняя задняя зубчатая мышца, т. serratus posterior inferior, лежит впереди
широчайшей мышцы спины, начинается сухожильной пластинкой от остистых
отростков XI—XII грудных и I—II поясничных позвонков; тесно сращена с
поверхностной пластинкой пояснично-грудной фасции и началом широчайшей
мышцы спины. Прикрепляется отдельными мышечными зубцами к четырем нижним
ребрам.
Функция: опускает ребра.
Иннервация: пп. intercostales (Thix—Thxn).
Кровоснабжение: аа. intercostales posteriores.
ГЛУБОКИЕ МЫШЦЫ СПИНЫ
Глубокие мышцы спины образуют три слоя: поверхностный,
средний и глубокий. Поверхностный слой представлен ременной мышцей головы,
ременной мышцей шеи и мышцей, выпрямляющей позвоночник; средний слой —
поперечно-остистой мышцей; глубокий слой образуют межостистые, межпоперечные
и подзатылочные мышцы.
Наибольшего развития достигают мышцы поверхностного слоя,
относящиеся к типу сильных мышц, выполняющих преимущественно статическую
работу. Они простираются на всем протяжении спины и задней области шеи от
крестца до затылочной кости. Места начала и прикрепления этих мышц занимают
обширные поверхности и поэтому при сокращении мышцы развивают большую силу,
удерживая в вертикальном положении позвоночник, который служит опорой для
головы, ребер, внутренностей и верхних конечностей.
Мышцы среднего, слоя ориентированы косо, перекидываются от
поперечных отростков к остистым отросткам позвонков. Они образуют несколько
слоев, причем в самом глубоком слое мышечные пучки наиболее короткие и
прикрепляются к смежным позвонкам; чем поверхностнее лежат мышечные пучки,
тем они длиннее и через большее число позвонков перекидываются (от 5 до 6).
В самом глубоком (третьем) слое короткие мышцы располагаются
между остистыми и поперечными отростками позвонков. Они имеются не на всех уровнях
позвоночника, хорошо развиты в наиболее подвижных отделах позвоночного
столба: шейном, поясничном и нижнем грудном. К этому — глубокому — слою
следует отнести мышцы, расположенные в задней области шеи и действующие на
атлантозатылочныи сустав. Они получили название подзатылочных мышц.
Глубокие мышцы спины становятся видны после того, как
послойно отпрепарированы и пересечены поверхностные мышцы: широчайшая мышца
спины и трапециевидная мышца — посередине между пунктами их начала и
прикрепления (рис. 119).
Ременная мышца головы, т. splenius capitis, располагается
непосредственно кпереди от верхних частей грудино-ключично-сосцевидной и
трапециевидной мышц. Начинается от нижней половины выйной связки (ниже уровня
IV шейного позвонка), от остистых отростков VII шейного и верхних трех —
четырех грудных позвонков.1 Пучки этой мышцы проходят вверх и
лате-рально и прикрепляются к сосцевидному отростку’ височной кости и
шероховатой площадке под латеральным отрезком верхней выйной линии затылочной
кости.
Функция: при двустороннем сокращении мышцы разгибают
шейную часть позвоночника и голову; при одностороннем сокращении мышца
поворачивает голову в свою сторону.
Иннервация: задние ветви шейных спинномозговых нервов (Сш
— Cvin).
Кровоснабжение: a. occipitalis, a. cervicalis profunda.
Ременная мышца шеи, т. splenius cervicis, начинается от
остистых отростков III—IV грудных позвонков. Прикрепляется к задним бугоркам
поперечных отростков двух или трех верхних шейных позвонков, прикрывая сзади
начало пучков мышцы, поднимающей лопатку. Располагается впереди
трапециевидной мышцы.
Функция: при одновременном сокращении мышцы разгибают
шейную часть позвоночника, при одностороннем сокращении мышца поворачивает
шейную часть позвоночника в свою сторону.
Иннервация: задние ветви шейных спинномозговых нервов
(Ciii—Cviii).
Кровоснабжение: a. occipitalis, a. cervicalis profunda.
Мышца, выпрямляющая
позвоночник, т. erector spinae. Это самая сильная
из аутохтонных мышц спины, простирается по всему протяжению позвоночника — от
крестца до основания черепа. Залегает кпереди от трапециевидной, ромбовидных,
задних зубчатых мышц, широчайшей мышцы спины. Сзади покрыта поверхностным
листком пояснично-грудной фасции. Начинается толстыми и прочными сухожильными
пучками от дорсальной поверхности крестца, остистых отростков, надостистых
связок, поясничных, XII и XI грудных позвонков, заднего отрезка гребня
подвздошной кости и пояснично-грудной фасции. Часть сухожильных пучков,
начинающихся в области крестца, сливается с пучками крестцово-бугорной и
дорсальных крестцово-под-вздошных связок.
На уровне верхних поясничных позвонков мышца разделяется
на три тракта: латеральный, промежуточный и медиальный.
Каждый тракт получает свое название: латеральный становится
подвздошно-реберной мышцей, промежуточный — остистой мышцей. Каждая из
указанных мышц в свою очередь подразделяется на части.
Особенности строения мышцы, выпрямляющей позвоночник,
сложились в ходе антропогенеза в связи с прямохождением. То, что мышца
развита сильно и имеет общее начало на костях таза, а выше разделяется на
отдельные тракты, прикрепляющиеся широко на позвонках, ребрах и на основании
черепа, можно объяснить тем, что она выполняет важнейшую функцию —
удерживает тело в вертикальном положении. Вместе с тем разделение мышцы на
отдельные тракты, подразделение последних на разных уровнях дорсальной
стороны туловища на более короткие мышцы, имеющие меньшую протяженность между
пунктами начала и прикрепления, позволяет мышце действовать избирательно.
Так, например, при сокращении подвздошно-реберной мышцы поясницы
соответствующие ребра оттягиваются книзу и тем самым создается опора для
проявления силы действия диафрагмы при ее сокращении и т. д.
Подвздошно-реберная мышца, т. iliocostalis (см. рис. 119),
является самой латеральной частью мышцы, выпрямляющей позвоночник. Начинается
от подвздошного гребня, внутренней поверхности поверхностной пластинки
пояснично-грудной фасции. Проходит кверху по задней поверхности ребер
латерально от углов последних до поперечных отростков нижних (VII— IV) шейных
позвонков. Соответственно расположению отдельных частей мышцы в различных
областях ее подразделяют на подвздошно-реберную мышцу поясницы,
подвздошно-реберную мышцу груди и подвздошно-реберную мышцу шеи.
Подвздошно-реберная мышца поясницы, т. iliocostalis lumbo-гит, начинается от
подвздошного гребня, внутренней поверхности поверхностной пластинки
пояснично-грудной фасции, прикрепляется отдельными плоскими сухожилиями к
углам нижних шести ребер.
Подвздошно-реберная мышца груди, т. iliocostalis thoracis, начинается от шести
нижних ребер, кнутри от мест прикрепления подвздошно-реберной мышцы
поясницы. Прикрепляется к верхним шести ребрам в области углов и к задней
поверхности поперечного отростка VII шейного позвонка.
Подвздошно-реберная мышца шеи,
т. iliocostalis cervicis, начинается от
углов, III, IV, V и VI ребер (кнутри от
мест прикрепления подвздошно-реберной мышцы груди). Прикрепляется к задним
бугоркам поперечных отростков VI—IV шейных позвонков.
Функция: вместе с остальными частями мышцы, выпрямляющей
позвоночник, разгибает позвоночник; при одностороннем сокращении наклоняет
позвоночник в свою сторону, опускает
ребра. Нижние пучки этой мышцы, оттягивая и укрепляя ребра,
создают опору для диафрагмы.
Иннервация: задние ветви шейных, грудных и поясничных
спинномозговых нервов (Civ—Lin).
Кровоснабжение: a. cervicalis profunda, aa. inter-costales
posteriores, aa. lumbales.
/tx. Длиннейшая мышца, т. longissimus, — наиболее крупная
из трех мышц, образующих мышцу, выпрямляющую позвоночник. Располагается
медиальнее подвздошно-реберной мышцы, между нею и остистой мышцей. В ней
выделяют длиннейшие мышцы груди, шеи и головы.
Длиннейшая мышца груди,
т. longissimus thoracis (см. рис. 119), имеет
наибольшую протяженность. Мышца берет начало от задней поверхности крестца,
поперечных отростков поясничных и нижних грудных позвонков. Прикрепляется к
задней поверхности нижних девяти ребер, между их бугорками и углами, и к
верхушкам поперечных отростков всех грудных позвонков (мышечными пучками).
Длиннейшая мышца шеи,
т. longissimus cervicis, начинается длинными
сухожилиями от верхушек поперечных отростков верхних пяти грудных позвонков.
Прикрепляется к задним бугоркам поперечных отростков VI—II шейных
позвонков.
Длиннейшая мышца головы, т. longissimus capitis, начинается
сухожильными пучками от поперечных отростков I—III грудных
и III—VII шейных позвонков. Прикрепляется к задней
поверхности сосцевидного отростка височной кости под сухожилиями
грудино-ключично-сосцевидной мышцы и ременной мышцы головы.
Функция: длиннейшие мышцы груди и шеи разгибают позвоночник
и наклоняют его в сторону; длиннейшая мышца головы разгибает последнюю,
поворачивает лицо в свою сторону.
Иннервация: задние ветви шейных, грудных и поясничных
спинномозговых нервов (Си — Lv).
Кровоснабжение: a. cervicalis profunda, aa. inter-costales
posteriores, aa. lumbales.
Остистая мышца, т. spindlis (см. рис. 119), —
самая медиальная из трех частей мышцы, выпрямляющей позвоночник. Прилежит
непосредственно к остистым отросткам грудных и шейных позвонков. В ней
соответственно выделяют остистую мышцу груди, остистую мышцу шеи и остистую
мышцу головы.
Остистая мышца
груди, m. spindlis thoracis, начинается 3—4
сухожилиями от остистых отростков II и I поясничных, XII и
XI грудных позвонков. Прикрепляется к остистым отросткам верхних восьми
грудных позвонков. Мышца сращена с глубжележащей полуостистой мышцей груди.
Остистая мышца
шеи, m. spinalis cervicis, начинается от
остистых отросткой I и II грудных VII шейного
позвонка и нижнего отрезка выйной связки. Прикрепляется к остистому
отростку II (иногда III и IV) шейного
позвонка.
Остистая мышца
головы, m. spinalis capitis, начинается тонкими
пучками от остистых отростков верхних грудных и нижних шейных позвонков,
поднимается вверх и прикрепляется к затылочной кости вблизи наружного
затылочного выступа. Часто это мышца отсутствует.
Функция: разгибает позвонончника
Иннервация: задние ветви шейных, грудных и верхних
поясничных спинномозговых нервов (Сш—Ln).
Кровоснабжение: a. cervicalis profunda, aa. inter-costales
posteriores.
Функция всей мышцы, выпрямляющей позвоночник, т. erector spinae, достаточно
точно отражает ее наименование. Поскольку составные части мышцы имеют начало
на позвонках, она может действовать как разгибатель позвоночника и головы, являясь
антагонистом передних мышц туловища. Сокращаясь отдельными частями с обеих
сторон, эта мышца может опускать ребра, разгибать позвоночник, запрокидывать
голову назад. При одностороннем сокращении наклоняет позвоночник в ту же сторону.
Большую силу проявляет мышца также при сгибании торса, когда она совершает
уступающую работу и предупреждает падение тела вперед под действием
вентрально расположенных мышц, имеющих больший рычаг действия на позвоночный
столб, чем дорсально расположенные мышцы.
Поперечно-остистая мышца, т. transversospindlis. Эта мышца
представлена множеством послойно расположенных мышечных пучков, которые
проходят косо вверх с латеральной в медиальную сторону от поперечных к
остистым отросткам позвонков. Мышечные пучки поперечно-остистой мышцы имеют
неодинаковую длину и, перекидываясь через различное количество позвонков,
образуют отдельные мышцы: полуостистую, многораздельные и мышцы-вращатели.
Вместе с тем соответственно занимаемой области на протяжении
позвоночного столба каждая из указанных мышц в свою очередь подразделяется на
отдельные мышцы, получившие название по месту расположения на дорсальной
стороне туловища, шеи и затылочной области. В указанной последовательности
рассматриваются отдельные части поперечно-остистой мышцы.
Полуостистая мышца, т. semispinalis, имеет вид длинных
мышечных пучков, начинается от поперечных отростков нижележащих позвонков,
перекидывается через четыре — шесть позвонков и прикрепляется к остистым
отросткам. Разделяется на полуостистые мышцы груди, шеи и головы.
Полуостистая мышца
груди, m. semispinalis thoracis, начинается от
поперечных отростков нижних шести грудных позвонков; прикрепляется к
остистым отросткам четырех верхних грудных и двух нижних шейных позвонков.
Полуостистая мышца шеи,
т. semispinalis cervicis, берет начало от
поперечных отростков шести верхних грудных позвонков и суставных отростков
четырех нижних шейных позвонков; прикрепляется к остистым отросткам V—II
шейных позвонков.
Полуостистая мышца
головы, m. semispinalis capitis, широкая, толстая,
начинается от поперечных отростков шести верхних грудных и суставных
отростков четырех нижних шейных позвонков (кнаружи от длинных мышц головы и
шеи); прикрепляется к затылочной кости между верхней и нижней выйными
линиями. Мышца сзади прикрыта ременной и длиннейшей мышцами головы; глубже и
кпереди от нее залегает полуостистая мышца шеи.
Функция: полуостистые мышцы груди и шеи разгибают грудной и
шейный отделы позвоночного столба; при одностороннем сокращении поворачивают
указанные отделы в противоположную сторону. Полуостистая мышца головы
запрокидывает голову назад, поворачивая (при одностороннем сокращении) лицо в
противоположную сторону.
Иннервация: задние ветви шейных и грудных спинномозговых
нервов (Сш—Thxii).
Кровоснабжение: a. cervicalis profunda, aa. intercos-tales
posteriores.
Многораздельные мышцы, mm. multifidi, представляют собой
мышечно-сухожильные пучки, которые начинаются от поперечных отростков
нижележащих позвонков и прикреп яются к остистым отросткам вышележащих. Эти
мышцы, перекидываясь через два — четыре позвонка, занимают бороздки по
сторонам от остистых отростков позвонков по всему протяжению позвоночного
столба, начиная от крестца до II шейного позвонка. Они лежат непосредственно
впереди полуостистой и длиннейшей мышц.
Функция: поворачивают позвоночный столб вокруг его
продольной оси, участвуют в разгибании и наклоне его в сторону.
Иннервация: задние ветви спинномозговых нервов (С„,—Si).
Кровоснабжение: a. cervicalis profunda, aa. inter-costales
posteriores, aa. lumbales.
Мышцы — вращатели шеи, груди и поясницы, тт. rotatores cervicis, thoracis et lumborum, составляют самый
глубокий слой мускулатуры спины, занимающий борозду между остистыми и
поперечными отростками. Мышцы-вращатели лучше выражены в пределах грудного
отдела позвоночного столба. Соответственно протяженности пучков
мышцы-вращатели подразделяются на длинные и короткие. Длинные мышцы-вращатели
начинаются от поперечных отростков и прикрепляются к основаниям остистых
отростков вышележащих позвонков, перекидываясь через один позвонок. Короткие
мышцы-вращатели располагаются, между соседними позвонками.
Функция: поворачивают позвоночный столб вокруг его
продольной оси.
Иннервация: задние ветви шейных, грудных и поясничных
спинномозговых нервов.
Кровоснабжение: a. cervicalis profunda, aa. intercos-tales
posteriores, aa. lumbales.
Межостистые мышцы шеи, груди и поясницы, тт. interspi-nales cervicis, thordcis et lumborum, соединяют остистые
отростки позвонков между собой начиная от II шейного и ниже. Они лучше
развиты в шейном и поясничном отделах позвоночного столба, отличающихся
наибольшей подвижностью. В грудной части позвоночника эти мышцы выражены
слабо (могут отсутствовать).
Функция: участвуют в разгибании соответствующих отделов
позвоночника.
Иннервация: задние ветви спинномозговых нервов.
Кровоснабжение: a cervicalis profunda, aa. intercos-tales
posteriores, aa. lumbales.
Межпоперечные мышцы поясницы, груди и шеи, mm, intertransversarii
lumborum, thordcis et cervicis, представлены короткими пучками, перекидывающимися между поперечными отростками смежных позвонков. Лучше выражены на
уровне поясничного и шейного отделов позвоночного столба.
Межпоперечные мышцы поясницы подразделяются на латеральные
и медиальные, тт. intertransversarii laterdles et mediates lumborum. В
области шеи различают передние (перекидываются между передними бугорками
поперечных отростков) и задние межпоперечные мышцы шеи, тт.intertransversarii anteriores et posteriores cervicis. У
последних выделяют м е-диальную часть, pars medialis, и
латеральную часть, pars lateralis.
Функция: наклоняют соответствующие отделы позвоночного
столба в свою сторону.
Иннервация: задние ветви шейных, грудных и поясничных
спинномозговых нервов.
Кровоснабжение: a. cervicalis profunda, aa. intercosta-les
posteriores, aa. lumbales.
ФАСЦИИ СПИНЫ
Поверхностная фасция, покрывающая трапециевидную и широчайшую
мышцу спины, выражена слабо. Хорошо развита лояснично-грудная фасция, fascia thoracolumbalis, которая
покрывает глубокие мышцы спины.
На разных уровнях эта фасция выражена неодинаково. Наиболее
развита она в поясничной области, где представлена поверхностной и глубокой
пластинками, которые формируют фасциаль-ное влагалище для мышцы, выпрямляющей
позвоночник.
Поверхностная пластинка пояснично-грудной фасции
прикрепляется к остистым отросткам поясничных позвонков, к надостистым
связкам и срединному крестцовому гребню. Глубокая пластинка этой фасции с
медиальной стороны прикрепляется к поперечным отросткам поясничных позвонков
и межпоперечным связкам, внизу — к подвздошному гребню, вверху — к нижнему
краю XII ребра и пояснично-реберной связке.
У латерального края мышцы, выпрямляющей позвоночник,
поверхностная и глубокая пластинки пояснично-грудной фасции соединяются в
одну. Глубокая пластинка пояснично-грудной фасции отделяет мышцу,
выпрямляющую позвоночник, от квадратной мышцы поясницы. В пределах грудной
стенки пояснично-грудная фасция представлена тонкой пластинкой, которая отделяет
мышцу, выпрямляющую позвоночник, от более поверхностно расположенных мышц.
Медиально эта фасция прикрепляется к остистым отросткам грудных позвонков,
латерально — к углам ребер. В задней (выйной) области шеи между располагающимися
здесь мышцами имеется выйная фасция, fascia nuchae
Мышцы и фасции груди, их топография,
строение, функции, кровоснабжение и иннервация.
Мышцы груди
располагаются в несколько слоев, что обусловлено неодинаковым их
происхождением и различными функциями (см. табл. X приложения).
Более
поверхностно залегают те мышцы, которые развиваются в связи с закладкой
верхней конечности. Они соединяют последнюю с грудной клеткой. К ним
относятся большая и малая грудные мышцы, подключичная и передняя зубчатая
мышцы.
Глубокие слои
мускулатуры груди представлены собственными, аутохтонными, мышцами,
развивающимися из вентральных отделов миотомов. Начинаются и прикрепляются
эти мышцы в пределах грудной стенки. К ним относятся наружные и внутренние
межреберные мышцы, подреберные мышцы, поперечная мышца груди, мышцы,
поднимающие ребра.
Вместе с мышцами
груди описывается тесно связанная с ними анатомически и функционально
грудобрюшная преграда — диафрагма — главная дыхательная мышца, которая
развивается из вентральных отделов шейных миотомов.
МЫШЦЫ,
ДЕЙСТВУЮЩИЕ НА СУСТАВЫ ПЛЕЧЕВОГО ПОЯСА
Большая грудная
мышца, т. pectoralis major (рис. 121), чмассивная,
веерообразная, занимает значительную часть передней стенки грудной клетки.
Соответственно местам ее начала в ней различаются ключичная часть, pars claviculdris, начинается
от медиальной половины ключицы; г р у д и н о -реберная часть, pars sternocostdlis, берет
начало от передней поверхности грудины и хрящей верхних шести ребер; брюшная
часть, pars abdomindlis(слабо выражена), начинается от
передней стенки влагалища прямой мышцы живота. Пучки частей большой грудной
мышцы, заметно конвергируя, проходят в латеральном направлении и
прикрепляются к гребню большого бугорка плечевой кости. Большая грудная мышца
отделяется от дельтовидной мышцы хорошо выраженной дельтовидно-грудной
бороздой, sulcus delioideo-pectoralis (BNA), которая
кверху и медиально переходит в подключичную ямку. Располагаясь поверхностно,
эта мышца вместе с малой грудной мышцей образует переднюю стенку подмышечной
полости и ограничивает нижним краем подмышечную ямку.
Функция:
поднятую руку опускает и приводит к туловищу, одновременно поворачивая ее
внутрь. Если рука укреплена в поднятом кверху положении, поднимает ребра и
грудину (вспомогательная дыхательная мышца), способствуя расширению грудной
клетки.
Иннервация: nn. pectorales lateralis et medialis.
Кровоснабжение: a. thoraco-acromiaHs, aa. intercosta-les
posteriores, rr. intercostales anteriores (из внутренней грудной артерии), a. thoracica lateralis.
Малая грудная
мышца, т. pectoralis minor (рис. 122), плоская, треугольной формы, располагается
непосредственно позади большой грудной мышцы. Начинается от II—V ребер,
вблизи их передних концов. Направляясь кверху и латерально, при крепляется
коротким сухожилием к клювовидному отростку лопатки.
Функция:
наклоняет лопатку вперед; при укрепленном плечевом поясе поднимает ребра,
способствуя расширению грудной клетки.
Иннервация: nn. pectorales medialis et lateralis (С «г—
Th,).
Кровоснабжение: a. thoracoacromialis, rr. intercostales
anteriores (из внутренней грудной артерии).
Подключичная
мышца, т. subclavius (см. рис. 122), небольших размеров,
занимает щелевидный промежуток между I ребром и ключицей. Начинается от хряща
I ребра, проходит в латеральном направлении и прикрепляется к нижней поверхности
акромиального конца ключицы.
Функция:
оттягивает ключицу вниз и вперед, способствуя укреплению грудино-ключичного
сустава.
Иннервация: п.
cubclavius (Cv).
Кровоснабжение:
a. transversa cervicis, a. thoracoacromialis.
Передняя
зубчатая мышца, т. serratus anterior, широкая, четырехугольная, прилежит к грудной
клетке сбоку, образует медиальную стенку подмышечной полости. Начинается
крупными зубцами от верхних восьми — девяти ребер и прикрепляется к
медиальному краю и нижнему углу лопатки. Верхние и средние пучки ее лежат
горизонтально, нижние ориентированы косо и проходят спереди назад и снизу
вверх. Нижние 4—5 зубцов передней зубчатой мышцы там, где они начинаются,
заходят между зубцами наружной косой мышцы живота.-
Функция:
перемещает лопатку, особенно нижний ее угол, вперед и латерально; нижние
пучки способствуют вращению лопатки вокруг сагиттальной оси, в результате
чего латеральный угол лопатки перемещается кверху и медиально — рука поднимается
выше горизонтали. При укрепленной лопатке передняя зубчатая мышца поднимает
ребра, способствуя расширению грудной клетки.
Иннервация: п. thoracicus longus (Cv—Cvn).
Кровоснабжение: a. thoracodorsalis, a. thoracica lateralis, a.
intercostales posteriores.
СОБСТВЕННЫЕ
(АУТОХТОННЫЕ) МЫШЦЫ ГРУДИ
К этой группе
мышц относятся наружные и внутренние межреберные мышцы, самые внутренние
межреберные мышцы, подреберные мышцы и поперечная мышца груди, а также
мыш-Цы, поднимающие ребра (длинные и короткие).
Наружные
межреберные мышцы, тт. intercostales externi (рис. 123), в количестве 11 на каждой
стороне, начинаются от нижнего края вышележащего ребра, кнаружи от его
борозды, и, направляясь вниз и вперед, прикрепляются к верхнему краю
нижележащего ребра. Мышцы занимают межреберные промежутки на протяжении от
бугорков ребер сзади до реберных хрящей спереди, где их продолжением до края
грудины является наружная межреберная перепонка (мембрана), membrana intercostalis externa. На
задней стороне грудной клетки пучки этих мышц ориентированы косо вниз и
латерально, на боковой и передней стороне — вниз, вперед и медиально. Эти
мышцы образуют более толстый слой по сравнению с внутренними межреберными
мышцами.
Функция:
поднимает ребра; задние их части укрепляют реберно-позвоночные суставы.
Иннервация: nn. intercostales (Thi—Thxi).
Кровоснабжение: аа. intercostales posteriores, a. tho-racica interna (передние межреберные ветви), a. musculo-phrenica.
Внутренние
межреберные мышцы, тт. intercostales interni, располагаются непосредственно кнутри от
наружных межреберных мышц. Они занимают межреберные промежутки, начиная
спереди — от края грудины (у истинных ребер) и передних концов хрящей ложных
ребер и до углов ребер сзади, где продолжением их служит внутренняя
межреберная перепонка (мембрана), membrana intercostalis interna.
Мышцы начинаются
от верхнего края нижележащего ребра и соответствующего реберного хряща и
прикрепляются к нижнему краю вышележащего ребра кнутри от борозды. Пучки
внутренних межреберных мышц направлены косо снизу вверх и латерально на
задней грудной стенке, вверх и медиально — на передней стенке. Внутренние
межреберные мышцы по отношению к пучкам наружных межреберных мышц
располагаются почти под прямым углом. Внутренние пучки этих мышц получили
название самых внутренних межреберных мышц, тт. intercostales intimi.
Функция:
внутренние межреберные мышцы опускают ребра; укрепляют грудино-реберные
суставы.
Иннервация: nn. intercostales (Thi—Thxi) •
Кровоснабжение: аа. intercostales posteriores, a. tho-racica interna (передние межреберные ветви), a. musculophrenica.
Подреберная
мышцы, mm. subcostdles, представлены мышечными и
сухожильными пучками в нижней части заднего отдела внутренней поверхности
грудной стенки. Начинаются вблизи углов X—XII ребер,
направляются вверх и латерально, перекидываются через одно — два ребра и
прикрепляются к внутренней поверхности вышележащих ребер.
Функция:
опускают ребра.
Иннервация: nn.
intercostales (Thi—Thxi).
Кровоснабжение:
аа. intercostales posteriores.
Поперечная мышца
груди, т. transversus thoracis, располагается на
задней (внутренней) поверхности передней стенки грудной клетки. Она
начинается от мечевидного отростка, нижней половины тела грудины. Ее пучки,
расходясь веерообразно латерально и кверху, отдельными зубцами прикрепляются
к хрящам II — VI ребер. Нижние пучки мышцы проходят горизонтально, тесно
прилегая к верхним пучкам поперечной мышцы живота. Средние пучки
ориентированы косо снизу вверх и латерально, а верхние проходят почти
вертикально снизу вверх.
Функция: имея
опору на грудине, эта мышца тянет реберные хрящи вниз, опускает ребра,
участвует в акте выдоха.
Иннервация: nn. intercostales (ТЬц—ThVi).
Кровоснабжение:
a. thoracica interna.
Мышцы,
поднимающие ребра, тт. levatores costdrum, прикрыты сзади пучками мышцы, выпрямляющей
позвоночник, занимают задние отрезки межреберных промежутков медиально от наружных
межреберных мышц. Их подразделяют на короткие и длинные.
Короткие
мышцы, поднимающие ребра, mm. levatores costdrum breves, начинаются отдельными пучками на поперечных
отростках VII шейного, I и II грудных позвонков, проходят вниз и латерально;
прикрепляются к нижележащему ребру.
Длинные
мышцы, поднимающие ребра, mm. levatores costd-rum longii начинаются на поперечных отростках VII—X
грудныхпозвонков, переходят через нижележащее ребро; прикрепляются к
следующему ребру, медиально от угла последнего.
Функция:
поднимают ребра, способствуя расширению грудной клетки.
Иннервация: nn. intercostales (Сш, Thi, Thu,
Thvn—Thx).
Кровоснабжение: аа. intercostales posteriores.
ФАСЦИИ ГРУДИ
Поверхностная
фасция в области груди развита слабо. Она охватывает молочную железу, отдавая
в глубь последней соединительнотканные перегородки, разделяющие железу на
доли. От передней поверхности фасции к коже и соску молочной железы
продолжаются плотные пучки — связки, поддерживающие молочную железу, ligg. suspensbria mamtna-
ria.
Грудная
фасция, fascia pectoralis, состоит из поверхностной и глубокой
пластинок, которые охватывают большую грудную мышцу спереди и сзади.
Поверхностная пластинка грудной фасции медиально прикрепляется к передней
поверхности грудины, сверху — к ключице. Латерально и вверх она продолжается
в дельтовидную, а ниже — в подмышечную фасцию.
Глубокая
пластинка грудной фасции лежит сзади большой грудной мышцы. Продолжаясь
кверху, эта пластинка становится плотнее в пределах ключично-грудного-
треугольника (промежуток треугольной формы между верхним краем малой грудной
мышцы и ключицей); здесь она известна как ключично-грудная
фасция, fascia clavipectordlis. Латерально и книзу
глубокая пластинка грудной фасции срастается с поверхностной пластиной этой
фасции.
Кроме указанных
фасций, различают также собственно грудную и внутригрудную фасции. Собственно
грудная фасция, fascia thoracica, покрывает снаружи
наружные межреберные мышцы, а также ребра. Внутригрудная
фасция, fascia endothoracica, выстилает грудную
полость изнутри, т. е. прилежит изнутри
Диафрагма, diaphragma, — подвижная мышечно-сухожильная
перегородка между грудной и брюшной полостями. Диафрагма является главной
дыхательной мышцей и важнейшим органом брюшного пресса. Мышечные пучки
диафрагмы располагаются по периферии. Сходясь кверху, с периферии к
середине диафрагмы, мышечные пучки продолжаются в сухожильный
центр, centrum tendineum. Следует различать поясничную,
реберную и грудинную части диафрагмы.
Мышечно-сухожильные
пучки поясничной части, pars lumbalis, диафрагмы
начинаются от передней поверхности поясничных позвонков правой и левой
ножками, crus dextrum et crus sinistrum, и
от медиальной и латеральной дугообразных связок. Правая и левая ножки
диафрагмы внизу вплетаются в переднюю продольную связку, а вверху их
мышечные пучки перекрещиваются впереди тела I поясничного позвонка,
ограничивая аортальное отверстие, hiatus aorticus. Выше
и левее аортального отверстия мышечные пучки правой и левой ножек диафрагмы
вновь перекрещиваются, а затем вновь расходятся, образуя пищеводное
отверстие, hiatus esophageus.
С каждой стороны между поясничной и реберной частями диафрагмы
имеется треугольной формы участок, лишенный мышечных волокон, — так
называемый пояснично-реберный треугольник. Здесь брюшная полость отделяется
от грудной полости лишь тонкими пластинками внутрибрюшной и внутригрудной
фасций и серозными оболочками (брюшиной и плеврой). В пределах этого
треугольника могут образовываться диафрагмальные грыжи.
Реберная часть, pars costalis, диафрагмы
начинается от внутренней поверхности шести — семи нижних ребер отдельными мышечными
пучками, которые вклиниваются между зубцами поперечной мышцы живота.
Грудинная часть, pars sternalis, начинается от задней
поверхности грудины.
Функция: при сокращении диафрагма
удаляется от стенок грудной полости, купол ее уплощается, что ведет к
увеличению грудной полости и уменьшению брюшной. При одновременном
сокращении с мышцами живота диафрагма способствует повышению внутрибрюшного
давления.
Иннервация: n. phrenicus.
Кровоснабжение: a. pericardiacophrenica,
a. phrenica superior, a. phrenica inferior, a. musculophrenica, aa.
intercostales posteriores.
21.
Мышцы и фасции
живота, их функции, кровоснабжение, иннервация. Влагалище прямой мышцы живота.
Белая линия живота. Паховый канал, значение в клинике.
Живот, abdomen, — часть туловища, расположенная между грудью и
тазом. Верхняя граница живота проходит от основания мечевидного
отростка по реберным дугам до XII грудного позвонка.
Слатеральной стороны граница живота проходит по задней подмышечной линии от
реберной дуги вверху до подвздошного гребня внизу. Нижнюю границу живота
справа и слева образуют передний отрезок подвздошного гребня и линия, условно
проведенная на уровне паховых складок от верхней передней подвздошной ости к
лобковому бугорку. Это внешние границы живота. Они не совпадают с границами
полости живота, которая вверх (краниально) простирается до купола диафрагмы,
а внизу доходит до пограничной линии таза, отделяющей полость живота от
полости малого таза.
В целях более точного определения
места расположения органов в брюшной полости, их топографии и проецирования
на наружные покровы живот разделяют двумя горизонтальными линиями на
три этаж а. Одна линия проходит между хрящами
десятых ребер -ме ж р е б е р н а я ли ни я, llneabicosta-rum (PNA),
друхая..—_между. верхними передними остями подвздошных костей — меж ох
тистая линия, iinea bispina-rum (PNA). Таким образом,
выделяют верхний этаж — надчревная область (надчревье), regio epigastrica (epigastrium), средний
этаж — чревье, mesogastrium (PNA), и нижний
этаж— подчревная область (подчревье), regio hypogastrica (hypogast-rium —
PNA).
Кроме того, двумя вертикальными
линиями, проведенными вдоль латеральных краев прямых мышц живота от реберной Дуги
до лобкового бугорка, каждый из этажей подразделяется на три отдельные
области. Соответственно в надчревной области различают правую и левую
подреберные области, regiones hypochondriacae dextra et sinistra, и
надчревную область, regio epigastrica; в чревье —
правую и левую боковые области, regiones later alesdextra et sinistra, и
пупочную область, regio umbilicalis; в подчрев-н°й
области выделяют правую и левую паховые области, regibnes inguinales d’extra etsinistra, и
лобковую область, regio publca.
Мышцы живота образуют мышечную
основу боковьг^ле; редней и задней стенок брюшной полости.
МЫШЦЫ БОКОВЫХ СТЕНОК БРЮШНОЙ
ПОЛОСТИ
Боковые стенки брюшной полости
включают три широкие мышцы: наружную косую мышцу живота, внутреннюю косую
мышцу живота и поперечную мышцу живота. Располагаясь послойно, пучки
указанных мышц проходят в различных направлениях. У наружной и внутренней
косых мышц живота мышечные пучки пересекают друг друга под углом примерно
90°, а пучки поперечной мышцы живота ориентированы горизонтально. Передние отделы
указанных мышц переходят в_цшрокие сухожильные растяжения —»апоневрозы,
‘которые, охватив _др_ямую мышцу живота спереди и’ сзадй71рс)рмируют для нее
апоневро-тическое влагалище. Далее, достигнув передней срединной «линии,
волокна апоневрозов широких мышц живота правой и левой сторон перекрещиваются
и образуют продольный тяж, получивший название белой линии, tinea alba.
Такая особенность топографии мышц и
их апоневрозов, формирующих боковые и переднюю стенки живота, является анатомической
основой прочности и динамичности (изменчивости) брюшного пресса, что крайне
важно для поддержания оптимального тонуса стенок живота при различных
функциональных состояниях внутренних органов (при дыхании, дефекации, родах).
Наружная косая мышца
живота, Musculus obliquus
externus abdominis, — самая поверхностная и обширная из мышц
живота. Начинается крупными зубцами от наружной поверхности восьми нижних
ребер. Верхние пять зубцов мышцы входят между зубцами передней зубчатой
мышцы, а нижние три — между зубцами широчайшей мышцы спины. Верхние пучки наружной
косой мышцы живота начинаются от ребер вблизи их хрящей и проходят почти
горизонтально. Ниже расположенные пучки идут косо сверху вниз и в медиальном
направлении; пучки самой нижней части мышцы следуют почти вертикально вниз.
Наружная косая мышца живота переходит в широкий апоневроз. Самая нижняя часть
апоневроза наружной косой мышцы живота направляется к наружной губе гребня
подвзошной кости (латерально и кзади) и к лобковому бугорку (кпереди и медиально).
Нижний утолщенный край апоневроза наружной косой мышцы живота в виде
желобоватого выпячивания натянут между верхней передней подвздошной остью и
лобковым бугорком и образует паховую связку, lig. inguinale. У
места прикрепления к лобковой кости апоневроз этой мышцы расходится на две
ножки — медиальную и латеральную. Медиальная ножка, crusmediate, прикрепляется
к передней поверхности лобкового симфиза, а латеральная ножка, crus laterdle, —
к лобковому бугорку (см. табл. XI приложения).
Функция: при укрепленном тазовом
поясе и двустороннем сокращении опускает ребра, сгибает позвоночник; при одностороннем
сокращении поворачивает туловище в противоположную сторону. При свободных,
лишенных опоры нижних конечностях (в положении лежа на спине) может
поднимать таз; входит в состав мышц брюшного пресса.
Иннервация: nn. intercostales (Thv—Thxn), n.
iliohy-pogastricus (Thxn—LI), n. ilioinguinalis (LI).
Кровоснабжение: аа. intercostales posteriores, a. tho-racica
lateralis, a. circumflexa iliaca superficialis.
Над подвздошным гребнем, между
задним краем наружной косой мышцы живота и нижнепереднем краем широчайшей
мыш-Цы спины, остается треугольной формы промежуток — поясничный
треугольник, trigonum lumbale. Основание (нижняя
сторона) этого треугольника образовано подвздошным гребнем, латеральную
сторону ограничивает задний край наружной косой мышцы живота, медиальную —
широчайшая мышца
спины. Поясничный треугольник может
служить местом образования грыж. Внутренняя косая мышца живота, т. obti quus internus abdominis,
располагается кнутри от наружной косой мышцы живота, составляя второй
мышечный слой брюшной стенки. Начинается мышечными пучками от промежуточной линии
повздошного гребня, пояснично-грудной фасции и латеральной половины паховой
связки.
Пучки задневерхней части мышцы
проходят снизу вверх и прикрепляются к хрящам последних ребер, имея
одинаковое направление с пучками внутренних межреберных мышц. Ниже
расположенные пучки веерообразно расходятся вверх и медиально и продолжаются
в широкий апоневроз (по линии, проведенной сверху вниз от хряща X ребра к
лобковой кости), который на большем своем протяжении расщепляется на две
пластинки, охватывающие прямую мышцу живота спереди и сзади. Нижняя часть
апоневроза является продолжением той части мышцы, которая начинается от
латеральной половины паховой связки.
Пучки нижней части мышцы вместе с
пучками, отделившимися от поперечной мышцы живота, входят в состав семенного
канатика и формируют мышцу, поднимающую яичко (т. сге-master).
Функция: при двустороннем
сокращении внутренние косые мышцы живота сгибают позвоночник; при
одностороннем сокращении вместе с наружной косой мышцей живота противоположной
стороны внутренняя косая мышца живота поворачивает туловище в свою сторону;
опускает ребра; при»~укрепленной грудной клетке поднимает таз.
Иннервация: nn. intercostales, (Thvi—Thxn), n.
iliohypo-gastricus (Thxn—Li), n. ilioinguinalis (Li).
Кровоснабжение: аа. intercostales posteriores, aa. epi-gastricae
inferior et superior, a. musculophrenica.
Поперечная мышца живота, т. transversus abdominis, полу— чила название в связи с поперечным
направлением мышечных пучков. Эта мышца образует самый глубокий, третий, слой
в боковых отделах брюшной стенки. Пучки поперечной мышцы живота
располагаются горизонтально, проходя сзади вперед и в медиальном
направлении. Они берут начало от внутренней поверхности шести нижних ребер
(занимают промежутки между зуб- , цами реберной части диафрагмы), от глубокой
пластинки пояс-нично-грудной фасции, от передней полодины
внутренней губы подвздошного гребня и от латеральной1-тр&г-и
паховой связки. Вблизи латерального края прямой мышцы живота мышечные пучки
ее переходят в широкий апоневроз по линии, вогнутой в медиальном направлении
(полулунная линия, linea semilunaris).
Фу н к ц и я: уменьшает размеры
брюшной полости, являясь важной составной частью брюшного пресса; оттягивает
ребра впepeд
Иннервация: nn. intercostales (Thv—Thxn), nn.
iliohy-pogastricus (Thxn—Li) et ilioinguinalis (Li).
Кровоснабжение: аа. intercostales posteriores, aa. epigastricae
superior et inferior, a. musculophrenica.
МЫШЦЫ ПЕРЕДНЕЙ СТЕНКИ БРЮШНОЙ
ПОЛОСТИ
Прямая мышца живота, т. rectus abdominis (см.
рис. 125), — плоская длинная мышца, лентовидная, располагается сбоку от
срединной линии. Отделена от одноименной мышцы противоположной стороны белой
линией. Начинается двумя сухожильными частями — от лобкового гребня и от
фиброзных пучков лобкового симфиза.
Направляясь кверху, мышца заметно
расширяется и прикрепляется к передней поверхности мечевидного отростка и к
наружной поверхности хрящей VII, VI и V ребер. Мышечные пучки прерываются
тремя или четырьмя поперечно ориентированными сухожильными перемычками, intersections tendi-пеае, плотно
сращенными с передней пластинкой влагалища прямой мышцы живота. При сокращении
мышц брюшного пресса перемычки у худощавых людей образуют хорошо видимые на
передней брюшной стенке поперечные вдавления, ограниченные сверху и снизу
выступающими участками, соответствующими мышечным брюшкам. Сухожильные
перемычки прямой мышцы живота являются остатками соединительнотканных перегородок
(миосепт) между миотомами, из которых развилась эта мышца. Число сухожильных
перемычек непостоянно, чаще 3—4. Первая, наиболее краниально расположенная
сухожильная перемычка находится на уровне хряща VIII ребра, которое непосредственно
с грудиной не соединяется; вторая — на середине расстояние между первой
перемычкой и пупком; третья — на уровне пупка; четвертая встречается реже,
выражена слабо, находится на уровне дугообразной линии задней стенки влагалища
прямой мышцы живота.
Функция: при укрепленных
позвоночнике и тазовом поясе тянет ребра вниз (опускает грудную клетку),
сгибает позвоночник (туловище); при фиксированной грудной клетке поднимает
таз.
Иннервация: nn. intercostales (Thvi—Thxn), Подвздошно-подчревный
нерв (лат. Nervus iliohypogastricus
Кровоснабжение: аа. epigastricae superior et inferior, aa.
intercostales posteriores.
Пирамидальная мышца, т. pyramidalis, треугольной формы, располагается впереди
нижней части прямой мышцы живота, начинается от лобкового гребня, ниже начала
прямой мышцы. Волокна мышцы направляются снизу вверх, вплетаются в белую
линию (иногда мышца отсутствует).
Функция: натягивает белую линию
живота.
МЫШЦЫ ЗАДНЕЙ СТЕНКИ БРЮШНОЙ
ПОЛОСТИ
Крадратная мышца поясницы, m. quadrdtus lumborum, располагается
сбоку от поперечных отростков поясничных позвонков, начинается от
подвздошного гребня, подвздошно-пояснич-ной связки и от поперечных отростков
нижних поясничных позвонков. Прикрепляется к нижнему краю XII ребра и к поперечным
отросткам верхних поясничных позвонков. Латеральная часть мышцы проходит косо
вверх и медиально. Мышца спереди прикрыта глубокой пластинкой (листком)
пояснично-грудной фасции. К медиальной части квадратной мышцы поясницы прилежит
большая поясничная мышца, а сзади — начало мышцы, выпрямляющей позвоночник.
Функция: при двустороннем
сокращении мышцы способствуют удержанию позвоночника в вертикальном
положении. При одностороннем сокращении вместе с мышцей, выпрямляющей
позвоночник, и мышцами брюшного пресса наклоняет позвоночник в свою сторону,
тянет XII ребро книзу.
Иннервация: plexus lumbalis (Thxn,
Li—Ln).
Кровоснабжение: a. subcostalis, aa. lumbales, a. ilio-lumbalis.
Белая линия живота
Белая линия, linea alba, представляет собой фиброзную пластинку,
простирающуюся по передней срединной линии от мечевидного отростка до
лобкового симфиза. Она образована перекрещивающимися волокнами апоневрозов
широких мышц живота правой и левой сторон.
Влагалище прямой мышцы
живота, vagina т. recti abdominis, формируется апоневрозами трех широких мышц
живота со стороны ее передней и задней поверхностей Апоневрозы
трех широких мышц боковой стенки
живота (наружной косой, внутренней косой и поперечной мышцы),
подходя к белой линии живота, охватывают спереди и сзади прямую мышцу
живота и формируют ей апоневротическое влагалище. !!Апоневроз внутренней косой мышцы живота
имеет 2 пластинки – переднюю и заднюю.
Передняя стенка влагалища прямой мышцы живота образована
– апоневрозом наружной косой м. живота и передним листком
апоневрозавнутренней косой м.
Задняя стенка влагалища прямой мышцы живота
образована – задним листком апоневроза внутренней косой м. и
апоневрозом поперечной м. живота. !Ниже пупка на 4-5
см апоневрозы всех трех мышц переходят на переднюю стенку влагалища прямой
м. живота. На задней стенке влагалища располагается только поперечная
фасция (часть внутри внутрибрюшной фасции) и пристеночная брюшина.
Граница апоневрозов, т.е. место их перехода с задней стенки на переднюю,
называется дугообразной линией (или дугласовой
линией).
Паховый
канал, стенки, содержимое.
Паховый
канал, (каналис ингвиналис), парный, расположен справа и слева в
нижнем отделе паховой области, над медиальной половиной паховой связки. Это щель,
длиной 4-5см, проходящая через толщу передней стенки живота, косо сверху вниз
и медиально, изнутри (от глубокого пахового кольца) кнаружи (к
поверхностному, подкожному паховому кольцу).
Через
паховый канал у мужчин проходит семенной канатик, у
женщин – круглая связка матки.
Паховый
канал имеет 4 стенки: переднюю, заднюю, верхнюю и нижнюю. Передняя стенка
образована апоневрозом наружной косой м. живота.Задняя стенка
образована поперечной фасцией и пристеночной брюшиной. Нижняя стенка
образована паховой связкой (загнутым книзу краем апоневроза
наружной косой м. живота). Верхнюю стенку образуют нижние
свободные края внутренней косой и поперечной мышц живота.Глубокое
кольцо пахового канала находится на задней стенке канала (на поперечной
фасции), над серединой паховой связки, это воронкообразное углубление, соответствует
латеральной ямке брюшной стенки. Поверхностное кольцо лежит под кожей, на передней
стенке канала, в том месте, где апоневроз наружной косой
м. живота расходится на две ножки, кольцо ограничено медиальной
и латеральной ножками апоневроза, межножковыми волокнами и загнутой
связкой. Поверхностное кольцо соответствует медиальной
ямке передней брюшной стенки. Ямки – это слабые места передней брюшной
стенки, они являются местом выхода паховых грыж. У мужчин паховый канал шире,
что связано с процессом опускания яичка, поэтому паховые грыжи чаще
встречаются у мужчин.
22.
Мышцы и фасции
шеи: топография, функции, кровоснабжение, иннервация. Области и треугольники
шеи. Клетчаточные пространства шеи и их сообщения.
Мышцы шеи имеют сложные строение и топографию,
что обусловлено неодинаковым их происхождением, различиями функции,
взаимоотношениями с внутренними органами шеи, кровеносными сосудами, нервами
и пластинками шейной фасции. Мышцы шеи подразделяют ка отдельные группы по
генетическому и топографическому (по областям шеи) признакам. Руководствуясь
генетическим признаком, следует различать мышцы, развившиеся на основе
первой (нижнечелюстной) и второй (подъязычной) висцеральных дуг, жаберных
дуг, и мышцы, развившиеся из вентральных отделов миотомов.
Производными мезенхимы
первой висцеральной дуги являются челюстно-подъязычная мышца, переднее
брюшко двубрюшной мышцы; второй висцеральной дуги — шилоподъязычная мышца,
заднее брюшко двубрюшной мышцы и подкожная мышца шеи; жаберных дуг —
грудино-ключично-сосцевидная мышца и трапециевидная мышца, которая
рассматривается в группе мышц спины. Из вентральной части миотомов
развиваются грудино-подъязычная, грудино-щитовидная, щитоподъязычная,
лопаточ-но-подъязычная, подбородочно-подъязычная, передняя, средняя и задняя
лестничные мышцы, а также предпозвоночные мышцы: длинная мышца шеи и длинная
мышца головы.
Топографически мышцы
шеи разделяют на поверхностные и глубокие. К поверхностным
мышцам шеи относятся подкожная мышца шеи, грудино-ключично-сосцевидная
мышца и мышцы, прикрепляющиеся к подъязычной кости, — это надподъязычные
мышцы: двубрюшная, шилоподъязычная и подбородочно-подъязычная,
челюстно-подъязычная и подъязычная мышцы: грудино-подъязычная,
грудино-щитовидная, щитоподъязычная и лопаточно-подъязычная.
Глубокие мышцы
шеи в свою
очередь подразделяются на латеральную группу, к которой относятся лежащие
сбоку от позвоночного столба передняя, средняя и задняя лестничные мышцы, и
предпозвоночную группу: длинная мышца головы, передняя прямая мышца головы,
латеральная прямая мышца головы, длинная мышца шеи, расположенные спереди от
позвоночного столба.
ПОВЕРХНОСТНЫЕ
МЫШЦЫ ШЕИ
Подкожная
мышца шеи, platysma,
тонкая, плоская, залегает непосредственно под кожей. Начинается в грудной
области ниже ключицы от поверхностной пластинки грудной фасции, проходит
вверх и медиально, занимая почти всю переднебоковую поверхность шеи (за
исключением небольшого участка над яремной вырезкой, имеющей вид
треугольника).
Пучки
подкожной мышцы шеи, поднявшись выше основания нижней челюсти в область лица,
вплетаются в жевательную фасцию. Часть пучков подкожной мышцы шеи
присоединяется к мышце, опускающей нижнюю губу, и к мышце смеха, вплетаясь в
угол рта.
Функция: приподнимает кожу шеи, предохраняя поверхностные
вены от сдавления; оттягивает угол рта книзу.
Иннервация: п. facialis (r.
colli).
Кровоснабжение: a. transversa cervicis, a.
facialis.
Грудино-ключично-сосцевидная
мышца, т. sternocleidomastoi-deus,
располагается под подкожной мышцей шеи, при повернутой в сторону голове ее
контур обозначается в виде выраженного валика на переднебоковой поверхности
шеи. Начинается двумя частями (медиальной и латеральной) от передней
поверхности рукоятки грудины и грудинного конца ключицы. Поднимаясь вверх и
кзади, мышца прикрепляется к сосцевидному отростку височной кости и к
латеральному отрезку верхней выйной лин’ и. Над ключицей между медиальной и
латеральной частями мышцы выделяется малая надключичная ямка, fossa sup/aclavicularis minor.
Функция: при одностороннем сокращении наклоняет голову в
свою сторону, одновременно лицо поворачивается в противоположную сторону. При
двустороннем сокращении мышцы голова запрокидывается назад, так как мышца
прикрепляется позади поперечной оси атлантозатылочного сустава. При фиксированной
(из верхней щитовидной голове тянет вверх грудную клетку,
способствуя вдоху, как вспомогательная дыхательная мышца.
Иннервация: п. accessorius.
Кровоснабжение: г. sternocleidomastoideus артерии), a.
occipitalis.
МЫШЦЫ, ПРИКРЕПЛЯЮЩИЕСЯ К ПОДЪЯЗЫЧНОЙ КОСТИ
Выделяют
мышцы, лежащие выше подъязычной кости, — надподъязычные мышцы, тт. suprahyoidei, и
мышцы, лежащие ниже подъязычной кости, — подподъязычные мышцы, тт. infrahyoidei.
Обе группы мышц проявляют свою силу в особых условиях, так как подъязычная
кость не соединяется непосредственно ни с какой другой костью скелета, хотя
она является опорой для мышц, принимающих участие в важных функциях: актах
жевания, глотания, речи и др. Подъязычная кость удерживается в своем
положении исключительно взаимодействием мышц, которые подходят к ней с
разных сторон.
Надподъязычные
мышцы соединяют подъязычную кость с нижней челюстью, основанием черепа, с
языком и глоткой.
Подподъязычные
мышцы подходят к подъязычной кости снизу, начинаясь на лопатке, грудине и
хрящах гортани.
Надподъязычные мышцы. Двубрюшная
мышца, т. digdstricus, имеет
два брюшка — заднее и переднее, которые соединены между собой промежуточным
сухожилием. Заднее брюшко, venter posterior, начинается
от сосцевидной вырезки височной кости, направляется
вперед
и вниз, непосредственно прилегая к задней поверхности
шилоподъязычной
мышцы. Далее заднее брюшко переходит в промежуточное сухожилие, которое
пронизывает шилоподъязычную мышцу, и прикрепляется к телу и большому рогу
подъязычной кости посредством плотной фасциальной петли. Промежуточное
сухожилие мышцы продолжается в переднее брюш-к о, venter anterior, которое
проходит вперед и кверху, прикрепляясь к двубрюшной ямке нижней челюсти.
Заднее брюшко и переднее брюшко ограничивают снизу поднижнечелюстной треугольник.
Функция:
при укрепленной нижней челюсти заднее брюшко тянет подъязычную кость кверху,
кзади и в свою сторону. При двустороннем сокращении заднее брюшко и правой, и
левой мышцы тянет подъязвшную кость назад и вверх. При укрепленной
подъязычной кости сокращением двубрюшных мышц нижняя челюсть опускается.
Иннервация:
заднее брюшко — г. digastricus п. facialis, переднее брюшко — п. mylohyoideus
(ветвь п. alveolaris inferior). Кровоснабжение: переднее брюшко — a.
submentalis, заднее — a.
occipitalis, a. auricularis posterior.
Щилоподъязычная
мышца, т. stylohyoideus, начинается
от шиловидного отростка височной кости, проходит вниз и вперед, прикрепляется
к телу подъязычной кости. Вблизи места прикрепления к подъязычной кости
сухожилие мышцы расщепляется и охватывает промежуточное сухожилие двубрюшной
мышцы. Функция: тянет подъязычную кость кверху, назад и в свою сторону.’ При
одновременном сокращении мышц с обеих сторон подъязычная кость перемещается
назад и вверх.
Иннервация: п. facialis. _ Кровоснабжение: a.
occipitalis, a. facialis.
Челюстно-подъязычная
мышца, т. mylohyoideus, широкая,
плоская, начинается на внутренней поверхности нижней челюсти от
челюстно-подъязычной линии. В пределах передних двух третей пучки правой и
левой половин мышцы ориентированы поперечно; они проходят навстречу друг
другу и срастаются по срединной линии, образуя сухожильный шов. Пучки задней
трети мышцы направляются к подъязычной кости и прикрепляются к передней
поверхности ее тела. Располагаясь между обеими половинами нижней челюсти
спереди и подъязычной костью сзади, мышца образует мышечную основу диафрагмы
рта. Сверху, со стороны полости рта, к челюстно-подъязычной мышце прилегают
подбородочно-подъязычная мышца и подъязычная железа, снизу —
поднижнечелюстная железа и переднее брюшко двубрюшной мышцы.
Функция:
при верхней опоре (когда челюсти сомкнуты) челюстно-подъязычная мышца
поднимает подъязычную кость вместе с гортанью; при укрепленной подъязычной
кости опускает нижнюю челюсть (акт жевания, глотания, речь).
Иннервация:
п. mylojiyoideus (ветвь п. alveolaris inferior).
Кровоснабжение: a.
sublingualis, a. submentalis.
Подбородочно-подъязычная
мышца, т. geniohyoideus, располагается
по бокам от срединной линии, на верхней поверхности челюстно-подъязычной
мышцы. Начинается от подбородочной ости, прикрепляется к телу подъязычной
кости.
Функция:
при укрепленной подъязычной кости опускает нижнюю челюсть, при сомкнутых
челюстях поднимает подъязычную кость вместе с гортанью (акт жевания,
глотания, речь).
Иннервация:
шейное сплетение (rr. musculares; )
Кровоснабжение:
a. sublingualis, a. submentalis.
С
группой надподъязычных мышц анатомически и функционально тесно связаны также
мышцы языка и глотки: mm. genio&lossus, hyoglossus, styloglossus,
stylopharyn-geus.
Подподъязычные мышцы.
Лопаточно-подъязычная мышца, т. omohyoideus, начинается
от верхнего края лопатки в области ее вырезки и прикрепляется к подъязычной
кости. Эта мышца имеет два брюшка — нижнее и верхнее, которые разделены
промежуточным сухожилием. Нижнее брюшко, venter inferior, начинается
от верхнего края лопатки тотчас кнутри от вырезки лопатки и от верхней
поперечной связки. Поднимаясь косо вверх и вперед, пересекает с латеральной
стороны и спереди лестничные мышцы и переходит (под задним краем
грудино-ключично-сосцевидной мышцы) в промежуточное сухожилие, от которого
вновь берут начало мышечные пучки, формирующие верхнее брюшко, venter superior, прикрепляющееся
к нижнему краю тела подъязычной кости.
Функция:
при укрепленной подъязычной кости лопаточно-подъязычные мышцы обеих сторон
натягивают претрахеальную пластинку шейной фасции, препятствуя тем самым
сдавлению глубоких вен шеи. Указанная функция мышцы особенно важна в фазе
вдоха, так как в этот момент давление в грудной полости понижается и
усиливается отток из вен шеи в крупные вены грудной полости; когда укреплена
лопатка, лопаточно-подъязыч-ные мышцы тянут подъязычную кость кзади и вниз;
если сокращается мышца на одной стороне, подъязычная кость перемещается
вниз и кзади в соответствующую сторону.
Иннервация: ansa
cervicalis.
Кровоснабжение: a. thyroidea
inferior, a. transversa cervicis.
Грудино-подъязычная
мышца, т. sternohyoideus, начинается
на задней поверхности рукоятки грудины, задней грудино-клю-чичной связки и от
грудинного конца ключицы; прикрепляется к нижнему краю тела подъязычной
кости. Между медиальными краями грудино-подъязычных мышц обеих сторон
остается про-
межуток
в виде суживающегося кверху треугольника, в пределах которого поверхностная и
средняя (предтрахеальная) пластинки шейной фасции срастаются и образуют белую
линию шеи.
Функция:
тянет подъязычную кость книзу.
Иннервация: ansa
cervicalis.
Кровоснабжение: a. thyroidea
inferior, a. transversa cervicis.
Грудино-щитовидная мышца, т. sternothyroideus, начинается
на задней поверхности рукоятки грудины и хряща I ребра. Прикрепляется к косой
линии щитовидного хряща гортани, лежит впереди трахеи и щитовидной железы,
будучи прикрыта нижней частью грудино-ключично-сосцевидной мышцы, верхним
брюшком лопаточно-подъязычной мышцы и грудино-подъязыч-ной мышцей.
Функция:
тянет гортань вниз.
Иннервация:
ansa cervicalis.
Кровоснабжение: a. thyroidea
inferior, a. transversa cervicis.
Щитоподъязычная
мышца, т, thyrohyoideus, является
как бы продолжением грудино-щитовидной мышцы в направлении к подъязычной
кости. Начинается от косой линии щитовидного хряща, поднимается кверху и
прикрепляется к телу и большому рогу подъязычной кости.
Функция:
приближает подъязычную кость к гортани. При укрепленной подъязычной кости
тянет гортань вверх.
Иннервация: ansa
cervicalis.
Кровоснабжение: a. thyroidea
inferior, a. transversa cervicis.
Подподъязычные
мышцы, действуя всей группой, тянут подъязычную кость, а вместе с ней
гортань книзу. Грудино-щитовидная мышца может избирательно перемещать
щитовидный хрящ (вместе с гортанью) вниз. При сокращении щитоподъязычной
мышцы подъязычная кость и щитовидный хрящ приближаются друг к другу. Не менее
важной является, другая функция под-подъязычных мышц: сокращаясь, они
укрепляют подъязычную кость, к которой прикрепляются челюстно-подъязычная и
подбо-родочно-подъязычная мышцы, опускающие нижнюю челюсть.
ГЛУБОКИЕ
МЫШЦЫ ШЕИ
Глубокие
мышцы шеи разделяются на латеральную и медиальную (предпозвоночную) группы.
Латеральная
группа представлена лестничными мышцами. Соответственно их расположению различают
переднюю, среднюю и заднюю лестничные мышцы.
Передняя
лестничная мышца, т. scalenus anterior, начинается
от передних бугорков поперечных отростков III—VI шейных позвонков;
прикрепляется к бугорку передней лестничной мышцы на I ребре.
Иннервация:
шейное сплетение (rr. musculares; )
Кровоснабжение: a. cervicalis
ascendens, a. thyroideainferior.
Средняя
лестничная мышца, т. scalenus medius, начинается, от
поперечных отростков II—VII шейных позвонков, проходит сверху вниз и кнаружи;
прикрепляется к I ребру, кзади от борозды подключичной артерии.
Иннервация:
шейное сплетение (rr. musculares; )
Кровоснабжение: a. cervicalis
profunda, a. verterbralis.
Задняя
лестничная мышца, m. scalenus posterior, начинается
от задних бугорков IV—VI шейных позвонков, прикрепляется к верхнему краюхи
наружной поверхности II ребра.
Иннервация:
шейное сплетение (rr. musculares; )
Кровоснабжение: a. cervicalis
profunda, a. transversa colli, a. intercostalis posterior.
Функции
лестничных мышц. При укрепленном шейном отделе позвоночника поднимают I и II
ребра, способствуя расширению грудной полости. Одновременно создается опора
для наружных межреберных мышц. При укрепленной грудной клетке, когда ребра
фиксированы, лестничные мышцы, сокращаясь с обеих сторон, сгибают шейную часть
позвоночника вперед. При одностороннем сокращении сгибают и наклоняют шейную
часть позвоночника в свою сторону.
Медиальная
(предпозвоночная) группа мышц располагается на передней поверхности
позвоночного столба по сторонам от срединной линии и представлена длинными
мышцами шеи и головы, передней и латеральной прямыми мышцами головы.
Длинная
мышца шеи, т. longus colli, прилежит
к переднебоковой поверхности позвоночника на протяжении от III грудного до I
шейного позвонка. В этой мышце три части: вертикальная, нижняя косая и
верхняя косая. Вертикальная часть берет начало на передней поверхности тел
трех верхних грудных и трех нижних шейных позвонков, проходит вертикально
вверх и прикрепляется к телам II—IV шейных позвонков. Нижняя косая часть
начинается от передней поверхности тел первых трех грудных позвонков и
прикрепляется к передним бугоркам IV—V шейных позвонков. Верхняя косая часть
начинается от передних бугорков поперечных отростков, Ш, IV, V шейных
позвонков, поднимается вверх и прикрепляется к переднему бугорку I шейного
позвонка.
Функция:
сгибает шейную часть позвоночного столба. При одностороннем сокращении
наклоняет шею в сторону.
Иннервация:
шейное сплетение (rr. musculares; )
Кровоснабжение: a.
vertebralis, a. cervicalis ascen-dens, a. cervicalis profunda.
Длинная
мышца головы, т. longus capitis, начинается
четырьмя сухожильными пучками от передних бугорков поперечных отростков
VI—III шейных позвонков, проходит кверху и медиально; прикрепляется к нижней
поверхности базилярной части затылочной кости.
Функция:
наклоняет голову и шейную часть позвоночника вперед.
Иннервация:
шейное сплетение (гг. musculares; )
Кровоснабжение: a.
vertebralis, a. cervicalis profunda.
Передняя
прямая мышца головы, т. rectus capitis anterior, располагается
глубже длинной мышцы головы. Начинается от передней дуги атланта и
прикрепляется к базилярной части затылочной кости, кзади от места
прикрепления длинной мышцы головы.
Функция:
наклоняет голову вперед.
Иннервация:
шейное сплетение (rr. musculares; )
Кровоснабжение: a.
verterbralis, a. pharyngea ascen-dens.
Латеральная
прямая мышца головы, т. rectus capitis latera-lis,
располагается кнаружи от передней прямой мышцы головы, начинается от
поперечного отростка атланта, проходит кверху и прикрепляется к латеральной части
затылочной кости.
Функция:
наклоняет голову в сторону, действует исключительно на атлантозатылочный
сустав.
Иннервация:
шейное сплетение (rr. musculares; Ci).
Кровоснабжение: a.
occipitalis, a. vertebralis.
ФАСЦИЯ
ШЕИ
Описание
анатомии шейной фасции, fascia cervicalis,
представляет определенные трудности. Они объясняются наличием большого
количества мышц и органов, которые находятся в сложных
анатомо-топографических взаимоотношениях в различных областях шеи как между
собой, так и с отдельными пластинками шейной фасции. Различают шейной
фасции: поверхностную, предтрахеальную, предпозвоночную.
Поверхностная
пластинка, lamina superficidlis (fascia superficidlis),
располагается непосредственно позади подкожной мышцы шеи. Она охватывает шею
со всех сторон и формирует фасциальные влагалища для
грудино-ключично-сосцевидной и трапециевидной мышц. Спереди и внизу, на
уровне границы между шеей и грудью, поверхностная пластинка прикрепляется к
передним поверхностям ключицы и рукоятки грудины, вверху — к подъязычной
кости, выше которой покрывает группу надподъя-зычных мышц. Поверхностная
пластинка шейной фасции, перекидываясь через основание нижней челюсти,
краниально продолжается в жевательную фасцию.
Предтрахеальная
пластинка, lamina pretrachealis (fascia propria, s. fascia media,
выражена в нижнем отделе шеи. Она простирается от задних поверхностей
рукоятки грудины и ключицы внизу до подъязычной кости вверху, а латерально —
до лопаточно-подъязычной мышцы. Эта пластинка образует фасциальные влагалища
для лопаточно-подъязычных, грудино-подъязычных, грудино-щитовидных и
щитоподъязычных мышц. При сокращении лопаточно-подъязычных мышц
предтра-хеальная пластинка натягивается в виде паруса (парус Рише),
способствуя оттоку крови по шейным венам.
Предпозвоночная пластинка, lamina prevertebralis (fascia prevertebralis, seu fascia profunda,
распологается позади глотки, покрывает предпозвоночные и лестничные мышцы,
формируя для них фасциальные влагалища. Она соединяется с сонным
влагалищем, vagina carotica, окутывающим
сосудисто-нервный пучок шеи (a. carotis communis, v. juguldris interna,
п. vagus).
Предпозвоночная
пластинка шейной фасции, продолжаясь кверху, достигает основания черепа. Она
отделяется от задней стенки глотки хорошо развитым слоем рыхлой клетчатки;
книзу пластинка переходит во внутригрудную фасцию.
Выделяемые
Международной анатомической номенклатурой три пластинки шейной фасции соответствуют
трем группам мышц шеи, вместе с которыми они развиваются: 1)
грудино-ключично-сосцевидной и трапециевидной мышцам, имеющим жаберное
происхождение; 2) лежащим глубже подподъязычным мышцам, происходящим из
вентральной части миотомов, и 3) глубоким мышцам шеи, развивающимся аналогично
межреберным мышцам.
Между
пластинками шейной фасции, а также между ними и органами шеи имеются
пространства, заполненные небольшим количеством рыхлой соединительной ткани.
Знание этих пространств имеет важное значение для понимания путей распространения
воспалительных процессов, локализующихся в области шеи. Различают
надгрудинное межфасциальное пространство, пред-висцеральное пространство и
позадивисцеральное пространство.
1.Надгрудинное
межфасциальное пространство локализуется над
яремной вырезкой грудины, между поверхностной и пред-трахеальной пластинками
шейной фасции. В нем располагается важный венозный анастомоз, соединяющий
передние яремные вены, — яремная венозная дуга. Надгрудинное межфасциальное
пространство, продолжаясь вправо и влево, образует боковые углубления позади
начала грудино-ключично-сосцевидной мышцы.
2.Предвисцеральное
пространство ограничено предтрахеаль-ной пластинкой шейной фасции
спереди и трахеей сзади.
3.Позадивисцеральное
пространство определяется между задней стенкой глотки спереди и
пластинкой шейной фасции сзади. Оно заполнено рыхлой соединительной тканью,
в которой могут распространяться воспалительные процессы из области шеи в
средостение.
Различают следующие
области шеи:
переднюю,
грудино-ключично-сосцевидные — правую и левую, латеральные — правую и левую и
заднюю.
Передняя область
шеи (передний треугольник шеи), regio cervicalis anterior, имеет вид
треугольника, основание которого обращено кверху. Эта область ограничена
сверху основанием нижней челюсти, снизу — яремной вырезкой грудины, по бокам
— передними краями правой и левой грудино-ключично-сосцевидных мышц. Передняя
срединная линия делит эту область шеи на правый и левый медиальные
треугольники шеи.
Грудино-ключично-сосцевидная
область, regio sternocleido-mastoidea, парная, соответствует расположению
одноименной мышцы и простирается в виде полосы от сосцевидного отростка
вверху и сзади до грудинного конца ключицы внизу и спереди.
Латеральная область
шеи (задний треугольник шеи), regio cervicalis lateralis, парная, имеет вид
треугольника, вершина которого обращена кверху; область расположена между
задним краем грудино-ключично-сосцевидной мышцы спереди и латеральным краем
трапециевидной мышцы сзади. Снизу ограничена ключицей.
Задняя область шеи
(выйная область), regio cervicalis posterior, по бокам (справа и слева)
отграничена латеральными краями соответствующих трапециевидных мышц, сверху —
верхней выйной линией, снизу — поперечной линией, соединяющей правый и левый
акромионы и проведенной через остистый отросток VII шейного позвонка. Задняя
срединная линия делит эту область шеи на правую и левую части.
В передней области
шеи с каждой стороны различают три треугольника: сонный, мышечный
(лопаточно-трахеальный) и поднижне-челюстной.
1. Сонный
треугольник, trigonum caroticum, сзади ограничен передним краем
грудино-ключично-сосцевидной мышцы, спереди и снизу — верхним брюшком
лопаточно-подъязычной мышцы, сверху — задним брюшком двубрюшной
мышцы.
2. Мышечный
(лопаточно-трахеальный) треугольник, trigonum musculare, располагается
между передним краем грудино-ключично-сосцевидной мышцы сзади и снизу,
верхним брюшком лопаточно-подъязычной мышцы вверху и латерально и передней
срединной линией медиально.
3.
Поднижнечелюстной треугольник, trigoпит submandibulare, ограничен снизу
передним и задним брюшками двубрюшной мышцы, сверху — телом нижней челюсти. В
пределах поднижнечелюстного треугольника выделяют небольшой, но очень важный
для хирургии язычный треугольник, или треугольник Пирогова. Спереди он
ограничен задним краем челюстно-подъязычной мышцы, сзади и снизу — задним
брюшком двубрюшной мышцы, сверху — подъязычным нервом.
В латеральной
области шеи выделяют лопаточно-ключичный треугольник и большую надключичную
ямку.
Лопаточно-ключичный
треугольник, trigonum omoclaviculare, ограничен снизу ключицей, сверху —
нижним брюшком лопаточно-подъязычной мышцы, спереди — задним краем
грудино-ключично-сосцевидной мышцы.
Малая надключичная
ямка, fossa supraclavicularis minor, — это хорошо выраженное углубление над
грудинным концом ключицы, которое соответствует промежутку между латеральной
и медиальной ножками грудино-ключично-сосцевидной мышцы.
В области шеи
различают также грудино-ключично-сосцевидную область, regio
sternocleidomastoidea.
К замкнутым клетчаточным
пространствам относятся:
1. Межапоневротическое
надгрудинное пространство – располагается между второй и третьей
фасцией шеи. Содержимое: яремная венозная дуга, связывающая передние яремные
вены. Сообщается с пространством Груббера (слепой мешок позади
грудино-ключично-сосцевидной мышцы).
2. Влагалище
грудино-ключично-сосцевидной мышцы – образовано второй фасцией шеи.
3. Пространство
подчелюстной слюнной железы – ограничено расщеплением второй фасции
шеи и нижней челюстью. Содержимое: подчелюстная слюнная железа, лимфатические узлы, лицевые артерия и вена.
4. Пространство щитовидной
железы – располагается
между капсулой железы и висцеральным листком четвертой фасции шеи.
Содержимое: конечные ветви щитовидных артерий.
5. Предпозвоночное
клетчаточное пространство – расположено между позвоночником и пятой
фасцией шеи. Содержимое: пограничный симпатический ствол, длинные мышцы
головы и шеи.
Сообщающиеся клетчаточные
пространства:
1. Преорганное
клетчаточное пространство – ограничено париетальным и висцеральным
листками четвертой фасции шеи. Пути сообщения: внизу – с клетчаткой переднего
средостения.
2. Позадиорганное
клетчаточное пространство – расположено между париетальным листком
четвертой фасции и пятой фасцией шеи. Пути сообщения: внизу – с клетчаткой
заднего средостения.
3. Пространство
основного сосудисто-нервного пучка – образовано париетальным листком
четвертой фасции шеи. Пути сообщения: внизу – с клетчаткой переднего и
заднего средостений; вверху – доходит до основания черепа.
4. Пространство
наружного треугольника шеи – расположено между второй и пятой
фасциями шеи. Пути сообщения: снаружи – с клетчаткой надостной ямки и
подмышечной впадины; внизу – с клетчаткой переднего средостения.
23.
Жевательные и
мимические мышцы, их функции, кровоснабжение, иннервация.
Жевательная
мышца, т. masseter, разделена на две части: поверхностную
(большую) и глубокую (меньшую). Поверхностная часть начинается
толстым сухожилием от скулового отростка верхней челюсти и передних двух
третей скуловой дуги; пучки ее прикрепляются к жевательной бугристости
нижней челюсти. Глубокая часть мышцы начинается от задней
трети нижнего края и всей внутренней поверхности скуловой дуги. Пучки ее
проходят почти вертикально сверху вниз и прикрепляются к латеральной
поверхности венечного отростка нижней челюсти до ее основания. Функция:
поднимает нижнюю челюсть, поверхностная часть мышцы участвует также в
выдвижении нижней челюсти вперед.
Иннервация:
n. trigeminus. Кровоснабжение: a. masseterica, a.
transversa faciei.
Височная
мышца, п. temporalis, начинается от всей поверхности
височной ямки, за исключением небольшой площадки, принадлежащей скуловой
кости; от внутренней поверхности височной фасции. Пучки мышц продолжаются в
толстое сухожилие, которое прикрепляется к венечному отростку
нижней челюсти. Функция: поднимает
нижнюю челюсть. Задние пучки мышцы оттягивают выдвинутую вперед нижнюю
челюсть кзади. Иннервация: n. trigeminus. Кровоснабжение: аа. temporales profunda anterior et
superficialis.
Медиальная
крыловидная мышца, т. pterygoideus medialis, начинается в крыловидной ямке одноименного отростка
клиновидной кости.
Пучки
мышцы продолжаются в сильно развитую сухожильную пластинку, которая прикрепляется
к крыловидной бугристости на внутренней поверхности угла нижней челюсти. Функция: поднимает нижнюю челюсть, выдвигает нижнюю челюсть
вперед. Иннервация: n. trigeminus. Кровоснабжение: a. maxillaris, a.
facialis.
Латеральная
крыловидная мышца, т. pterygoideus lateralis, начинается двумя головками — верхней и нижней. Верхняя
головка начинается на верхнечелюстной поверхности и от подвисочного гребня
большого крыла клиновидной кости, нижняя — от наружной поверхности
латеральной пластинки крыловидного отростка той же кости. Пучки обеих головок
мышцы прикрепляются к передней поверхности шейки нижней челюсти,
суставной капсуле височно-нижнечелюстного сустава и к суставному диску. Функция: при двустороннем сокращении мышцы нижняя челюсть
выдвигается вперед. Мышца оттягивает вперед суставную капсулу и суставной
диск височно-нижнечелюстного сустава; при одностороннем сокращении смещает
нижнюю челюсть в противоположную сторону. Иннервация: n. trigeminus. Кровоснабжение: a. maxillaris, a.
facialis.
Жевательная
фасция, fascia masseterica, покрывает одноименную мышцу, прочно срастаясь с ее
поверхностными пучками. Вверху она прикрепляется к латеральной поверхности
скуловой кости и скуловой дуги, спереди переходит в щечно-глоточную фасцию, а
сзади сращена с капсулой околоушной железы.
Височная
фасция, fascia temporalis, представлена плотной фиброзной пластинкой, которая покрывает
височную мышцу и тесно с ней срастается. Начинается на латеральной
поверхности черепа от височной линии и сухожильного шлема. Над скуловой дугой
височная фасция разделяется на две пластинки — поверхностную и глубокую.
Поверхностная
пластинка, lamina superficialis, прикрепляется к латеральной поверхности
скуловой дуги, а глубокая пластинка, lamina profunda, — к ее медиальной поверхности. Между
этими пластинками находится небольшое количество жировой клетчатки, проходят
кровеносные сосуды, нервы.
Щечно-глоточная
фасция, fascia buccopharyngea, покрывает щечную мышцу и продолжается на
латеральную стенку глотки; развита сравнительно слабо. Уплотненный участок
этой фасции, натянутый между крыловидным крючком клиновидной кости вверху и
нижней челюстью внизу, образует крылонижнечелюстной шов.
Мимические мышцы..
Височно-теменная
мышца, m.
temporoparietalis. Начало: внутренняя сторона хряща ушной
раковины. Прикрепление: латеральная часть сухожильного
шлема. Функция: оттягивает кожу головы назад, поднимает брови,
суживает глазную щель. Иннервация: n. facialis. Кровоснабжение: a. occipitalis, a. auricularis
posterior, a. temporalis superfacialis, a. supraorbitalis.
Мышца гордецов, m. procerus. Начало:
наружная поверхность носовой кости. Прикрепление: кожа лба. Функция:
образует поперечные борозды и складки. Иннервация: n.
facialis. Кровоснабжение: a. angularis, a. supratrochlearis.
Круговая мышца глаза, m. orbicularis oculi. Начало:
вековая часть – медиальная связка века и прилежащие участки медиальной стенки
глазницы. Глазничная часть – носовая часть лобной кости. Слёзная часть –
слёзный гребень и прилежащая часть латеральной поверхности слёзной кости.Функция:
сфинктер глазной щели, вековая часть смыкает веки, глазничная часть образует
складки на коже в области глазницы, смещает бровь вниз, слёзная часть
расширяет слёзный мешок. Иннервация: n. facialis. Кровоснабжение: a. frontalis, a. supraorbitalis, a.
temporalis superfacialis.
Носовая мышца, m. nasalis. Начало:
– верхняя челюсть. Функция: поперечная часть суживает отверстия
ноздрей, крыльная часть оттягивает крыло носа вниз и латерально, расширяя
ноздри. Иннервация: m. facialis. Кровоснабжение: a.
labialis superior, a. angularis.
Мышца, опускающая
перегородку носа,
m. depressor septi nasi. Начало: выше медиального резца верхней
челюсти. Прикрепление: хрящевая часть перегородки носа. Функция:
оттягивает перегородку носа вниз. Иннервация: n. facialis. Кровоснабжение:
a. labialis superior.
Круговая мышца рта, m. orbicularis oris. Функция:
закрывает ротовую щель, учасвует в акте сосания и жевания. Иннервация: n. facialis. Кровоснабжение: aa. labiales superior et inferior, a.
mentalis.
Мышца, опускающая угол рта, m. depressor labii inferioris. Начало: нижний край нижней челюсти. Прикрепление:
угол рта, верхняя губа. Функция: тянет углы рта вниз. Иннервация:
n. facialis. Кровоснабжение: aa. labiales superior et inferior,
a. mentalis.
Подбородочная мышца, m. mentalis. Начало:
ниже корней нижних резцов. Прикрепление: кожа подбородка. Функция:
поднимает кожу подбородка. Иннервация: n. facialis. Кровоснабжение:
a. labialis inferior, a. mentalis.
Мышца, поднимающая
верхнюю губу,
m. levator labii superioris. Начало: подглазничный край верхней
челюсти. Прикрепление: верхня губа, крыло носа. Функция:
поднимает верхнюю губу и крыло носа. Иннервация: n.
facialis. Кровоснабжение: a. buccalis.
Малая скуловая мышца, m. zygomaticus minor. Начало:
спереди наружной поверхеност скуловой кости. Прикрепление:
носогубная складка. Функция: углубляет указанную складку. Иннервация:
n. facialis. Кровоснабжение: a. infraorbitalis, a. buccalis.
Большая скуловая
мышца, m.
zygomaticus major. Начало: наружная поверхность скуловой
кости. Прикрепление: угол рта. Функция: по существу –
мышца смеха. Иннервация: n. facialis. Кровоснабжение:
a. infraorbitalis, a. buccalis
Мышца, поднимающая
угол рта, m.
levator anguli oris. Начало: клыковая ямка. Прикрепление:
угол рта. Функция: тянет угол рта кверху. Иннервация:
n. facialis. Кровоснабжение: a. infraorbitalis.
Мышца смеха, m. risorius. Начало:
фасция околоушной железы, кожа щеки. Прикрепление: угол
рта. Функция: смех. Иннервация: n. facialis.Кровоснабжение:
a. facialis, a. transversa faciei.
24.
Мышцы и фасции плечевого пояса и плеча, их функции, кровоснабжение,
иннервация. Топография подмышечной полости и плеча.
Дельтовидная мышца, т. deltoideus (рис. 138), располагается
поверхностно, непосредственно под кожей, покрывает плечевой сустав с
латеральной стороны, спереди, сверху и сзади, образует характерную округлость
плеча.
Функция: могут сокращаться
отдельные части мышцы, а также вся мышца, развивая большую силу. Ключичная
часть мышцы сгибает плечо, одновременно поворачивая его кнутри, поднятую руку
опускает вниз. Лопаточная часть разгибает плечо, одновременно поворачивая
его кнаружи, поднятую руку опускает вниз. Средняя — акромиальная— часть
мышцы отводит руку. При сокращении всей мышцы она отводит руку приблизительно
до 70°.
Иннервация: п. axillaris (Cv—Cvi). Кровоснабжение: a. circumflexa posterior humeri, a.
thoracoacromialis.
Надостная
мышца, т. supraspinatus, располагается в надост-ной ямке.
Начинается от задней поверхности лопатки над лопаточной остью и от надостной
фасции. Пучки проходят в латеральном направлении. Прикрепляется к верхней
площадке большого бугорка плечевой кости; часть пучков надостной мышцы
вплетается в капсулу плечевого сустава.
Функция: отводит _
плечо (является синергистом дельтовидной мышцы); от.тягивает капсулу
сустава, предохраняя ее от ущемлений.
Иннервация: п.
suprascapularis (Cv—Cvi). Кровоснабжение:
a. suprascapularis, a. circumflexa scapulae.
Подостная
мышца, т. infraspinatus, начинается от задней поверхности
лопатки ниже ости лопатки и от одноименной фасции. Пучки мышцы, конвергируя,
проходят в латеральном направлении и несколько кверху (позади плечевого
сустава); прикрепляется к средней площадке большого бугорка плечевой кости.
Функция: вращает плечо
кнаружи (супинация) и оттягивает капсулу сустава, в которую вплетается часть
ее пучков.
Иннервация: п. suprascapularis (Cv—Cvi)- Кровоснабжение: a. circumflexa scapulae,
a. suprascapularis.
Малая круглая
мышца, т. teres minor, начинается от латерального края
лопатки и подостной фасции; прикрепляется к нижней площадке большого бугорка
плечевой кости. Снизу непосредственно прилежит к подостной мышце, сзади
прикрыта лопаточной частью дельтовидной мышцы.
Функция: являясь
синергистом подлопаточной мышцы и лопаточной части дельтовидной мышцы,
вращает плечо кнаружи (супинация), одновременно оттягивает капсулу плечевого
сустава.
Иннервация: п.
axillaris (Cv). Кровоснабжение: a. circumflexa scapulae.
Большая круглая
мышца, т. teres major (см. рис. 138), начинается от
нижней части латерального края, нижнего угла лопатки и от подостной фасции.
Пучки мышцы
направляются вдоль латерального края лопатки, пересекают с медиальной
стороны плечевую кость ниже уровня ее хирургической шейки. Прикрепляются
широким плоским сухожилием к гребню малого бугорка плечевой кости,
дис-тальнее и несколько кзади места прикрепления сухожилия широчайшей мышцы
спины.
Функция: при фиксированной
лопатке разгибает плечо в плечевом суставе, одновременно поворачивая его
кнутри (пронация); поднятую руку приводит к туловищу. При укрепленной руке
оттягивает нижний угол лопатки кнаружи и смещает вперед.
Иннервация: п.
subscapularis (Cv—Cvn). л, Кровоснабжение: a. subscapularis. (( Подлопаточная
мышца, т. subscapularis (см. рис. 139),
об-«^ширная, толстая, треугольной формы. Занимает почти всю реберную
поверхность лопатки. Имеет мясистое начало от поверхности подлопаточной ямки
и латерального края лопатки. Плоским сухожилием прикрепляется к малому
бугорку и rp£,6jyo_jja-лого бугорка плечевой кости. У места прикрепления
между сухожилием мышцы и капсулой плечевого сустава имеется подсухо-жильная
сумка подлопаточной’ мышцы, которая обычно сообщается с полостью плечевого
сустава.
Функция: поворачивает
плечо внутрь (пронация), одновременно приводит плечо к туловищу.
Иннервация: п. subscapularis (Cv—Суп)-
Кровоснабжение: a. subscapularis.
25. Мышцы и фасции предплечья: их
функции, кровоснабжение, иннервация. Топография предплечья.
Плечелучевая мышца, m. brachioradialis. Начало: латеральный край плечевой кости. Прикрепление:
шиловидный отросток лучевой кости. Функция: сгибает предплечье,
устанавливает его в среднем положении му пронацией и супинацией. Иннервация: n. radialis. Кровоснабжение: a. radialis, a. collateralis radialis, a. recurrens radialis.
Круглый пронатор, m.
pronator teres. Начало: медиальный надмыщелок плеча, processus coronoideus. Прикрепление: середина наружной поверхности лучевой кости. Функция:
сгибает и пронирует предплечье. Иннервация: n. medianus.
Кровоснабжение: a. brachialis, a. ulnaris, a. radialis.
Лучевой сгибатель запястья, m. flexor carpi radialis.
Начало: медиальный надмыщелок плеча. Прикрепление: основание
2-й пястной кости. Функция: пронирует, сгибает и отводит кисть. Иннервация:
n. medianus. Кровоснабжение: a. brachialis, a. ulnaris, a. radialis.
Длинная ладонная мышца, m. palmaris longus.
Начало: медиальный надмыщелок плеча. Прикрепление: ладонный
апоневроз. Функция: натягивает ладонный апоневроз, сгибает кисть. Иннервация:
n. medianus. Кровоснабжение: a. radialis.
Локтевой сгибатель запястья, m. flexor carpi ulnaris. Начало: медиальный надмыщелок
плеча. Прикрепление: гороховидная =>крючковидная косточки и 5
пястная. Функция: сгибает кисть. Иннервация: n. ulnaris.
Кровоснабжение: a. collateralis ulnaris superior, a. collateralis ulneris inferior, a. ulnaris.
Поверхностный сгибатель пальцев, m. flexor digitorum superficialis. Начало: медиальный надмыщелок
плеча, processus coronoideus, передняя поверхность лучевой кости. Прикрепление:
средние фалани 2-5 пальцев. Функция: сгибает проксимальную и среднюю
фалангу пальцев. Иннервация: n. medianus. Кровоснабжение: a. ulnaris,
a. radialis.
Глубокий сгибатель пальцев, m. flexor digitorum profundus. Начало: верхняя половина локтевой
кости. Прикрепление: ногтевые фаланги 2-5 пальцев. Функция:
сгибает среднюю и дистальную фаланги 2-5 пальцев. Иннервация: n. ulnaris, n. medianus. Кровоснабжение: a. ulnaris, a. radialis.
Длинный сгибатель большого пальца кисти, m. flexor policis longus. Начало: медиальный надмыщелок
плеча, середина передней поверхности лучевой кости. Прикрепление:
дистальная фаланга большого пальца. Функция: сгибает ногтевую фалангу,
кисть. Иннервация: n. medianus. Кровоснабжение: a. interossea anterior.
Квадратный пронатор, m. pronator quadratus.
Начало: нижняя четверть передней поверхности локтевой кости. Прикрепление:
дистальная четверть передней поверхности лучевой кости. Функция:
пронирует предплечье. Иннервация: n. medianus. Кровоснабжение: a. interossea anterior.
Длинный лучевой разгибатель запястья, m. extensor carpi radialis longus. Начало: латеральный край плеча,
латеральный надмыщелок плеча. Прикрепление: тыльная поверхность 2-й
пястной кости. Функция: разгибает мизинец и кисть. Иннервация: n. radialis.
Кровоснабжение: a. coolateralis radialis, a. recurrens radialis, a. radialis.
Короткий лучевой разгибатель запястья, m. extensor carpi radialis brevis. Начало: латеральный надмыщелок
плеча. Прикрепление: проксимальный край тыльной поверхности 3-й
пястной косточки. Функция: разгибает и отводит кисть. Иннервация:
n. radialis. Кровоснабжение: a. coolateralis radialis,
a. recurrens radialis.
Разгибатель пальцев, m. extensor digitorum.
Начало: латеральный надмыщелок плечевой кости. Прикрепление:
дистальные фаланги 2-5 пальцев. Функция: разгибает пальцы и кисть. Иннервация:
n. radialis. Кровоснабжение: a. interossea posterior.
Cупинатор, m. supinator.
Начало: латеральный надмыщелок плечевой кости. Прикрепление:
передняя поверхность лучевой кости. Функция: супинирует предплечье. Иннервация:
n. radialis. Кровоснабжение: a. recurrens radialis,
a. recirrens interossea, a. radialis.
Фасция предплечья, fascia antebrachii, охватывает мышцы предплечья, посылает вглубь межмышечные
перегородки, которые служат также местом начала для мышц предплечья.
26. Мышцы кисти,
их функции, кровоснабжение, иннервация. Костно-фиброзные каналы и синовиальные
влагалища сухожилий
мышц верхней конечности, их значение.
Короткая мышца,
отводящая большой палец кисти, m. abductor pollicis brevis. Начало:
латеральная часть удерживателя сгибателей, бугорок ладьевидной кости и
кости-трапеции. Прикрепление: лучевая сторона проксимальной
фаланги большого пальца кисти, латеральный край сухожилия длинного разгибателя
большого пальца кисти. Функция: отводит большой палец
кисти. Иннервация: n. medianus. Кровоснабжение: r.
palmaris superficialis, a. radialis.
Мышца,
противопоставляющая большой палец кисти, m. oppones pollicis. Начало:
удерживатель сгибателей и кости-трапеции. Прикрепление: лучевой
край и передняя поверхность I пястной кости. Функция:
противопоставляет большой палец кисти мизинцу и всем остальным пальцам кисти.Иннервация:
n. medianus. Кровоснабжение: r. palmaris superficialis, a.
radialis, arcus palmaris profundus.
Короткий сгибатель большого пальца кисти, m. flexor pollicis
brevis. Начало: удерживатели сгибателей, кость-трапеция,
трапециевидная кость и II пястная кость. Прикрепление:
проксимальная фаланга большого пальца кисти. Функция: сгибает
проксимальную фалангу большого пальца кисти и палец в целом, принимает
участие в приведении этого пальца. Иннервация: n. medianus, n. ulnaris. Кровоснабжение: r. palmaris superficialis, a.
radialis, arcus palmaris profundus.
Мышца, приводящая
большой палец кисти, m. adductor pollicis. Начало: головчатая часть и
основание II и III пястных костей, ладонная поверхность III пястной
кости. Прикрепление: проксимальная фаланга большого пальца
ксити. Функция: приводит большой палец кисти к указательному,
участвует в сгибании большого пальца кисти. Иннервация: n. ulnaris. Кровоснабжение: arcus palmaris superficialis et arcus
palmaris profundus.
Короткая ладонная
мышца, m.
palmaris brevis. Начало: удерживатель сгибателей. Прикрепление:
кожа медиального края кисти. Функция: на коже возвышения мизинца
образует складки. Иннервация: n. ulnaris. Кровоснабжение: n.
ulnaris.
Мышца, отводящая
мизинец, m.
abductor digiti minimi. Начало: гороховидная кость, сухожилее
локтевого сгибателя запястья. Прикрепление: медиальная сторона
проксимальной фаланги мизинца. Функция: отводит мизинец. Иннервация:
n. ulnaris. Кровоснабжение: r. palmaris profundus, a. ulnaris.
Мышца,
противопоставляющая мизинец, m. opponens digiti minimi. Начало: удерживатель
сгибателей, крючок крючковидной кости. Прикрепление: медиальный
край и передняя поверхность V пястной кости. Функция:
противопоставляет мизинец большому пальцу кисти. Иннервация: n.
ulnaris.Кровоснабжение: r. palmaris profundus, a. ulnaris.
Короткий сгибатель
мизинца, m.
flexor digiti minimi brevis. Начало: удерживатель сгибателей,
крючок крючковидной кости. Прикрепление: проксимальная фаланга
мизинца. Функция: сгибает мизинец. Иннервация: n.
ulnaris. Кровоснабжение: r. palmaris profundus, a. ulnaris.
Червеобразные мышцы, mm. lumbricales. Начало:
сухожилия глубокого сгибателя пальцев. Прикрепление: основание
прокисмальных фаланг. Функция: сгибают прокисмальные фаланги и
разгибают средние и дистальные фаланги II-V пальцев. Иннервация: n. medianus, n. ulnaris. Кровоснабжение: arcus palmaris superficialis, arcus
palmaris profundus.
Ладонные межкостные мышцы, mm. interossei palmares. Начало: боковые поверхности II, IV, V пястных
костей. Прикрепление: тыльная сторона проксимальных фаланг II,
IV, V пальцев. Функция: приводят II, IV, V пальцы к среднему
(III). Иннервация: n. ulnaris. Кровоснабжение: arcus
palmaris profundus.
В канале запястья для сухожилий имеется два
синовиальных влагалища: общее влагалище сгибателей, vagina communis musculorum flexorum, в
котором заключены сухожилия поверхностного и глубокого сгибателей пальцев,
и влагалище сухожилия длинного сгибателя большого пальца кисти,vagina tendinis musculi flexoris policis longi.
Три средних пальца
имеют изолированные, слепо заканчивающиеся влагалища — влагавлища
сухожилий пальцев кисти, vaginae tendinum digitorummanus, простирающиеся
от уровня пястно-фаланговых суставов до оснований дистальных фаланг II—IV
пальцев.
Пучки фиброзных
волокон,
составляющих удерживатель сгибателей, в латеральном и медиальном отделах
расслаиваются и образуют два небольших фиброзных канала (промежутка). В
латеральном канале, canalis cdrpi radialis, проходит
сухожилие лучевого сгибателя запястья в принадлежащем ему синовиальном
влагалище, vag. tendinis m. flexoris carpi radialis.
Медиальный канал, canalis cdrpi ulndris, содержит
локтевой нерв и лежащие рядом с ним локтевые артерию и вены.
Костно-фиброзные каналы и синовиальные
влагалища кисти.
Собственная фасция тыльной поверхности
запястья утолщена и образует удерживателъ разгибателей,
retinaculum musculorum extensoram. Под ним располагаются 6
костно-фиброзных каналов, образующихся в результате отхождения от
retinaculum mm. extensoram фасциальных перегородок, прикрепляющихся к костям
и связкам запястья. В каналах располагаются сухожилия мышц — разгибателей
запястья и пальцев, окруженные синовиальными влагалищами.
Начиная с медиальной (локтевой) стороны, это
следующие каналы:
1. Канал
локтевого разгибателя запястья, m. extensor carpi ulnaris. Его
синовиальное влагалище простирается от головки локтевой кости до прикрепления
сухожилия к основанию V пястной кости.
2. Канал
разгибателя мизинца, m. extensor digiti minimi. Синовиальное влагалище
разгибателя мизинца проксимально находится на уровне дистального
лучелоктевого сустава, а дистально — ниже середины V пястной кости.
3. Канал
сухожилий m. extensor digitorum и m. extensor indicis, заключенных в
треугольное синовиальное влагалище с основанием, обращенным в сторону
пальцев, vagina tendinum mm. extensoris digitorum et extensoris indicis. Оно
слепо заканчивается на середине пястных костей, а проксимально простирается
на 10 мм выше retinaculum mm. extensorum.
4. Канал m. extensor pollicis longus. Сухожилие этой мышцы, находящееся в собственном синовиальном влагалище,
vagina tendinis m. extensoris pollicis longi, поворачивает под острым углом в
латеральную сторону и
пересекает спереди сухожилия лучевых разгибателей кисти,
mm. extensores carpi radiales longus et brevis.
5. Костно-фиброзный
канал лучевых разгибателей кисти, mm. extensores carpi longus et
brevis, находится латеральнее и глубже предыдущего. Их общее синовиальное
влагалище, vagina tendinum mm. extensorum carpi radialium, начинается на
20—30 мм выше retinaculum extensorum, а ниже удерживателя разгибателей они
располагаются в отдельных влагалищах, продолжающихся до мест прикрепления
сухожилий. Синовиальные влагалища сухожилий этих мышц могут сообщаться с
полостью лучезапястного сустава.
6. Канал m.
abductor pollicis longus и m. extensor pollicis brevis находится
на латеральной поверхности шиловидного отростка лучевой кости. Их общее
синовиальное влагалище, vagina tendinum mm. ab-ductoris longi et extensoris
pollicis brevis, начинается на 20—30 мм выше retinaculum mm. extensorum и
продолжается до ладьевидной кости.
Под сухожилиями
разгибателей расположена rete carpale (carpi) dorsale. Она
образуется из соединения тыльных запястных ветвей лучевой и локтевой артерий
и веточек от межкостных артерий. От сети идут ветви к ближайшим суставам, а
также во второй, третий и четвертый межкостные промежутки — аа. metacarpals
(metacarpeae) dorsales.
27.
Мышцы и фасции таза: их функции, кровоснабжение, иннервация. Отверстия,
каналы в стенках таза и их содержимое.
Подвздошно-поясничная
мышца, m.
iliopsoas: m. iliacus(1), m. psoas maior(2). Функция: cгибает и вращает
бедро. Иннервация: plexus lumbalis. Кровоснабжение: a. iliolumbalis, a.
circumflaxa ilium profunda.
Внутренняя
запирательная мышца, m. obturatorius internus.. Функция: отводит, разгибает и
вращает бедро кнаружи.
Грушевидная
мышца, m.
piriformis. Функция: отводит, разгибает и вращает бедро кнаружи. Иннервация: plexus sacralis. Кровоснабжение: a. glutea inferior, a. glutea
superior.
Верхняя близнецовая мышца, m. gemellus superior. Нижняя близнецовая мышца, m. gemellus inferior. Функция: поворачивает бедро кнаружи. Иннервация:
plexus sacralis. Кровоснабжение: a. glutea inferior, a. obturatoria, a.
pudenta interna.
Малая
поясничная мышца,
m. psoas minor. Функция: натягивает подвздошную фасцию. Иннервация: plexus
lumbalis. Кровоснабжение: aa. lumbales.
Большая
ягодичная мышца,m.
gluteus maximus. Функция: разгибает, оводит и вращает бедро кнаружи.
Иннервация: n. gluteus
inferior. Кровоснабжение: a. glutea inferior, a. glutea
superior, a. circumflexa femoris medialis.
Cредняя ягодичная мышца, m. gluteus
medius. Функция: отводит бедро, поворачивает его кнаружи,
удерживает таз и туловище в вертикальном положении. Иннервация: n. gluteus
superior. Кровоснабжение: a. glutea
superior, a. circumflexa femoris lateralis.
Малая ягодичная мышца, m. gluteus
minimus. Функция: отводит бедро, поворачивает его
кнаружи, удерживает таз и туловище в вертикальном положении. Иннервация: n. gluteus
superior. Кровоснабжение: a. glutea
superior, a. circumflexa femoris lateralis.
Напрягатель широкой фасции, m.
tensor fasciae lataeФункция: сгибает, отводит и вращает бедро кнутри
разгибает голень, вращает его кнаружи. Иннервация: n. gluteus
superior. Кровоснабжение: a. glutea
superior, a. circumflexa femoris lateralis.
Квадратная мышца бедра, m. quadratus
femoris. Функция: приводит бедро и вращает его
кнаружи. Иннервация: n. ischiadicus. Кровоснабжение: a. glutea
inferior, a. circumflexa femoris medialis, a. obturatoria.
Наружная запирательная мышца, m.
obturatorius externus. Функция: вращает бедро кнаружи. Иннервация: n.
obturatorius. Кровоснабжение: a. circumflexa femoris lateralis, a.
obturatoria.
Отверстия
и каналы в стенках таза, их назначение.
На
боковой стенке малого таза находятся большое и малое седалищные отверстия.
Большое седалищное отверстие, foramen ischiadicum majus, ограничено
крестцово-остистой связкой и большой седалищной вырезкой. Малое седалищное
отверстие, foramen ischiadicum minus, образовано крестцово-бугорной и
крестцово-остистой связками и малой седалищной вырезкой. Через эти отверстия
из полости таза в ягодичную область проходят мышцы, сосуды, нервы.
В области
большого седалищного отверстия имеются два отверстия, через которые из
полости таза выходят крупные сосуды и нервы и направляются в ягодичную
область и к свободной части нижней конечности. Эти отверстия образовались в
результате того, что грушевидная мышца, проходя через большое седалищное
отверстие, не занимает его полностью. Одно из указанных отверстий находится
над мышцей и получило названиенадгрушевидного отверстия, а
другое, расположенное под мышцей, — подгрушевидного отверстия.
Запирательный
канал, canalis obturatorius, располагается у верхнего края
одноименного отверстия. Этот канал образован запирательной бороздой лобковой
кости и верхним краем внутренней запирательной мышцы. Длина канала 2,0—2,5
см. Наружное отверстие канала скрыто под гребенчатой мышцей. Через канал
выходят запирательные сосуды и нерв из полости таза к приводящим мышцам
бедра.
28.
Мышцы бедра, их функции, кровоснабжение, иннервация. Фасции и топография
бедра. Формирование бедренного канала. Значение в хирургии.
Портняжная
мышца, m. sartorius. Функция: приводит бедро
и вращает его кнаружи. Иннервация: n. femoralis. Кровоснабжение: a.
circumflexa femoris lateralis, a. femoralis, a. descendens geninularis.Четырехглавая мышца,
m. quadriceps femoris: Прямая мышца бедра, m. rectus femoris, Латеральная
широкая, m. vastus lateralis, Mедиальная широкая, Промежуточная широкая..
Функция: сгибает бедро, разгибает голень — 1, разгибает голень — 2,3,4.
Иннервация: n. femoralis. Кровоснабжение: a. femoralis, a. profunda femoris.
Широкая
фасция, fascia lata, толстая,
имеет сухожильное строение. В виде плотного футляра покрывает мышцы бедра со
всех сторон.
В
верхней трети передней области бедра, в пределах
бедренного треугольника, широкая фасция бедра состоит из двух пластинок —
глубокой и поверхностной. Глубокая пластинка, покрывающая гребенчатую мышцу и
дистальный отдел подвздошно-поясничной мышцы спереди, получила название подвздошно-гребенчатой фасции.
Позади
паховой связки находятся мышечная и сосудистая лакуны, которые
разделяются подвздошно-гребенчатой дугой, arcus iliopectineus. Дуга
перекидывается от паховой связки к подвздошно-лобковому возвышению. Мышечная
лакуна, lacuna muscutorum, расположена латерально
от этой дуги, ограничена спереди и сверху паховой связкой, сзади — подвздошной
костью, с медиальной стороны — подвздошно-гребен-чатой дугой. Через мышечную
лакуну из полости большого таза в переднюю область бедра выходит
подвздошно-поясничная мышца вместе с бедренным нервом. Сосудистая
лакуна, lacuna vasorum располагается медиально от
подвздошно-гребенчатой дуги; спереди и сверху ее ограничивает паховая связка,
сзади и снизу — гребенчатая связка, с латеральной стороны —
подвздошно-гребенчатая дуга, а с медиальной — лакунарная связка. Через
сосудистую лакуну проходят бедренные артерия и вена, лимфатические сосуды.
Бедренный канал canalis femoralis В норме это щелевидное
пространство, называемое бедренным кольцом, заполненное
рыхлой соединительнотканной клетчаткой медиальнее сосудистой лакуны.
·
Сверху закрыто лимфатическим узлом.
·
Со стороны живота закрыто брюшиной, которая в этом месте образует ямку –
fossa femoralis.
Бедренное кольцо(annulus femoralis)
образовано:
латерально — бедренной веной (v. femoralis),
сверху и спереди — lig. inguinale и верхним
рогом(cornu superius) серповидного краяfascia lata,
медиально – продолжением латеральной ножки lig. inguinale,
завернутой вниз — лакунарной связкой(lig. lacunare),
снизу и сзади – продолжением лакунарной связки по os pubis
— гребенчатой связкой (lig. pectineale).
При образовании бедренной
грыжи образуется канал, который будет иметь три стенки и два отверстия —
внутреннее и наружное.
· Стенки
бедренного канала:
латеральная — бедренная вена (v. femoralis);
задняя— глубоким листком fascia lata;
передняя – lig. inguinale и cornu superius серповидного края
fascia lata.
Отверстия бедренного канала:
— внутреннее
отверстие(входное) – это описанное выше бедренное кольцо,
соответствует месту расположения латеральной паховой ямки на брюшине передней
брюшной стенки.
— наружное
отверстие(выходное) — соответствует подкожной щели (область овальной
ямки), ограничено:
латерально
– серповидным краем (margo falciformis),
сверху–
верхним рогом серповидного края (cornu superius margo falciformis)
снизу –
нижним рогом серповидного края (cornu inferius margo falciformis)
Анатомо-физиологическими
предпосылками возникновения бедренных грыж является растяжение связочного
аппарата области бедренного канала, чему, прежде всего способствует повышение
внутрибрюшного давления, вызываемое повторными беременностями, кашлем,
запорами, ожирением и тяжелым физическим трудом. Особое значение имеет
ослабление лакунарной связки, которая у пожилых женщин часто выглядит
дряблой, отвислой и легко уступает давлению грыжевого выпячивания.
В
возникновении редких форм бедренных грыж основную роль играет врожденная
предрасположенность в виде дефектов в связочно-апоневротическом аппарате и
выпячиваний брюшины. Некоторое значение имеет травма в частности вывих бедра
или вправление врожденного вывиха бедра.

Бедренный
канал и бедренная грыжа. 1 — m. iliacus; 2 — m. psoas major, 3 — spina iliaca
anterior superior; 4 — n. femoralis; 5 — arcus ilio-pectineus; 6 — lig.
inguinale; 7 — margo falciformis et cornu superior, 8 — a, v. femoralis; 9 —
os pubis; 10 — saccus herniae (грыжевой мешок); 11 — v. saphena
magna.
29. Мышцы и фасции голени, их функции,
кровоснабжение и иннервация. Топография голени.
Мышцы голени, как и мышцы бедра и
тазового пояса, сравнительно сильно развиты. Достаточно развиты их
вспомогательные аппараты, что определяется их нагрузкой в связи с
прямохожде-нием, опорно-двигательной функцией нижней конечности.
Имея
обширное начало на костях, межмышечных перегородках и фасции голени, мышцы
голени действуют на коленный, голеностопный и суставы стопы.
Различают
переднкир, заднюю и латеральную группы мышц голени. К мышцам передней группы
относятся передняя большеберцовая мышца, длинный разгибатель пальцев,
длинный разгибатель большого пальца; к задней — трехглавая мышца голени
(состоящая из икроножной и камбаловидной мышц), подошвенная мышца,
подколенная мышца, длинный сгибатель пальцев, длинный сгибатель большого
пальца стопы, задняя большеберцовая мышца; к латеральной — длинная и короткая
малоберцовые мышцы.
Передняя
группа мышц голени. Передняя большеберцовая мышца, т. tiblalis anterior, располагается на передней
поверхности голени, начинается от лате-рЗльного мыщелка и верхней половины
латеральной поверхности тела большеберцовой кости, прилегающей части
межкостной перепонки и от фасции голени. На уровне дистальной трети голени
мышечные пучки переходят в длинное сухожилие, которое последовательно
проходит под верхним и нижним удерживателя-ми (сухожилий) разгибателей
кпереди от голеностопного сустава, сгибает медиальный край стопы и
прикрепляется к подошвенной поверхности медиальной клиновидной кости и к
основанию I плюсневой кости.
Функция: разгибает стопу в голеностопном суставе, одновременно
поднимает медиальный край стопы и поворачивает кнаружи (супинация),
укрепляет продольный свод стопы; при фиксированной стопе наклоняет вперед
голень; способствует удержанию голени в вертикальном положении.
Иннервация: п. fibularis
profundus. Кровоснабжение: a. tibialis
anterior. Длинный разгибатель пальцев, т. extensor
digitorum lon-gus, — перистая мышца. Начинается
от латерального мыщелка большеберцовой кости, передней поверхности тела
малоберцовой кости, от верхней трети межкостной перепонки, фасции и передней
межмышечной перегородки голени.
Направляясь на тыл стопы, мышца последовательно проходит
позади верхнего и нижнего удерживателей (сухожилий) разгибателей. На уровне
голеностопного сустава разделяется на четыре сухожилия, которые заключены в
общее для них сино виальное влагалище. Каждое сухожилие прикрепляется к основанию
средней и дистальной фаланг II—V пальцев.
От нижней части мышцы отделяется небольшой пучок — третья
малоберцовая мышца, т. peroneus tertius, сухожилие
которой прикрепляется к основанию V плюсневой кости.
Функция: разгибает II—V пальцы в плюснефаланговых суставах,
а также стопу в голеностопном суставе. Третья малоберцовая мышца поднимает
латеральный край стопы. При укрепленной стопе аналогично передней
большеберцовой мышце длинный разгибатель пальцев удерживает голень в
вертикальном положении.
Иннервация: п. fibularis
profundus. Кровоснабжение: a. tibialis
anterior. Длинный разгибатель большого пальца
стопы, т. extensor hdllucis longus,располагается
между передней большеберцовой мышцей медиально и длинным разгибателем пальцев
латерально, частично прикрыта ими спереди. Начинается от средней трети
передней поверхности малоберцовой кости, межкостной перепонки голени.
Сухожилие мышцы проходит вниз на тыл стопы под верхним и нижним
удерживателями (сухожилий) разгибателей в отдельном синовиальном влагалище и
прикрепляется к дистальной фаланге большого пальца стопы. Отдельные пучки
сухожилия могут прикрепляться также к проксимальной фаланге.
Функция: разгибает большой палец стопы; участвует также в
разгибании стопы в голеностопном суставе. Иннервация: п. fibularis profundus
. Кровоснабжение: a. tibialis anterior.
Задняя группа мышц голени. Мышцы
задней группы формируют два слоя — поверхностный и глубокий.
Поверхностный слой составляют сильно развитая трехглавая мышца голени,
которая создает характерную для человека округлость голени, и подошвенная
мышца. Глубокий слой образован небольшой подколенной мышцей и тремя длинными
мышцами: длинным сгибателем пальцев (располагается наиболее медиально), длинным
сгибателем большого пальца стопы (располагается латерально) и задней
большеберцовой мышцей (занимает промежуточное положение).
Поверхностный слой задней группы мышц голени.
Трехглавая мышца голени, m. triceps surae, состоит
из двух мышц — икроножной мышцы, которая располагается
поверхностно, и камбаловидной мышцы, скрытой под икроножной. Икроножная
мышца относится к двусуставным мышцам, она переходит через два сустава —
коленный и голеностопный тогда как камбаловидная мышца является односуставной
— переходит только через голеностопный сустав.
Икроножная мышца, т. gastrocnemius, имеет две
головки — медиальную и латеральную, поверхностные слои которых представлены
прочными сухожильными пучками. Латеральная головка, cdput later ale, начинается
на наружной поверхности нижнего эпифиза бедра над латеральным мыщелком; медиальная
головка, cdput medldle, — на медиальном мыщелке бедра.
Под каждой из головок икроножной мышцы находится синовиальная сумка. Между
латеральной головкой и капсулой коленного сустава располагается латеральная
подсухожильная сумка икроножной мышцы, bursa subtendinea m. gastrocnemii lateralls. Между
медиальной головкой и капсулой сустава лежит медиальная подсухожильная сумка
икроножной мышцы, bursa subtendinea m. gastrocnemii medialis. Обе
сумки, как правило, сообщаются с полостью коленного сустава.
На середине голени обе головки икроножной мышцы переходят
в толстое сухожилие, которое книзу суживается и сливается с сухожилием
камбаловидной мышцы, формируя пяточное (ахиллово) сухожилие, tendo calcdneus, s. Achillis, которое
прикрепляется к пяточному бугру. Между сухожилием и костью имеется
синовиальная сумка — сумка пяточного сухожилия, bursa tendinis calcdnei.
Камбаловидная мышца, т. soleus, толстая,
плоская, залегает впереди икроножной мышцы. Спереди от нее находятся мышцы
глубокого слоя. Камбаловидная мышца имеет обширное начало на задней
поверхности большеберцовой кости (на linea m. solei) и от сухожильной дуги
(arcus tendineus m. solei), перекидывающейся между большеберцовой и
малоберцовой костями. Мышца перистого строения, переходит в плоское
сухожилие, участвующее в образовании пяточного сухожилия.
Функция: трехглавая мышца голени сгибает голень и стопу
(подошвенное сгибание); при фиксированной стопе удерживает голень на таранной
кости, не давая ей опрокинуться вперед.
Иннервация: п. tibialis. Кровоснабжение: a. tibialis
posterior. Подошвенная мышца, т. plantdris, непостоянная,
с небольшим брюшком и длинным тонким сухожилием. Начинается на латеральном
надмыщелке бедра и от косой подколенной связки. Сухожилие этой мышцы проходит
между икроножной и камбаловидной мышцами, прилежит к медиальному краю
пяточного сухожилия, вместе с которым прикрепляется к пяточному бугру.
Функция: натягивает капсулу коленного сустава, участвует в
сгибании голени и стопы.
Иннервация: п. tibialis. Кровоснабжение: a. poplitea.
Глубокий слой задней группы мышц голени
Подколенная мышца, т. popliteus, залегает
глубоко в подколенной ямке. Начинается толстым сухожилием от наружной
поверхности латерального мыщелка бедра (ниже прикрепления малоберцовой
коллатеральной связки). Мышца прилежит к задней поверхности коленного
сустава и проходит под дугообразной подколенной связкой, от которой
начинаются ее медиальные пучки. Прикрепляется к треугольной площадке на
задней поверхности большеберцовой кости, над линией камбаловидной мышцы.
Функция: сгибает голень, поворачивая ее кнутри; натягивает
капсулу коленного сустава, предохраняя синовиальную мембрану от ущемления.
Иннервация: п. tibialis . Кровоснабжение: a. poplitea.
Длинный сгибатель пальцев, т.
flexor digitorum longus, — двуперистая
мышца. Начинается мясистыми пучками на задней поверхности тела большеберцовой
кости ниже линии камбаловидной мышцы, от фасции голени и от задней
межмышечной перегородки голени. Располагается позади и медиальнее задней
большеберцовой мышцы.
Сухожилие длинного сгибателя пальцев направляется вниз,
пересекает сзади и с латеральной стороны сухожилие задней большеберцовой
мышцы. Далее сухожилие мышцы проходит к подошве стопы позади медиальной
лодыжки под удержива-телем (сухожилий) сгибателей в отдельном синовиальном
влагалище (между сухожилиями задней большеберцовой мышцы медиально и длинным
сгибателем большого пальца латерально). Затем сухожилие огибает сзади и снизу
опору таранной кости, располагаясь над коротким сгибателем пальцев,
разделяется на четыре отдельных сухожилия, которые прикрепляются к дистальным
фалангам II—V пальцев, предварительно прободая сухожилия короткого сгибателя
пальцев (подобно сухожилиям глубокого сгибателя пальцев на кисти).
Функция: сгибает дистальные фаланги II—V пальцев; сгибает
стопу, поворачивая ее кнаружи. Иннервация: п. tibialis . Кровоснабжение: a.
tibialis posterior.
Длинный сгибатель большого пальца стопы, т. flexor hdllucis longus, —
двуперистая мышца. Начинается от нижних двух третей тела малоберцовой кости,
межкостной перепонки, задней межмышечной перегородки голени. Располагается
латерально и сзади от задней большеберцовой мышцы. Сухожилие длинного
сгибателя большого пальца стопы проходит по удерживателем (сухожилий) сгибателей
позади медиальной лодыжки и латеральнее сухожилия длинного сгибателя пальцев
в отдельном синовиальном влагалище. Далее сухожилие длинного сгибателя
большого пальца стопы ложится в одноименную борозду на заднем отростке
таранной кости, проходя вперед под опорой таранной кости. Достигнув
подошвенной поверхности большого пальца стопы, сухожилие прикрепляется к
дистальной фаланге большого пальца стопы. На своем пути на стопе это
сухожилие перекрещивается с сухожилием длинного сгибателя пальцев (лежит под ним).
На всем протяжении подошвенной поверхности I плюсневой кости сухожилие длинного
сгибателя большого пальца стопы залегает между медиальным и латеральным
брюшками короткого сгибателя большого пальца стопы.
Функция: сгибает большой палец стопы, участвует в сгибании,
супинации и приведении стопы; укрепляет продольный свод стопы.
Иннервация: п. tibialis.
Кровоснабжение: a. tibialis posterior, a.
fibularis.
Задняя большеберцовая мышца, т. tibialis posterior, располагается
глубоко на задней поверхности голени, между длинным сгибателем пальцев
(медиально) и длинным сгибателем большого пальца стопы (латерально).
Начинается на задней поверхности тела малоберцовой кости (между медиальным
гребнем и межкостным краем), от нижней поверхности латерального мыщелка и
верхних двух третей тела большеберцовой кости (ниже линии камбаловидной
мышцы) и межкостной перепонки голени.
Мышца продолжается в сильное сухожилие, которое залегает в
бороздке на задней поверхности медиальной лодыжки впереди сухожилия длинного
сгибателя пальцев [под удержи-вателем (сухожилий) сгибателей. Перейдя на
подошвенную поверхность, сухожилие прикрепляется к бугристости ладьевидной
кости, ко всем трем клиновидным костям, а также к основанию IV (иногда и V)
плюсневой кости.
Функция: сгибает стопу (подошвенное сгибание), приводит ее
и супинирует.
Иннервация: п. tibialis .
Кровоснабжение: a. tibialis posterior.
Латеральная группа мышц голени
Латеральная группа представлена длинной и короткой
малоберцовыми мышцами, которые располагаются на латеральной поверхности
голени под пластинкой фасции, между передней и задней межмышечными
перегородками.
Длинная малоберцовая мышца, т. peroneus longus (m. fibularis longus), двуперистая,
лежит поверхностно. Начинается от головки и верхних двух третей латеральной
поверхности малоберцовой кости, от латерального мыщелка большеберцовой кости,
фасции голени и от межмышечных перегородок голени. На уровне голеностопного
сустава сухожилие мышцы, огибая латеральную лодыжку сзади, проходит вначале
под верхним удерживателем (сухожилий) малоберцовых мышц [retinaculum
musculorum peroneorum (fibularium) в общем синовиальном влагалище с
сухожилием короткой малоберцовой мышцы, а затем в борозде на пяточной кости
[под нижним удерживателем (сухожилий) малоберцовых мышц. На подошве сухожилие
длинной малоберцовой мышцы проходит косо вперед и медиально, ложится в
одноименную бороздку кубовидной кости в отдельном (собственном) синовиальном
влагалище; прикрепляется к основанию I и II плюсневых костей и к медиальной
клиновидной кости.
В тех пунктах, где сухожилие меняет свое направление
(позади латеральной лодыжки и на кубовидной кости), оно обычно утолщается за
счет образующегося в его толще волокнистого хряща или сесамовидной косточки.
Функция: сгибает стопу, приподнимает ее латеральный край
(пронация), укрепляет поперечный и продольный своды стопы.
Иннервация: п. fibularis
superficialis
Кровоснабжение: a. interior lateralis genus, a.
fibularis.
Короткая малоберцовая мышца, т. peroneus brevis (m. fibularis brevis), двуперистая,
начинается от нижних двух третей латеральной поверхности малоберцовой кости и
от межмышечных перегородок голени. Сухожилие мышцы проходит на стопу позади
латеральной лодыжки, залегая в общем синовиальном влагалище вместе с
сухожилием длинной малоберцовой мышцы под удерживателем (сухожилий)
малоберцовых мышц. У нижнего края этого удерживателя сухожилие короткой малоберцовой
мышцы поворачивает вперед и проходит по наружной стороне пяточной кости под
малоберцовым блоком к месту прикрепления на основании V плюсневой кости.
Функция: поднимает латеральный край стопы; препятствует
повороту стопы подошвой кнутри; сгибает стопу (подошвенное сгибание).
Иннервация: п. peroneus superficialis .
Топография голени и
стопы
Подколенная
ямка (fossa poplitea) расположена в задней области колена (regio genus
posterior), имеет форму ромба. Сверху эта ямка ограничена полуперепончатой
мышцей (m. semimembranosus) (медиально) и двуглавой мышцей бедра (m. biceps
femoris) (латерально). Снизу границы подколенной ямки представлены медиальной
и латеральной головками икроножной мышцы (m. gastrocnemius). Дно подколенной
ямки образовано подколенной поверхностью (facies poplitea) бедренной кости и
капсулой коленного сустава. В подколенной ямке располагаются подколенные
сосуды и большеберцовый нерв в следующем порядке: нерв, вена, артерия (НЕВА).
Рис. Топография подколенной ямки
В
области голени различают 3 канала: 1 — голеноподколенный канал
(canalis cruro-popliteus); 2 — верхний мышечно-малоберцовый канал (canalis
musculoperoneus superior); 3 -нижний мышечно-малоберцовый канал (canalis
musculoperoneus inferior).
Голеноподколенный
канал (canalis cruropopliteus, Груберов) начинается из нижнего угла
подколенной ямки. Канал имеет переднюю и заднюю стенки. Передняя стенка
образована задней большеберцовой мышцей (m. tibialis posterior), задняя
стенка голеноподколенного канала представлена камбаловидной мышцей (m.
soleus). В голеноподколенном канале располагаются задние большеберцовые
артерия, вены и большеберцовый нерв.
Верхний
мышечно-малоберцовый канал (canalis musculoperoneus superior) начинается позади головки
малоберцовой кости. Канал располагается между латеральной поверхностью
малоберцовой кости и длинной малоберцовой мышцей (m. peroneus longus). В
верхнем мышечно-малоберцовом канале проходит общий малоберцовый нерв.
Нижний
мышечно-малоберцовый канал (canalis musculoperoneus inferior) начинается в средней трети
голени и является как бы ответвлением голеноподколенного канала. Канал
имеет 2 стенки: 1 — переднюю, образованную
малоберцовой костью (fibula seu perone), и 2 — заднюю, представленную длинным
сгибателем большого пальца стопы (m. flexor hallucis longus) и задней
большеберцовой мышцей (m. tibialis posterior). В нижнем мышечно-малоберцовом
канале проходят малоберцовые артерия и вены.
30.
Основные этапы развития челюстно-лицевой области и пищеварительной
системы. Аномалии развития.
В
первичной кишке выделяют головную и туловищную кишку. Головная кишка в
свою очередь делится на ротовую и глоточную. В туловищной кишке выделяют 3
отдела: переднюю, среднюю и заднюю кишку.
Ротовая
бухта выстлана эпителием эктодермального происхождения, из нее образуется
часть полости рта. Из глоточной кишки, выстланной эпителием энтодермального
происхождения, образуются глубокие отделы полости рта и глотка.
Первичный
рот, stomatodeum, является зоной сложных формообразовательных процессов, в
ходе которых образуются губы, щеки, язык, десны, зубы, слюнные железы.
Первичная ротовая полость, имеющая вид узкой щели, ограниченной 5 отростками:
сверху — непарным лобным отростком, по бокам — парными верхнечелюстными
отростками, снизу — парными нижнечелюстными отростками. Эти отростки не
только ограничивают ротовую щель, но и образуют стенки ротовой полости.
Лобный отросток разделяется на три части: непарную — среднюю и парные —
боковые (носовые). Средняя часть лобного отростка дает начало среднему отделу
верхней губы и первичному небу. Боковые (носовые) части дают начало
обонятельным ямкам и, соединяясь с верхнечелюстными отростками, замыкают
носослезный канал. Верхнечелюстные отростки создают верхнюю челюсть, небо,
щеки и латеральные отделы верхней губы. Нижнечелюстные отростки, срастаясь,
формируют нижнюю челюсть, подбородок и нижнюю губу. На 7-й неделе развития за
счет щечно-губных пластинок формируется преддверие рта. Первоначальная
ротовая щель очень широкая и латерально достигает наружных слуховых проходов.
По мере развития зародыша, наружные края ротовой щели срастаются, образуя
щеки и суживая ротовое отверстие.
Формирование неба приводит к обособлению полости носа. В
результате этого разделяются начальные отрезки пищевого и дыхательного путей.
В стенках первичной глотки закладываются жаберные дуги и
образуются глоточные (жаберные) карманы. Из тех и других формируются многие
кости черепа, бранхиогенные мышцы, большая часть языка, мышцы глотки, хрящи и
мышцы гортани. Из глоточных карманов образуются также зачатки щитовидной,
паращитовидных и вилочковой желез. От первичной глотки отпочковывается
зачаток дыхательных органов, из которого образуются трахея, бронхи и легкие.
Слюнные железы развиваются из выростов эпителия эктодермы
первичной ротовой полости. На 6-й неделе формируются малые слюнные железы, а
на 7-8 неделях эпителий, разрастаясь в сторону уха, дает начало железистой
ткани околоушной слюнной железы, затем эпителиальные тяжи направляются ко дну
ротовой полости и, в результате слияния мелких желез, образуются
поднижнечелюстная и подъязычная слюнные железы.
Аномали развития:
«Волчья пасть»
Встречается такое заболевания достаточно редко. Причиной
такой аномалии является задержка срастания верхнечелюстных отростков с
сошником (особой костью в черепе, в районе носа). Выделяют 4 формы:
незаращение мягкого неба, незаращение мягкого и части твердого неба, полное
одностороннее незаращение мягкого и твердого неба и полное двухстороннее
незаращение. На основании исследований, которые проводились долгое время,
ученые пришли к выводу что эта аномалия носит наследственный характер, и
обусловлена нарушением в определенном гене.
В процессе родов у ребенка могут возникнуть проблемы,
связанные с попаданием околоплодной жидкости в дыхательные пути. Кормление
малыша не может осуществляться до того момента, пока полость рта, не будет
отграничена от полости носа. У таких детей затруднено дыхание, они не могут
полноценно питаться и часто отстают в весе. Такие малыши требуют особой
методики питания, которой обучают мамочку врачи. На умственное развитие эта
патология не влияет, однако она влияет на психо-эмоциональное развитие
малыша, особенно в раннем возрасте. И особо актуально у девочек.
Из-за патологии ребенок чаще других подвержен риску
заболевания различными простудными и инфекционными заболеваниями. Это
связанно с тем, что воздух, вдыхаемый малышом, не проходит должной обработки
в полости носа, и попадает в полость рта! Так же воздух не увлажняется и не
согревается, что в свою очередь ведет к воспалительным процессам в
дыхательных путях, и это чревато заболеваниями среднего уха. На зубах это так
же отражается, а точнее на положении зубов. В полости рта отмечается снижение
слюноотделения, что способствует быстрой прогрессии кариеса. Речь у таких
малышей особенная, могут отмечаться варианты от характерного гнусавого
оттенка, до неспособности произношения определенных звуков.
«Заячья губа»
Заячья губа (хейлосхизис)
– врожденный дефект, образованный несросшимися во внутриутробном периоде
тканями носовой полости и верхней челюсти и проявляющийся расщелиной губы.
Заячья губа проявляется внешним уродством, проблемами в питании и становлении
речи, однако общее психосоматическое развитие ребенка от этого обычно не
страдает. Наряду с заячьей губой у новорожденных с челюстно-лицевыми пороками
часто встречается расщепление нёба – волчья пасть.
С заячьей губой рождается 0,04% младенцев. Формирование
заячьей губы происходит до 8-ой недели беременности, когда закладываются
челюстно-лицевые органы.
Причины развития заячьей губы
Формирование заячьей губы, также как и волчьей пасти,
обусловлено на генном уровне. Мутации TBX22-гена, вызывающие появление
расщепления губы, могут провоцироваться токсикозом, стрессами,
злоупотреблением антибиотиками, радиационным или инфекционным воздействием,
употреблением наркотиков, алкоголя или курением будущей матери. Особенно
опасно действие этих факторов в первые 2 месяца беременности. Еще один
фактор риска развития заячьей губы – поздние (после 35-40 лет) роды.
Определенную роль в формировании дефекта отводится гинекологической и
общесоматической патологии беременной.
По шкале влияния на формирование заячьей губы
неблагоприятные факторы располагаются в следующей последовательности:
химические (22,8%), психические (9%) механические травмы (6%), биологические
(5%), физические (2%) и т. д.
Классификация хейлосхизиса (заячьей губы)
Как правило, расщелина формируется на верхней губе, с одной
стороны от ее средней линии. Реже дефект проявляется с обеих сторон или на
нижней губе.
Одностороннее незаращение губы чаще формируется слева. При
двустороннем дефекте часто отмечается наличие выступающего вперед
межчелюстного отростка верхней челюсти.
Выделяют неполную и полную форму заячьей губы.
Частичное расщепление обычно одностороннее в виде
углубления на губе. Оно формируется в результате несращения между собой
среднего носового и одного из верхнечелюстных отростков.
Полное расщепление губы характеризуется глубокой трещиной
(сколом), восходящей от губы к носу с одной или двух сторон. Это вызвано
несращением носового отростка с левым и правым верхнечелюстным.
Глубина и протяженность дефекта может быть различной. В
легких случаях расщепление затрагивает только мягкие ткани губы; в тяжелых —
дефект связан с небной костью и костью верхней челюсти.
Заячья губа может встречаться изолированно, но чаще
сопровождается другими анатомическими дефектами развития верхней челюсти:
расщелинами твердого или мягкого нёба, деформациями носа и т.д.
Установление формы дефекта, степени выраженности, сочетания
с другой челюстно-лицевой патологией позволяет определиться с тактикой
ведения пациентов с заячьей губой и выбором методов коррекции врожденных
пороков.
31. Ротовая
полость: отделы, стенки, строение, функции, кровоснабжение, иннервация,
лимфоотток. Слюнные
железы, классификация, топография, кровоснабжение, иннервация.
Ротова́я по́лость (лат. cavum oris) — начальный участок
переднего отдела пищеварительной
системы человека (о ротовой системе животных см. статью Рот). Служит для приёма пищи и её первичной обработки
(включающей механическое измельчение при пережёвывании и начальный этап
переваривания, в ходе которого содержащиеся в пище полисахариды расщепляются
под действием амилазы и мальтазы, присутствующих
в слюне). В результате
образуется пищевой комок,
поступающий через глотку в пищевод.
Ротовая полость принимает также участие в процессах дыхания и речевой коммуникации.
Ротовую полость разделяют на два отдела: преддверие
рта (лат. vestibulum oris) и собственно полость
рта (лат. cavum oris proprium)
Преддверие
рта снаружи
ограничено губами и щеками, а изнутри — зубами и дёснами. Наружу оно
открывается посредством ротовой щели (лат. rima oris).
Щеки (buccae) — это участки
лица, ограниченные спереди носогубными складками, сзади — передними
краями жевательных мышц, сверху — нижними краями скуловых костей,
снизу — основанием тела нижней челюсти. Щека состоит из кожи, мышц и слизистой
оболочки. Со стороны полости рта сверху и снизу щека ограниченасводами
преддверия, сзади — крыловидно-нижнечелюстной складкой,
соответствующей задним концам альвеолярных дуг челюстей. Спереди четкой
границы щеки нет. Кожа щек толще, чем кожа губ; хорошо выражена подкожная
жировая ткань. Мышечный слой щек представлен в основном
парной щечной мышцей (т. buccinator). Кроме того, в щеках
залегают мимические мышцы, идущие к губам. В задней части щек, на щечной
мышце, находится жировое тело щеки (corpus adiposum buccae),
хорошо выраженное у детей (особенно грудного возраста). Отросток жирового
тела щеки распространяется между щечной и жевательными мышцами на внутреннюю
поверхность височной мышцы, в связи с чем возможно распространение гнойников
из подкожной клетчатки щеки в глубокое пространство лица.
Слизистая
оболочка щек при открытом рте гладкая, а при закрытом образует ряд складок.
На уровне верхнего 2-го большого коренного зуба на ней имеется возвышение
— сосочек протока околоушной железы (papilla ductus parotidei). В
различных слоях щеки расположены также щечные слюнные железы, сосуды и нервы.
Кровоснабжение:
а. buccalis из а.maxillaris
a. transversa faciei из а.temporalis
superfacialis
aa. labials superior et inferior из а. facialis из а.carotis
externa.
Отток крови происходит по vv. facialis,
temporalis superfacialis et plexus venosus pterygoideus в v.jugularis
interna.
Афферентная иннервация осуществляется n.buccalis из n.mandibularis
(ветвь n.trigeminus).
Эфферентная иннервация мимических
мышц, расположенных в толще щеки, обеспечивается rr. buccales из n.facialis
Симпатическая иннервация обеспечивается
волокнами g.cervicale superius truncus sympathicus по ходу артерий,
снабжающих кровью щеку.
Парасимпатическая иннервация (щечных
слюнных желез): постганглионарные волокна от g.oticum (транзитом по
n.buccalis из n.mandibularis) из n.petrosus minor из n.tympanicus (ветвь
n.glossopharyngeus)
ГУБЫ
Верхняя и нижняя губа, labium superius et labium inferius, представляют
собой кожно-мышечные складки, основу которых составляют поперечно-полосатые
мышцы окружности рта. Различают три части губ: кожную, переходную и
слизистую.
Кровоснабжение губ
осуществляется за счет аа.labiales superior et inferior из а.facialis из
а.carotis externa. Отток крови происходит по соименным венам в v.jugularis
interna.
Афферентная иннервация верхней
губы осуществляется волокнами n.infraorbitalis et zygomaticus из
n.maxillaris; нижней губы — n.buccalis из n.petrosus et n.mentalis из
n.alveolaris inferior из n.mandibularis (ветви n.trigeminus).
Эфферентная иннервация мимических
мышц, расположенных в толще губ, обеспечивается rr.zugomatici, buccales et
marginalis mandibulae из n.facialis.
Симпатическая иннервация обеспечивается
волокнами g.cervicale superius truncus sympathicus по ходу артерий,
кровоснабжающих верхнюю и нижнюю губы.
Парасимпатическая иннервация (губных
слюнных желез): верхней губы — постганглионарные волокна от g.pterypalatinum
(транзитом по n. zygomaticus) из n.petrosus major (n.facialis); нижней губы —
постганглионарные волокна от g.oticum (транзитом по n.buccalis из
n.mandibularis) из n.petrosus minor из n.tympanicus (ветвь
n.glossopharyngeus).
Отток лимфы от губ
осуществляется в nodi lymphatici submandibulares.
Собственно полость
рта при закрытом рте
представляется в виде узкой горизонтальной щели, образуемой сводом твердого
неба и языком; боковые края языка при этом плотно прикасаются к челюстям и
язычной поверхности зубов. Переднебоковая стенка полости рта представлена
альвеолярными отростками с зубами и частично телом и внутренней поверхностью
ветвей нижней челюсти и медиальных крыловидных мышц. Сзади полость рта
открывается перешейком зева, isthmus faucium, в средний отдел глотки, pars
oralis pharyngis. Вверху этот отдел связан через носовую часть глотки и
отверстие хоан, choanae, с носовой полостью, внизу — через гортанную часть
глотки, pars laryngea pharyngis, с полостью гортани и пищевода .
Верхняя стенка ротовой полости образована твердым
небом. У переднего конца продольного небного шва, почти непосредственно у
шеек центральных резцов, расположено резцовое отверстие, foramen incisivum,
ведущее в одноименный канал. Через него проходит п. nasopalatine из II ветви
тройничного нерва.В заднебоковых углах неба симметрично расположены
большое и малые небные отверстия, foramina palatina majores et minores,
крыловидно-небного канала, canalis palatinus major. Соединяя
крыловидно-небную ямку с полостью рта, крыловидно-небный канал служит для
прохождения небных нервов, nn. palatini anterior, medialis и posterior, и
нисходящей небной артерии, a. palatina descendens.Задняя стенка полости
рта представлена мягким небом, palatum molle. Оно состоит из
симметрично расположенных мышц мягкого неба и мышцы язычка. При сокращении
мышц мягкого неба между его краем, передними дужками и спинкой языка
образуется отверстие зева.Задний край мягкого неба переходит в
боковую стенку зева в виде двух складок, передней и задней небных дужек. В
передней располагается небно-язычная мышца, m. palatoglossus, в задней —
небно-глоточная, m. palatopharyngeus.Между дужками образуется миндаликовая
ямка, fossa tonsillaris, где помещается небная миндалина,
tonsilla palatinae. Она отделена от стенки глотки рыхлой клетчаткой.Небная
миндалина имеет собственную капсулу, capsula tonsillae, и покрыта
слизистой оболочкой. Кровоснабжение небной миндалины обеспечивается
восходящей глоточной и лицевой артериями (ветви наружной сонной артерии), а
таьске нисходящей небной артерией (из a. maxillaris). Нервы небной миндалины
являются ветвями языкоглоточного (IX пара), блуждающего (X пара), язычного
нерва (из Ш ветви тройничного нерва), а таьске крыловидно-небного узла. Они
подходят к миндалине с наружной стороны.Небные миндалины вместе с
глоточной (задняя стенка носоглотки), язычной (позади корня языка) и двумя
трубными миндалинами (глоточные отверстия слуховой (евстахиевой) трубы)
образуют глоточное лимфоидное кольцо, anulus lymphoideus phar-yngis, впервые
описанное Н.И. Пироговым, а затем Вальдейером. Патологически увеличенная
глоточная миндалина называется аденоидами. Аденоиды затрудняют носовое
дыхание, поэтому довольно часто их удаляют хирургическим путем.
НЁБО
Нёбо, palatinum, образует крышу полости
рта, в составе которой выделяют твердое небо (передние две трети) и мягкое
небо (задняя треть).Основу твердого неба составляет
костное небо, покрытое слизистой оболочкой. Костное небо с каждой стороны
образовано: спереди — небными отростками верхних челюстей, сзади —
горизонтальными пластинками небных костей.Кровоснабжение: твердое
небо получает артериальную кровь за счет аа. palatinae major et minores из
a.palatina descendens из a.maxillaris (ветвь a.carotis externa); а также по
а. incisive из a.sphenopalatina из a.maxillaris (ветвь a.carotis externa).
Отток крови осуществляется по одноименным венам в plexus venosus pterygoideus
и далее — в v.retromandibularis (приток v.jugularis interna).Иннервация твердого
неба осуществляется ветвями n.palatinus major et n. nasopalatinus из
n.maxillaris (ветвь n.trigeminus).
Отток лимфы осуществляется в nodi
lymphatici retropharyngei et cervicales profundi.
Мягкое нёбо, palatinum molle, является продолжением
твердого неба. Передний конец его располагается почти в горизонтальной
плоскости, задний отдел — небная занавеска опускается вниз и заканчивается
небным язычком. В стороны (латерально) небная занавеска переходит в две
складки (дужки). Задняя — небно-глоточная дужка опускается к задней стенке
глотки; передняя — небно-язычная дужка идет к боковому краю корня языка.
С
обеих сторон зева между передней и задней дужками находится углубление —
миндаликовая ямка, в которой находится небная миндалина.
Мягкое
небо представляет собой дупликатуру слизистой оболочки, в которой
располагаются мышцы. Его верхняя поверхность обращена в полость носа и покрыта
однослойным реснитчатым (мерцательным) эпителием. Нижняя поверхность мягкого
неба является продолжением слизистой оболочки твердого неба и выстлана
многослойным плоским неороговевающим эпителием.
Мышцы мягкого неба1. Мышца, напрягающая
небную занавеску, m.tensor veli palatini, начинается от медиальной пластинки
крыловидного отростка клиновидной кости, идет вертикально вниз, огибает своим
сухожилием крыловидный крючок и переходит в небный апоневроз.
2.
Мышца, поднимающая небную занавеску, m.levator veli palatini, начинается от
нижней поверхности пирамиды височной кости, частично от хряща и перепончатой
части слуховой трубы, идет вниз, вперед и медиально, заканчивается в небном
апоневрозе.
3.
Мышца язычка, m.uvulae, составляет основу язычка.
4.
Небно-язычная мышца, m.palatoglossus, залегает в одноименной дужке.
5.
Небно-глоточная мышца, m.palatopharyngeus, сильнее предыдущей, расположена в
одноименной дужке.
При
глотании мягкое небо поднимается вверх и отделяет носоглотку от ротоглотки,
препятствуя попаданию пищи в дыхательные пути.
Кровоснабжение: мягкое небо получает
артериальную кровь за счет аа. palatinae major et minores из a.palatina
descendens из a.maxillaris (ветвь a.carotis externa); по ветвям aa.nasales
posteriors laterals из a.sphenopalatina из a.maxillaris (ветвь a.carotis
externa); по a.palatina ascendens из a.facialis (ветвь a.carotis externa); а
также по rr.pharyngei из a.pharyngea ascendens (ветвь a.carotis externa).
Отток крови осуществляется по одноименным венам соответственно в plexus venosus
pterygoideus и далее — в v.retromandibularis (приток v.jugularis interna), а
также в vv.pheryngeae (приток v.jugularis interna).
Иннервация мягкого неба:
А)
афферентная иннервация: n.palatinus major et minores, nn. nasopalatini из
n.maxillaris (ветвь n.trigeminus).
Б)
эфферентная иннервация: m.tensor veli palatine — n.mandibularis (из
n.trigeminus); остальные мышцы — n.vagus.
В)
симпатическая иннервация обеспечивается волокнами g.cervicale superius
truncus sympathicus по ходу артерий, снабжающих кровью небо.
Г)
парасимпатическая иннервация: постганглионарные волокна от g.pterygopalatinum
(транзитом по нервам, обеспечивающим общую чувствительность).
Отток лимфы осуществляется в nodi
lymphatici retropharyngei et cervicales profundi.
Нижняя стенка, или дно, полости рта образуется
совокупностью мягких тканей, расположенных между языком и кожей
надподъ-язычной части передней области шеи. Основой дна полости рта является
челюстно-подъязычная мышца, m. mylohyoideus, с расположенными над ней мышцами
(тт. genioglossus, geniohyoideus, hyoglossus, styloglossus).
Собственную ротовую
полость ограничивают её стенки, в роли которых выступают:
сверху — твёрдое и мягкое нёбо,
спереди и с боков — зубы и дёсны, снизу — дно ротовой полости, на
котором располагается язык
На границе ротовой полости расположены миндалины —
скопления лимфоидной ткани, которые играют важную роль в
функционировании иммунитета,
входя в первую линию защиты организма против различных патогенов
Полость рта (cavum
oris) является началом пищеварительного аппарата. Спереди она ограничена
губами, сверху — твердым и мягким нёбом, снизу — мышцами, образующими дно
полости рта, и языком, а по бокам — щеками.
Открывается
полость рта поперечной ротовой щелью (rima oris), ограниченной губами
(labia). Последние представляют собой мышечные складки, наружная поверхность
которых покрыта кожей, а внутренняя выстлана слизистой оболочкой. Посредством
зева (fauces), точнее, перешейка зева (isthmus faucium) ротовая полость
сообщается с глоткой. Полость рта делится на две части альвеолярными
отростками челюстей и зубами. Передненаружная часть называется преддверием
рта (vestibulum oris) и представляет собой дугообразную щель между щеками и
деснами с зубами. Задневнутренняя, располагающаяся кнутри от альвеолярных отростков,
называется собственно полостью рта (cavum oris proprium). Спереди и с боков
она ограничена зубами, снизу — языком и дном ротовой полости, а сверху —
нёбом. Полость рта выстилает слизистая оболочка рта (tunica mucosa oris),
покрытая многослойным плоским неороговевающим эпителием. В ней содержится
большое количество желез. Область слизистой оболочки, крепящаяся вокруг шейки
зубов на надкостнице альвеолярных отростков челюстей, называется десной
(gingiva). Щеки (buccae) снаружи покрыты кожей, а изнутри — слизистой
оболочкой рта, в которой содержатся протоки щечных желез, и образуются щечной
мышцей (m. buccinator). Подкожная клетчатка особенно развита в центральной
части щеки. Между жевательной и щечной мышцами располагается жировое тело
щеки (corpus adiposum buccae). Верхняя стенка полости рта (нёбо) делится на
две части. Передняя часть — твердое нёбо (palatium durum) — образуется
небными отростками верхнечелюстных костей и горизонтальными пластинками
небных костей, покрытых слизистой оболочкой, по срединной линии которой
проходит узкая белая полоса, получившая название «шов нёба» (raphe palati).
От шва отходит несколько поперечных небных складок (plicae palatinae
transversae). Кзади твердое нёбо переходит в мягкое нёбо (palatium molle),
образованное преимущественно мышцами и апоневрозом сухожильных пучков. В
заднем отделе мягкого нёба располагается небольшой выступ конической формы,
получивший название язычка (uvula), который является частью так называемой
небной занавески (velum palatinum). По краям мягкое нёбо переходит в переднюю
дужку, называемую небно-язычной дужкой (arcus palatoglossus) и направляющуюся
к корню языка, и заднюю — небно-глоточную (arcus palatopharyngeus), идущую к
слизистой оболочке боковой стенки глотки. В углублениях, образующихся между
дужками с каждой стороны, залегают небные миндалины (tonsillae palatinae).
Нижнее нёбо и дужки образованы преимущественно мышцами, принимающими участие
в акте глотания. Мышца, напрягающая небную занавеску (m. tensor veli
palatini), представляет собой плоский треугольник и растягивает передний
отдел мягкого нёба и глоточный отдел слуховой трубы. Точка ее начала
находится на ладьевидной ямке, а место крепления — на апоневрозе мягкого
нёба. Мышца, поднимающая небную занавеску (m. levator veli palatini), поднимает
мягкое нёбо и сужает глоточное отверстие слуховой трубки. Она начинается на
нижней поверхности каменистой части височной кости и, переплетаясь с пучками
одноименной мышцы другой стороны, прикрепляется к среднему отделу апоневроза
нёба. Небно-язычная мышца (m. palatoglossus) суживает зев, сближая передние
дужки с корнем языка. Точка начала располагается на боковом крае корня языка,
а место крепления — на апоневрозе мягкого нёба. Небно-глоточная мышца (m.
palatopharyngeus) имеет треугольную форму, сближает небно-глоточные дужки,
подтягивая вверх нижнюю часть глотки и гортань. Начинается на задней стенке
нижнего отдела глотки и от пластинки щитовидного хряща, прикрепляется к
апоневрозу мягкого нёба.
Слюнные железы.
В слизистой
оболочке рта имеются многочисленные мелкие железы, которые в соответствии с
их расположением называются: glandulae labiales, buccales, palatinae,
linguales.
По характеру
секрета железы могут быть:
1. серозные,
2. слизистые
3. смешанные.
Три пары больших слюнных желез, glandulae salivariae
majoris, достигая значительных размеров, выходят уже за пределы слизистой
оболочки и сохраняют связь с полостью рта через свои выводные протоки.
Околоушная
железа, glandula parotidea,
является железой серозного типа. Это самая большая из слюнных желез, имеет
неправильную форму. Она pac-положена под кожей кпереди и книзу от ушной
раковины, на латеральной поверхности ветви нижней челюсти и заднего края
жевательной мышцы. Фасция этой мышцы сращена с капсулой околоушной слюнной
железы. Вверху железа почти доходит до скуловой дуги, внизу — до угла
нижней челюсти, а сзади — до сосцевидного отростка височной кости и переднего
края грудино-ключично-сосцевидной мышцы. В глубине, позади нижней челюсти
(в зачелюстной ямке), околоушная железа своей глу¬бокой частью, pars
profunda, прилежит к шиловидному отростку и начинающимся от него мышцам:
шилоподъязычной, шилоязычной, шилоглоточной. Сквозь железу проходят
наруж¬ная сонная артерия, занижнечелюстная вена, лицевой и ушно-височный
нервы, а в толще ее располагаются глубокие около¬ушные лимфатические узлы.
Околоушная железа
имеет мягкую консистенцию, хорошо выраженную дольчатость. Снаружи железа
покрыта соедини¬тельной капсулой, пучки волокон которой отходят внутрь органа
и отделяют дольки друг от друга. Выводной околоушный проток, ductus
parotideus (стенонов проток), выходит из же¬лезы у ее переднего края, идет
вперед на 1—2 см ниже скуловой дуги по наружной поверхности жевательной
мышцы, затем, обогнув передний край этой мышцы, прободает щечную мышцу и
открывается в преддверии рта на уровне второго верхнего большого коренного
зуба.
По своему строению
околоушная железа является сложной альвеолярной железой. На поверхности
жевательной мышцы рядом с околоушным протоком часто располагается добавоч¬ная
околоушная железа, glandula parotis accessoria.
Сосуды и нервы
околоушной железы. Артериальная кровь поступает по ветвям околоушной железы
из поверхностной ви¬сочной артерии. Венозная кровь оттекает в
занижнечелюстную вену. Лимфатические сосуды железы впадают в поверхностные и
глубокие околоушные лимфатические узлы. Иннервация: чувствительная — из
ушно-височного нерва, парасимпатиче ская — постганглионарные волокна в
составе ушно-височного нерва от ушного узла, симпатическая — из сплетения вокруг
наружной сонной артерии и ее ветвей.Подъязычная и поднижнечелюстная слюнные
железы: топография, строение, выводные протоки, кровоснабжение и иннервация.
Поднижнечелюстная
железа, glandula
submandibularis, яв¬ляется сложной альвеолярно-трубчатой железой, выделяет
секрет смешанного характера. Располагается в поднижнечелюстном треугольнике,
покрыта тонкой капсулой. Снаружи к железе прилежат поверхностная пластинка
шейной фасции и кожа. Медиальная поверхность железы прилежит к
подъязычно-языч¬ной и шилоязычной мышцам, вверху железа соприкасается с
внутренней поверхностью тела нижней челюсти, нижняя ее часть выходит из-под
нижнего края последней. Передняя часть же¬лезы в виде небольшого отростка
ложится на задний край че-люстно-подъязычной мышцы. Здесь из железы выходит
ее под-нижнечелюстной проток, ductus submandibularis (вартонов проток),
который направляется вперед, прилежит с медиальной стороны к подъязычной
слюнной железе и открывается небольшим отверстием на подъязычном сосочке,
рядом с уздечкой языка. С латеральной стороны к железе прилежат лицевые
артерия и вена до их перегиба через нижний край ниж¬ней челюсти, а также
поднижнечелюстные лимфатические узлы.
Сосуды и нервы
поднижнечелюстной железы. Железа полу¬чает артериальные ветви от лицевой
артерии. Венозная кровь оттекает в одноименную вену. Лимфатические сосуды
впадают в прилежащие поднижнечелюстные узлы. Иннервация: чувствительная — из
язычного нерва, парасимпатическая — из лицевого нерва (VII пара) через
барабанную струну и под¬нижнечелюстной узел, симпатическая — из сплетения
вокруг наружной сонной артерии.
Подъязычная
железа, glandula
sublingualis, небольших размеров, выделяет секрет слизистого типа.
Располагается на верхней поверхности челюстно-подъязычной мышцы,
непосред¬ственно под слизистой оболочкой дна полости рта, которая образует
здесь подъязычную складку. Латеральной стороной железа соприкасается с
внутренней поверхностью нижней че¬люсти в области подъязычной ямки, а
медиальной стороной прилежит к подбородочно-подъязычной, подъязычно-язычной и
подбородочно-язычной мышцам. Большой подъязыч¬ный проток, ductus sublingualis
major, открывается вмес¬те с выводным протоком поднижнечелюстной железы (или
само¬стоятельно) на подъязычном сосочке.
Несколько малых
подъязычных протоков, duc¬tus sublinguales minores, впадают в полость рта
самостоятель¬но на поверхности слизистой оболочки вдоль подъязычной складки.
Сосуды и нервы
подъязычной железы. К железе подходят ветви подъязычной артерии (из язычной
артерии) и подборо¬дочной артерии (из лицевой артерии). Венозная кровь
оттекает через одноименные вены. Лимфатические сосуды железы впа¬дают в
поднижнечелюстные и подбородочные лимфатические узлы. Иннервация:
чувствительная — из язычного нерва, парасимпатическая — из лицевого нерва
(VII пара) через ба¬рабанную струну и поднижнечелюстной узел, симпатическая —
из сплетения вокруг наружной сонной артерии.
32.
Язык,
строение, функции, кровоснабжение, иннервация, лимфатический отток.
Язык человека
образован поперечно-полосатой мышечной тканью и покрыт слизистой оболочкой.
… Под языком находится уздечка языка (лат.
frenulum linguae) — складка слизистой оболочки полости рта, идущая по средней
линии и соединяющая дно полости рта с нижней поверхностью языка.
В языке выделяют корень языка (задняя треть, обращён к глотке) и тело языка (передние две трети). Верхнюю
поверхность языка называют спинкой. На границе корня и тела языка находится
терминальная борозда. Сагиттально язык разделяет продольная борозда (внешний
след находящейся внутри перегородки языка). В месте соединения этих борозд
находится слепое отверстие языка (у некоторых людей отсутствует) — foramen
caecum, — остаток редуцированного щито-язычного протока
зачатка щитовидной
железы, ductus
thyreoglossus. Под языком находится уздечка языка (лат. frenulum linguae) —
складка слизистой
оболочки полости рта, идущая по средней линии и соединяющая дно
полости рта с нижней поверхностью языка.
Нитевидные и конусовидные
сосочки, papillae filiformes et
papillae conicae, самые
многочисленные, расположены по всей поверхности спинки языка кпереди от
пограничной борозды.
Грибовидные сосочки, papillae fungiformes, локализуются в основном на верхушке и по краям языка. В сосочках
расположены вкусовые почки (луковицы), к которым подходят нервы, проводящие
вкусовую чувствительность.
Желобоватые сосочки (окруженные валом), papillae vallatae. В центре сосочка находится возвышение,
несущее вкусовые почки (луковицы), а вокруг него располагается валик,
отделенный от центральной части узкой бороздкой.
Листовидные сосочки, papillae foliatae, в виде плоских удлиненных пластинок располагаются на краях
языка.
Верхняя продольная мышца, т. longitudinalis superior начинается в толще корня языка, а некоторыми пучками — от
передней поверхности надгортанника, малых рогов подъязычной кости и заканчивается
в области верхушки языка. Функция: укорачивает язык, поднимает его
верхушку вверх.
Нижняя продольная мышца, т. longitudinalis inferior начинается в области корня языка и заканчивается в его верхушке.
Функция: укорачивает язык, опускает верхушку языка.
Поперечная мышца языка, т. transversus linguae, состоит
из пучков, идущих поперечно от перегородки языка в обе стороны к его краям.
Мышечные пучки заканчиваются в слизистой оболочке правого и левого краев
языка. Функция: уменьшает поперечные размеры языка, приподнимает
спинку языка.
Вертикальная мышца языка, т. verticalis linguae, располагается
преимущественно в боковых отделах языка между слизистой оболочкой спинки и
нижней поверхностью языка. Функция: уплощает язык.
Подбородочно-язычная мышца, т. genioglossus, начинается от подбородочной ости нижней
челюсти. Ее волокна идут назад и вверх по бокам от перегородки языка и
заканчиваются в толще языка. Функция: тянет язык вперед и вниз.
Подъязычно-язычная мышца, т. hyoglossus, начинается от большого рога и тела
подъязычной кости, идет вперед и вверх; заканчивается в боковых отделах
языка. Функция: тянет язык назад и вниз.
Шилоязычная мышца, т. styloglossus, берет начало от шиловидного отростка
височной кости и шилоподъязычной связки, направляется вниз, вперед и
медиально, входит в толщу языка сбоку. Функция: тянет язык назад и
вверх; при одностороннем сокращении тянет язык в сторону.
Сосуды и нервы языка. Кровь к языку поступает по
язычной артерии (из наружной сонной артерии). Венозная кровь оттекает к
одноименной вене, впадающей во внутреннюю яремную вену. Лимфатические сосуды
от языка направляются к поднижне-челюстным, подбородочным и латеральным
глубоким шейным лимфатическим узлам.
Нервы языка происходят из различных
источников. Двигательная иннервация мышц языка осуществляется подъязычным
нервом (XII пара). Чувствительная иннервация слизистой оболочки
выполняется окончаниями язычного нерва, языкоглоточного нерва (IX пара), гортанного нерва. Вкусовая иннервация осуществляется
языкоглоточным нервом, лицевым нервом через посредство барабанной струны,
волокна которой подходят в составе язычного нерва.
Лимфатические узлы:
Nodi lymphatici submandibulares – поднижнечелюстные лимфатические узлы. Nodi lymphatici cervicales laterales profundi — глубокие шейные(внутренние
яремные),
Nodus lumphaticus jugulodigastricus — яремно-двубрюшные узлы
Nodus lymphaticus juguloomohyoideus – яремно – лопаточно – подъязычные узлы.
33.
Зубы: молочные
и постоянные, их строение, смена, кровоснабжение и иннервация зубов.
Анатомическая и клиническая (согласно Международной федерации стоматологов – FDI) формулы молочных и постоянных зубов.
Все зубы имеют
одинаковый план строения. Зуб состоит из коронки,
шейки и корня.
Коронка
зуба, corona dentis, —
наиболее массивный отдел зуба, выступающий над десной. На коронках всех
зубов различают несколько сторон, или поверхностей. Язычная поверхность, faсes
lingualis, обращена к языку; вестибулярная (лицевая)
поверхность, faces vestibularis, — в преддверие рта; контактная поверхность — к соседнему, расположенному
в данном ряду зубу. Контактных поверхностей две: медиальная (передняя) и
дистальная (задняя). Поверхность смыкания (жевательная), faces occlusalis, является поверхностью соприкосновения верхнего и нижнего рядов
при смыкании зубов.
В
зубной альвеоле находится корень зуба, radix dentis, конусовидный.
Каждый зуб имеет от одного до трех корней. Корень заканчивается верхушкой
корня зуба, apex radicis dentis, на которой находится маленькое отверстие
верхушки корня зуба, foramen apicis dentis.
Шейка
зуба, cervix dentis, представляет
собой небольшое сужение зуба между коронкой и корнем зуба. Шейку зуба
охватывает слизистая оболочка десны. Внутри зуба находится небольшая полость
зуба, cavitas dentis, которая
образует полость коронки, cavitas
corondlis fcoronae, и продолжается в корень зуба в виде канала корня зуба, canalis radicis dentis. Отверстие верхушки зуба ведет в этот
канал. Через него внутрь зуба входят артерия, нервы, направляющиеся по корневому
каналу к пульпе зуба, pulpa dentis, заполняющей полость зуба, и выходит
вена.
Вещество
зуба состоит из дентина, эмали и цемента. Дентин, dentinum, образует основную массу зуба,
расположенную вокруг полости зуба и корневого канала. Коронка зуба снаружи
покрыта эмалью, enamelum, а корень — цементом, сеmentum. В зубных альвеолах корни зубов плотно
сращены с надкостницей альвеол.
Первые
зубы появляются у детей 5-7 мес, а в возрасте 2— 2’/2 лет их
количество достигает 20. Это молочные зубы, dentes decidui. У
детей 5—7 лет молочные зубы начинают выпадать, и на их месте появляются постоянные
зубы, dentes permanentes. У взрослого человека в норме в зубных альвеолах находится 32
зуба.
Зубы
человека расположены симметрично в виде двух зубных рядов — верхнего и
нижнего. Верхний и нижний зубные ряды постоянных зубов представлены 16 зубами
и находятся в зубных альвеолах соответственно верхней и нижней челюстей. С
каждой стороны зубного ряда от срединной плоскости расположено по 8
зубов. От срединной плоскости кнаружи выделяют 2 резца, 1 клык, 2 малых и 3
больших коренных зуба. Полная зубная формула взрослого человека выглядит
следующим образом:
3 2
1 2 2 1 2 3
3 2 1 2
2 1 2 3
Полная
зубная формула молочных зубов выглядит следующим образом:
2 0
1 2 2 1 0 2
2 0 1 2
2 1 0 2
34.
Глотка: топография,
строение, функции, кровоснабжение, иннервация. Акт глотания. Глоточное
лимфоидное кольцо Пирогова-Вальдейера (схема).
Глотка, pharynx, — непарный орган, расположенный в области
головы и шеи. Вверху она прикрепляется к основанию черепа, сзади — к
глоточному бугорку базилярной части затылочной кости, по бокам — к пирамидам
височных костей (кпереди от наружного отверстия сонного канала), затем к медиальной
пластинке крыловидного отростка.
Между задней поверхностью глотки и
пластинкой шейной фасции находится так называемое заглоточное
пространство, spatium retropharyngeum, в которой расположены заглоточные
лимфатические узлы.
В глотке выделяют три части
соответственно органам, расположенным кпереди от нее: носовую, ротовую и
гортанную. Носовая часть глотки, pars nasalis pharyngis, находится на уровне хоан и составляет верхний отдел глотки, ротовая
часть глотки, pars oralis pharyngis, простирается от небной занавески до
входа в гортань и находится на уровне зева (уровень III шейного позвонка). Гортанная часть
глотки, pars laryngea pharyngis, является нижним отделом глотки и
располагается от уровня входа в гортань до перехода глотки в пищевод.
На внутренней поверхности глотки, у
места перехода ее верхней стенки в заднюю, и в области свода находится небольшое
возвышение, образованное скоплением в слизистой оболочке лимфоидной ткани, — глоточная
(аденоидная) миндалина, tonsilla
pharyngealis. На боковых стенках глотки, позади хоан,
на уровне заднего конца нижней носовой раковины, заметно воронкообразное глоточное
отверстие слуховой трубы, ostium pharyngeum tubae auditivae.
В слизистой оболочке вокруг глоточного
отверстия слуховой трубы и в толще передней поверхности трубного валика располагается
скопление лимфоидной ткани — трубная миндалина, tonsilla tubaria. Таким
образом, вход в полость глотки из носовой и ротовой полостей, а также
начальная часть слуховой трубы окружены скоплениями лимфоидной ткани. Так,
позади хоан находятся глоточная и трубные миндалины, у отверстия зева —
небные и язычная миндалины. В целом этот комплекс из шести миндалин получил
название лимфоидного кольца (кольцо Пирогова — Вальдейера).
Стенка глотки образована слизистой
оболочкой, tunica mucosa. В
нижней части глотки эта пластинка имеет строение рыхлой подслизистой основы,
tela submucosa, а в верхних отделах — фиброзное строение и получила название глоточно-базилярной
фасции, fascia pharyngobasilaris. Снаружи от подслизистой основы находится
мышечная оболочка, tunica muscularis, и соединительнотканная оболочка — адвентиция, adventitia.
Мышцы глотки образуют сжиматели глотки —
констрикторы (верхний, средний и нижний) и продольные мышцы подниматели
глотки (шилоглоточная и трубно-глоточная мышцы).
Сосуды и нервы глотки. В стенке глотки разветвляются
восходящая глоточная артерия (из наружной сонной артерии), глоточные ветви
(из щитошейного ствола — ветви подключичной артерии), глоточные ветви (из
восходящей небной артерии— ветви лицевой артерии). Венозная кровь оттекает через
глоточное сплетение, затем глоточные вены во внутреннюю яремную вену.
Лимфатические сосуды глотки впадают в заглоточные и глубокие латеральные
(внутренние яремные) лимфатические узлы. Иннервация глотки осуществляется
ветвями языкоглоточного (IX пара) и блуждающего (X пара) нервов, а также через гортанно-глоточные ветви
(из симпатического ствола), которые образуют в стенке глотки нервное
сплетение.
Глотание — есть мышечный акт, посредством
которого пища и питье, поступающие в полость рта, переводятся через глотку и
пищевод в желудок.
Акт глотания начинается с произвольной (ротовой) фазы, при которой вследствие
сокращения мышц языка пищевой комок проталкивается в глотку. Пищевой комок
раздражает рецепторы полости рта и глотки, и это запускает непроизвольную
(глоточно-пищеводную) фазу, или глотательный рефлекс. Этот рефлекс
представляет собой сложную последовательность движений, направленных, с одной
стороны, на продвижение пищи в глотку и в пищевод, а с другой — на
предотвращение ее заброса в дыхательные пути. В тот момент, когда пищевой
комок проталкивается языком назад, гортань смещается вперед и открывается
верхний пищеводный сфинктер. Когда пищевой комок поступает в глотку,
происходит сокращение верхнего
констриктора глотки , стенки глотки прижимаются к небу и
запускается перистальтическое сокращение глотки и пищевода, проталкивающее
пищевой комок вниз. Как только пищевой комок поступает в пищевод , открывается нижний пищеводный
сфинктер. Он остается открытым до тех пор, пока комок не поступит в желудок.
При
глотании пищевод вначале рассслабляется (глотательное расслабление), а затем
по нему сверху вниз проходит волна сокращения. Такая последовательность
называется первичной перистальтикой.
35. Пищевод: топография, части,
строение, функции, кровоснабжение, иннервация, лимфоотток.
Пищевод, esophagus, начинается в области шеи на уровне VI—VII шейного позвонка как
продолжение глотки, затем проходит через грудную полость и заканчивается в
брюшной полости впадением в желудок слева от X—XI грудного позвонка.
У пищевода выделяют три части: шейную,
грудную и брюшную. Шейная часть, pars cervicalis располагается между трахеей
спереди и позвоночным столбом сзади. Латерально от пищевода с каждой стороны
находятся соответствующий возвратный гортанный нерв и общая сонная артерия. Грудная
часть, pars thordcica, располагается сначала в верхнем, а затем в заднем средостении. В
верхнем средостении до уровня IV
грудного позвонка впереди пищевода находится трахея, в заднем средостении —
перикард.
Брюшная часть, pars abdominalis, пищевода длиной 1—3 см прилежит к задней поверхности левой доли
печени.
В трех местах пищевод имеет сужения.
Первое из них находится на уровне VI—VII шейного позвонка, в том месте, где
глотка переходит в пищевод; второе — на уровне IV—V грудного позвонка, где пищевод
прилежит к задней поверхности левого бронха, и третье — на уровне
прохождения пищевода через диафрагму.
Наружная адвентициальная
оболочка пищевода, tunica adventitia, образована рыхлой волокнистой соединительной тканью.
Мышечная оболочка, tunica muscularis, состоит из двух слоев: наружного продольного и внутреннего
кругового. В верхней части пищевода мышечная оболочка образована поперечно-полосатыми
(исчерченными) мышечными волокнами, которые в средней части постепенно
заменяются гладкомышечными клетками, а в нижней части мышечная оболочка
состоит только из гладкой мышечной ткани, продолжающейся в стенку желудка.
Подслизистая основа, tela submucosa, развита хорошо, что позволяет лежащей на ней слизистой оболочке
собираться в продольные складки. Поэтому просвет пищевода на поперечном разрезе
имеет звездчатую форму. Продольные складки слизистой оболочки расправляются
при прохождении пищевой массы и способствуют увеличению просвета пищевода.
Слизистая оболочка, tunica mucosa, относительно
толстая, имеет хорошо выраженную мышечную пластинку. Со стороны просвета
пищевод покрыт многослойным плоским эпителием. В толще слизистой оболочки и в
подслизистой основе находятся слизистые железы пищевода, glandulae esophageae, открывающиеся в просвет органа. В слизистой оболочке и
подслизистой основе располагаются также одиночные лимфоидные узелки.
Сосуды и нервы пищевода. К пищеводу подходят пищеводные
ветви: в шейной части его — из нижней щитовидной артерии, в грудной части —
из грудной части аорты, в брюшной части — из левой желудочной артерии. Венозная
кровь оттекает по одноименным венам: из шейной части в нижнюю щитовидную
вену, из грудной — в непарную и полунепарную вены, из брюшной — в левую
желудочную вену.
Лимфатические сосуды шейной части
пищевода впадают в глубокие латеральные (яремные) лимфатические узлы, грудной
части — в предпозвоночные, задние средостенные, а брюшной части — в левые
желудочные. Часть лимфатических сосудов пищевода минует лимфатические узлы и
впадает непосредственно в грудной проток.
К пищеводу подходят пищеводные ветви от
правого и левого блуждающих нервов (X
пара), а также из грудного аортального симпатического сплетения. В результате
в стенке пищевода образуется пищеводное сплетение, plexus esophageus.
36.
Желудок:
топография, строение (схема), функции, кровоснабжение, иннервация, лимфоотток.
Желудок, ventriculus, расположен между пищеводом и
двенадцатиперстной кишкой.
Строение желудка. У желудка выделяют переднюю
стенку, paries anterior, и заднюю стенку, paries posterior. По
краям, где сходятся передняя и задняя стенки, образуются малая кривизна
желудка, curvatura ventriculi minor, и более длинная большая кривизна
желудка, curvatura ventriculi major. В верхней части малой кривизны находится
место впадения пищевода в желудок — кардиальное отверстие, ostium cardiacum, а прилежащая к нему часть желудка называется кардиальной
частью, pars cardiaca. Слева от кардиальной части расположено куполообразное
выпячивание, обращенное вверх и влево, которое является дном желудка, fundus ventriculi. Правый, более узкий отдел желудка называется привратниковой
(пилорической) частью, pars pylorica. В ней выделяют широкую часть —
привратниковую пещеру, antrum pyloricum, и более узкую — канал привратника, canalis pyloricus, за которым следует двенадцатиперстная кишка. Средняя
часть желудка, между его кардиальной частью и дном слева и пилорической
частью справа, называется телом желудка, corpus ventriculi.
Стенка желудка имеет оболочки: Наружная серозная оболочка,
tunica serosa, тонкая
подсерозная основа, tela subserosa, мышечная оболочка, tunica muscularis (представлена тремя слоями: наружным продольным, средним круговым
и внутренним слоем косых волокон), подслизистая основа, tela submucosa, слизистая оболочка, tunica mucosa (образует многочисленные складки желудка,
plicae gdstricae).
Рентгеноанатомия желудка. С учетом пищеварительной и
двигательной функций желудка в нем выделяют пищеварительный мешок, saccus digestorius, который объединяет свод и тело желудка, и выводной канал, canalis egestorius, включающий привратниковую часть и привратник.
У живого человека выделяют три
основные формы и положения желудка, соответствующие трем типам телосложения.
У людей брахиморфного типа телосложения желудок имеет форму рога
(конуса), расположен почти поперечно. Для мезоморфного типа
телосложения характерна форма рыболовного крючка. У людей долихоморфного
типа телосложения желудок имеет форму чулка.
Сосуды и нервы желудка. К желудку, к его малой кривизне, подходят
левая желудочная артерия (из чревного ствола) и правая желудочная артерия
(ветвь собственной печеночной артерии), к большой кривизне — правая
желудочно-сальниковая артерия (ветвь гастродоуденальной артерии) и левая желудочно-сальниковая
артерия, ко дну желудка — короткие желудочные артерии (ветви селезеночной
артерии). Желудочные и желудоч-но-сальниковые артерии образуют вокруг желудка
артериальное кольцо. Венозная кровь от стенок желудка оттекает по одноименным
венам, сопровождающим артерии и впадающим в притоки воротной вены.
Лимфатические сосуды от малой кривизны
желудка направляются к правым и левым желудочным лимфатическим узлам, от
верхних отделов желудка со стороны малой кривизны и от кардиальной части — к
лимфатическим узлам лимфатического кольца кардии, от большой кривизны и
нижних отделов желудка — к правым и левым желудочно-сальниковым узлам, а от
пилорической части желудка — к пилорическим узлам (надпилорическим,
подпилорическим, запилорическим).
37.
Тонкая кишка:
топография, части (схема), строение стенки, функции, кровоснабжение,
иннервация, лимфоотток(-).
Тонкая кишка, intestinum tenue, располагается в области чревья (средняя
область живота), книзу от желудка и поперечной ободочной кишки, достигая
входа в полость таза.
Верхней границей тонкой кишки является
привратник желудка, а нижней — илеоцекальный клапан у места ее впадения в
слепую кишку.
У тонкой кишки выделяют следующие
отделы: двенадцатиперстную кишку, тощую кишку и подвздошную кишку. Тощая и подвздошная
кишка в отличие от двенадцатиперстной имеют хорошо выраженную брыжейку и
рассматриваются как брыжеечная часть тонкой кишки.
Двенадцатиперстная кишка, duodenum, представляет собой начальный отдел
тонкой кишки, расположенный на задней стенке брюшной полости. Начинается
кишка от привратника и далее подковообразно огибает головку поджелудочной
железы. В ней выделяют четыре части: верхнюю, нисходящую, горизонтальную и
восходящую. Двенадцатиперстная кишка брыжейки не имеет, располагается
забрюшинно. Брюшина прилежит к кишке спереди, кроме тех мест, где ее
пересекает корень поперечной ободочной кишки (pars descendens) и корень брыжейки тонкой кишки (pars horisontalis). Начальный отдел двенадцатиперстной кишки — ее ампула
(«луковица»), ampulla, покрыта брюшиной со всех сторон.
Сосуды и нервы
двенадцатиперстной кишки. К двенадцатиперстной кишке подходят верхние передние и задние
панкреато-дуоденальные артерии (из гастродуоденальной артерии) и нижняя
панкреатодуоденальная артерия (из верхней брыжеечной артерии), которые
анастомозируют друг с другом и отдают к стенке кишки дуоденальные ветви.
Одноименные вены впадают в воротную вену и ее притоки. Лимфатические сосуды
кишки направляются к панкреатодуоденальным, брыжеечным (верхним), чревным и
поясничным лимфатическим узлам. Иннервация двенадцатиперстной кишки
осуществляется прямыми .ветвями блуждающих нервов и из желудочного,
почечного и верхнего брыжеечного сплетений.
Тощая кишка, jejunum, расположена непосредственно после
двенадцатиперстной кишки, ее петли лежат в левой верхней части брюшной
полости.
Подвздошная кишка, ileum, являясь продолжением тощей кишки,
занимает правую нижнюю часть брюшной полости и впадает в слепую кишку в
области правой подвздошной .ямки.
Тощая кишка и подвздошная кишка со всех
сторон покрыты брюшиной (лежат интраперитонеально), которая образует наружную
серозную оболочку, tunica serosa, ее
стенки, располагающуюся на тонкой субсерозной основе, tela subserosa. Под субсерозной основой лежит мышечная оболочка, tunica
musculdris, после которой следует подслизистая основа, tela submucosa. Последняя оболочка —слизистая оболочка, tunica mucosa.
Сосуды и нервы тощей и
подвздошной кишки. К кишке подходят 15—20 тонкокишечных артерий (ветви верхней
брыжеечной артерии). Венозная кровь оттекает по одноименным венам в воротную
вену. Лимфатические сосуды впадают в брыжеечные (верхние) лимфатические узлы,
от конечного отдела подвздошной кишки — в подвздошно-ободочные узлы.
Иннервация стенки тонкой кишки осуществляется ветвями блуждающих нервов и
верхнего брыжеечного сплетения (симпатические нервы).
38.
Толстая кишка:
топография, части (схема), строение стенки, функции, кровоснабжение,
иннервация, лимфоотток. Червеобразный
отросток: топография основания, строение, варианты положения, функции, значение в хирургии.
Толстая кишка: ее отделы, их
топография, отношение к брюшине, строение стенки, кровоснабжение, иннервация,
регионарные лимфатические узлы, рентгеновское изображение.
Толстая кишка, intestinum crassum, следует
за тонкой кишкой и является конечным отделом пищеварительной системы. В
толстой кишке выделяют слепую кишку с червеобразным отростком, восходящую
ободочную кишку, поперечную ободочную кишку, нисходящую ободочную кишку,
сигмовидную ободочную кишку и прямую кишку, заканчивающуюся задним проходом.
Слепая кишка, caecum, расположена в правой подвздошной ямке.
Задней поверхностью слепая кишка лежит на подвздошной и большой поясничной
мышцах, а передняя ее поверхность прилежит к передней брюшной стенке.
Брюшиной слепая кишка покрыта со всех сторон (интраперитонеальное положение),
однако брыжейки не имеет.
На заднемедиальной поверхности кишки
внизу сходятся в одной точке ленты ободочной кишки. В этом месте
отходит червеобразный отросток (аппендикс), appendix vertniformis. Червеобразный отросток покрыт брюшиной со всех сторон
(расположен интраперитонеально) и имеет брыжейку.
Реже основание червеобразного отростка
проецируется на переднюю брюшную стенку на границе между наружной и средней
третями линии, соединяющей правую верхнюю переднюю подвздошную ость и пупок.
Чаще основание червеобразного отростка проецируется на границе между
наружной и средней третями линии, соединяющей правую и левую верхние передние
подвздошные ости.
В
основном червеобразный отросток расположен в правой подвздошной ямке, но
может находиться выше или ниже. Направление червеобразного отростка может
быть нисходящим, латеральным или восходящим. При восходящем положении
червеобразный отросток нередко располагается позади слепой кишки.А ппендикс человека
является рудиментарным
органом, поскольку в процессе эволюции утратил
свою первоначальную функцию — пищеварительную, однако у человека он
выполняет ряд второстепенных функций:
·
защитную
(благодаря наличию большого количества лимфоидных образований);
·
секреторную
(продуцирует амилазу и липазу)[источник не указан 2519 дней];
·
гормональную
(продуцирует гормоны, которые участвуют в функционировании сфинктеров
кишечника и перистальтики
Знание особенностей
расположения червеобразного отростка и возможность его положения за слепой
кишкой имеет большое значение, особенно для начинающих и молодых хирургов.
При ретроцекальном положении отростка недостаточно подготовленный хирург
может не найти его. Различают три вида ретроцекального положения отростка:
внутрибрюшинное, внутристеночное и забрюшинное (рис. 89). При внутрибрюшинном
заднем расположении отросток идет вверх и находится между задней стенкой
слепой кишки и париетальной брюшиной. Червеобразный отросток может идти в
стенке слепой кишки (интрамуральное положение) или забрюшинно.
Восходящая ободочная кишка, colon ascendens, располагается в правом отделе живота и проецируется в правой
боковой области. Сзади она прилежит к квадратной мышце поясницы и поперечной
мышце живота, к передней поверхности правой почки, медиально — к большой
поясничной мышце, спереди — к передней брюшной стенке, медиально
соприкасается с петлями подвздошной кишки, латерально — с правой стенкой
брюшной полости. Брюшиной восходящая ободочная кишка покрыта спереди и с
боков (расположена мезоперитонеально).
Поперечная ободочная кишка, colon transversum, простирается от правого изгиба ободочной кишки до левого
изгиба ободочной кишки, flexura
coli slnistra. Поперечная ободочная кишка покрыта брюшиной со всех сторон
(располагается интраперитонеально), имеет брыжейку, с помощью которой
прикрепляется к задней стенке брюшной полости.
Нисходящая ободочная кишка, colon descendens, располагается в левом отделе брюшной полости. Задней
поверхностью она прилежит к квадратной мышце поясницы, нижнему полюсу левой
почки и к подвздошной мышце в левой подвздошной ямке. Передняя поверхность
нисходящей ободочной кишки соприкасается с передней брюшной стенкой, справа
от нее находятся петли тощей кишки, слева — левая брюшная стенка. Брюшина
покрывает нисходящую кишку спереди и с боков (мезоперитонеальное положение).
Сигмовидная ободочная кишка, colon sigmoideum, расположена в левой подвздошной ямке, покрыта брюшиной со всех
сторон (расположена интраперитоне-ально), имеет брыжейку, которая
прикрепляется к задней брюшной стенке.
Строение стенки ободочной кишки.
Кнутри от
серозной оболочки и подсерозной основы располагается мышечная оболочка.
Подслизистая основа и слизистая оболочка развиты хорошо.
Сосуды и нервы ободочной кишки. К ободочной кишке подходят
ветви верхней брыжеечной артерии: к слепой кишке и червеобразному
отростку — подвздошно-ободочная артерия с ее ветвями; к восходящей ободочной
кишке — правая ободочная артерия; к поперечной ободочной кишке — средняя
ободочная артерия. Ветви нижней брыжеечной артерии направляются к нисходящей
ободочной кишке и к сигмовидной ободочной кишке. Венозная кровь оттекает по
одноименным венам в верхнюю и нижнюю брыжеечные вены. Лимфатические сосуды
направляются к подвздошно-ободочным, предслепокишечным, заслепокишечным,
аппендикулярным лимфатическим узлам. Ободочная кишка получает ветви от
блуждающих нервов и симпатические нервы из верхнего и нижнего брыжеечных сплетений.
Прямая кишка, rectum, расположена в полости малого таза.
Строение стенки прямой кишки. Наружной оболочкой прямой
кишки в ее верхнем отделе является брюшина, которая покрывает этот участок
прямой кишки со всех сторон (интраперитонеальное положение). В средней части
прямая кишка покрыта брюшиной с трех сторон (мезоперитонеальное положение), а
в нижней трети кишка брюшиной не покрыта (лежит экстраперитонеально) и ее
наружная оболочка представлена адвентицией.
Далее простираентся мышечный слой и
слизистая основа.
Сосуды и нервы прямой кишки. В стенках прямой кишки разветвляются
верхняя прямокишечная артерия и парные средняя и нижняя прямокишечные
артерии. Венозная кровь оттекает через верхнюю прямокишечную вену в систему
воротной вены и через средние и нижние прямокишечные вены — в систему нижней
полой вены. Лимфатические сосуды прямой кишки направляются к внутренним
подвздошным, подаортальным и верхним прямокишечным лимфатическим узлам.
Иннервация прямой кишки осуществляется
тазовыми внутренностными нервами (парасимпатическая) и симпатическими
нервами из нижнего брыжеечного сплетения (верхнее прямокишечное сплетение),
а также из верхнего и нижнего подчревных сплетений.
Рентгеноанатомия прямой кишки. При наполнении прямой кишки
рентгеноконтрастной массой (через задний проход) определяются ее форма,
размеры и изгибы, прослеживается рельеф слизистой оболочки.
39.
Печень:
топография, строение, долька печени (схема), функции, кровоснабжение,
иннервация, лимфоотток. Желчный пузырь и внепеченочные желчные протоки (схема).
Печень, hepar, располагается в области правого подреберья и в надчревной
области. У печени выделяют две поверхности: диафрагмальную, faces diaphragmatica, и висцеральную, faces visceralis. Обе поверхности образуют острый нижний край, margo inferior; задний край печени закруглен.
К диафрагмальной поверхности печени от диафрагмы и передней
брюшной стенки в сагиттальной плоскости идет серповидная связка печени, lig. falciforme, представляющая собой дупликатуру брюшины.
На висцеральной поверхности печени выделяется 3 борозды:
две из них идут в сагиттальной плоскости, третья — во фронтальной.
Левая борозда образует щель круглой связки, fissura ligamenti teretis, а в задней — щель венозной связки, fissura ligamenti venosi. В первой щели располагается круглая
связка печени, lig. teres hepatis. В
щели венозной связки находится венозная связка, lig. venosum.
Правая сагиттальная борозда в переднем отделе образует ямку
желчного пузыря, fossa vesicae fellae, а в задней части — борозду нижней полой
вены, sulcus venae cavae.
Правая и левая сагиттальные борозды
соединяются глубокой поперечной бороздой, которую называют воротами
печени, pdrta hepatis.
На висцеральной поверхности правой доли
печени выделяют квадратную долю, lobus quadrdtus, и хвостатую долю, lobus caudatus. От хвостатой доли отходят вперед два отростка. Один из них —
хвостатый отросток, processus caudatus, другой — сосочковый отросток, processus papillaris.
Строение печени. Снаружи печень покрыта серозной
оболочкой, tunica serosa, представленной
висцеральной брюшиной. Небольшой участок в задней части не покрыт брюшиной —
это внебрюшинное поле, area nuda. Однако, несмотря на это, можно считать,
что печень расположена интраперитонеально. Под брюшиной находится тонкая
плотная фиброзная оболочка, tunica fibrosa (глиссонова капсула).
В печени выделяют 2 доли, 5 секторов и 8
сегментов. В левой доле выделяют 3 сектора и 4 сегмента, в правой — 2 сектора
и также 4 сегмента.
Каждый сектор представляет собой участок
печени, в который входят ветвь воротной вены второго порядка и
соответствующая ей ветвь печеночной артерии, а также нервы и выходит секторальный
желчный проток. Под печеночным сегментом понимают участок печеночной
паренхимы, окружающий ветвь воротной вены третьего порядка, соответствующие
ей ветвь печеночной артерии и желчный проток.
Морфофункциональной единицей печени является долька печени,
lobulus hepatis.
Сосуды и нервы печени. В ворота печени входят собственная
печеночная артерия и воротная вена. Воротная вена несет венозную кровь от
желудка, тонкой и толстой кишки, поджелудочной железы и селезенки, а
собственная печеночная артерия — артериальную кровь. Внутри печени артерия и
воротная вена разветвляются до междольковых артерий и междольковых вен. Эти
артерии и вены располагаются между дольками печени вместе с желчными
междольковыми проточками. От междольковых вен внутрь долек отходят широкие
внутридольковые синусоидные капилляры, залегающие между печеночными
пластинками («балками») и впадающие в центральную вену. В начальные отделы
синусоидных капилляров впадают артериальные капилляры, отходящие от
междольковых артерий. Центральные вены печеночных долек образуют
поддольковые вены, из которых формируются крупные и несколько мелких
печеночных вен, выходящих из печени в области борозды нижней полой вены и
впадающих в нижнюю полую вену. Лимфатические сосуды впадают в печеночные,
чревные, правые поясничные, верхние диафрагмальные, окологрудинные
лимфатические узлы.
Иннервация печени осуществляется
ветвями блуждающих нервов и печеночного (симпатического) сплетения.
40.
Поджелудочная
железа: топография, строение, функции, кровоснабжение, иннервация, лимфоотток.
Поджелудочная железа, pancreas, лежит поперечно на уровне тел I—II поясничных позвонков
забрюшинно, позади желудка, отделяясь от него сальниковой сумкой. Железа
покрытая тонкой соединительнотканной капсулой. Брюшина покрывает переднюю и
частично нижнюю поверхности поджелудочной железы (экстраперитонеальное
положение). У нее выделяют головку, тело и хвост.
Головка поджелудочной железы, caput pancreatis, расположена на уровне I—III поясничных позвонков. Задней
поверхностью головка лежит на нижней полой вене, спереди ее пересекает
поперечная ободочная кишка. Головка уплощена спереди назад, на границе ее с
телом по нижнему краю располагается вырезка поджелудочной железы, incisura pancreatis.
Тело поджелудочной железы, corpus pancreatis, пересекает справа налево тело I
поясничного позвонка и переходит в более узкую часть — хвост железы, достигающий
ворот селезенки. На теле железы выделяют три поверхности: переднюю, заднюю,
нижнюю — и три края: верхний, передний, нижний. Передняя поверхность, fades anterior, направлена кпереди, имеет небольшую
выпуклость — сальниковый бугор, tuber omentdle, обращенный в сторону сальниковой сумки.
Задняя поверхность, fades posterior, прилежит к позвоночнику, нижней полой
вене, аорте и к чревному сплетению. Нижняя поверхность, fades inferior, направлена книзу и кпереди. Эти поверхности поджелудочной
железы отделены друг от друга соответствующими краями.
Хвост поджелудочной железы, cduda pancreatis, уходит влево и вверх к воротам селезенки.
Выводной проток поджелудочной железы,
ductus pancreaticus, начинается в области хвоста железы, впадает в просвет
нисходящей части двенадцатиперстной кишки на ее большом сосочке,
предварительно соединившись с общим желчным протоком. В конечном отделе
протока имеется сфинктер протока поджелудочной железы, т. sphincter ductus pancreatici. В головке железы формируется добавочный
проток поджелудочной железы, ductus pancreaticus accessorius, открывающийся в двенадцатиперстной кишке на ее малом сосочке.
Дольки поджелудочной железы выполняют внешнесекреторную функцию и составляют
основную массу железы. Между дольками находится внутрисекреторная часть
железы—панкреатические островки (островки Лангерганса), относящиеся к
эндокринным железам. Образующийся в островковых клетках гормон инсулин
поступает непосредственно в кровь.
Сосуды и нервы поджелудочной
железы. К
поджелудочной железе подходят передняя и задняя верхние панкреатодуоденальные
артерии (из гастродуоденальной артерии), нижняя пан-креатодуоденальная
артерия (из верхней брыжеечной артерии) и панкреатические ветви (из
селезеночной артерии). Ветви этих артерий широко анастомозируют в ткани
поджелудочной железы. Панкреатические вены впадают в селезеночную вену,
которая прилежит к задней поверхности поджелудочной железы у ее верхнего
края, в верхнюю брыжеечную вену и в другие притоки воротной вены (нижняя
брыжеечная, левая желудочная).
Лимфатические сосуды поджелудочной
железы впадают в панкреатические, панкреатодуоденальные, пилорические и поясничные
лимфатические узлы.
Иннервация поджелудочной железы
осуществляется ветвями блуждающих нервов, преимущественно правого, и
симпатическими нервами из чревного сплетения.
41.
Брюшина: развитие, строение, функции, производные брюшины связки,
сальники, брыжейки, углубления, сумки. Отношение органов брюшной полости к
брюшине (схема).
42. Топография
брюшины в верхнем этаже брюшной полости: связки, сальники, сумки, пространства
и их клиническое значение. Сагиттальный распил брюшной полости (схема).
Верхний этаж брюшины ограничен сверху диафрагмой, по бокам —
боковыми стенками брюшной полости, покрытыми париетальной брюшиной, а снизу —
поперечной ободочной кишкой и ее брыжейкой.
В верхней этаже находятся желудок,
печень с желчным пузырем, селезенка, верхняя часть двенадцатиперстной кишки
и поджелудочная железа. Верхний этаж брюшинной полости делится на три
относительно отграниченных друг от друга мешка, или сумки: печеночную,
преджелудочную и сальниковую.
Печеночная сумка находится вправо от серповидной
связки печени и охватывает правую долю печени. В печеночную сумку выступают
расположенные забрюшинно верхний полюс правой почки и надпочечник.
Преджелудочная сумка располагается во фронтальной
плоскости, влево от серповидной связки печени и кпереди от желудка. Спереди
преджелудочная сумка ограничена передней брюшной стенкой. Верхняя стенка этой
сумки образована диафрагмой. В преджелудочной сумке находятся левая доля
печени и селезенка.
Сальниковая сумка, bursa omentalis, расположена позади желудка и малого сальника. Она ограничена
сверху хвостатой долей печени, снизу — задней пластинкой большого сальника,
сросшейся с брыжейкой поперечной ободочной кишки, спереди — задней
поверхностью желудка, малого сальника и желудочно-ободочной связкой, а сзади
— листком брюшины. Полость сальниковой сумки представляет собой щель,
расположенную во фронтальной плоскости. Вверху она имеет верхнее сальниковое
углубление, recessus superior omentalis, которое находится между поясничной
частью диафрагмы сзади и задней поверхностью хвостатой доли печени спереди.
Влево сальниковая сумка простирается до ворот селезенки, образуя
селезеночное углубление, recessus lienalis. Стенками этого углубления служат связки: спереди — lig. gastrolienale, сзади — lig. phrenicolienale. Сальниковая сумка имеет также нижнее сальниковое
углубление, recessus inferior omentalis, которое находится между
желудочно-ободочной связкой спереди и сверху и задней пластинкой большого
сальника, сращенного с поперечной ободочной кишкой и ее брыжейкой, сзади и
снизу. Сальниковая сумка посредством сальникового отверстия, foramen epiploicum, сообщается с печеночной сумкой. Отверстие расположено позади
печеночно-дуоденальной связки, у ее свободного правого края. Сверху
сальниковое отверстие ограничено хвостатой долей печени, снизу — верхней
частью двенадцатиперстной кишки, сзади — париетальной брюшиной, покрывающей
нижнюю полую вену.
Между воротами печени вверху, малой
кривизной желудка и верхней частью двенадцатиперстной кишки внизу образуется
дупликатура брюшины, получившая название малого сальника, omentum minus. Левая
часть малого сальника представляет печеночно-желудочную связку, lig. hepatogastricum, а правая — печеночно-дуоденальную
связку, lig. hepatoduodenale. В правом крае малого сальника (в
поперечно-дуоденальной связке) между листками брюшины расположены, общий
желчный проток, воротная вена и собственная печеночная артерия.
43.
Топография
брюшины нижнего этажа брюшной полости, таза и передней брюшной стенки: синусы,
каналы, карманы, углубления, складки и ямки (схема).
В нижнем этаже брюшинной полости брюшина, спускающаяся
в полость малого таза, покрывает не только верхний и частично средний отделы
прямой кишки, но и органы мочеполового аппарата.
У мужчин между мочевым пузырем и прямой
кишкой образуется прямокишечно-пузырное углубление, excavatio rectovesicalis, ограниченное по бокам прямокишечно-пузырными
складками, plicae rectoveslcdles. У женщин между маткой и прямой кишкой
образуется прямокишечно-маточное углубление, excavatio rectouterina. Оно ограчено по бокам прямокишечно-маточными складками, plicae rectouterinae. Между маткой и мочевым пузырем
образуется пузырно-маточное углубление, excavdtio vesicouterina.
Длинная складка брюшины, получила
название большого сальника, omentum
majus, который по происхождению является задней
(дорсальной) брыжейкой желудка. Четыре листка брюшины большого сальника
срастаются по два в две пластинки — переднюю и заднюю, которые срастаются с
брыжейкой поперечной ободочной кишки.
В нижнием этаже брюшной полости.
выделяют два боковых брюшинных канала (правый и левый) и два
брыжеечных — мезентериальные синусы (правый и левый).
Правое поддиафрагмальное
пространство, или правая печеночная сумка, bursa hepatica dextra,
ограничено сверху и спереди диафрагмой,
снизу — верхнезадней поверхностью правой доли
печени, сзади — правой венечной и правой
треугольной связками печени, слева — серповидной
связкой печени. В его пределах часто
образуются так называемые поддиафрагмальные абсцессы, развивающиеся как
осложнения гнойного аппендицита, холецистита, прободных язв желудка,
двенадцатиперстной кишки и др. Воспалительный экссудат поднимается сюда чаще
всего по правому боковому каналу из правой подвздошной ямки или из подпеченочного
пространства по наружному краю печени.
Левое поддиафрагмальное
пространство состоит из двух широко сообщающихся друг с другом отделов:
преджелудочной сумки, левой печеночной сумки,
Пространство между левой долей печени
снизу и диафрагмой сверху и спереди, bursa hepatica sinistra, справа
ограничено серповидной связкой, сзади — левой частью венечной связки и левой
треугольной связкой печени.
Преджелудочная сумка, bursa pregastrica,
ограничена сзади малым сальником и
желудком, спереди и сверху — диафрагмой, левой долей печени и передней
брюшной стенкой, справа — серповидной и круглой связками печени.
Следует особо выделить латеральный отдел
bursa pregastrica, расположенный кнаружи от большой кривизны желудка и
заключающий в себя селезенку. Этот отдел ограничен слева и сзади lig.
phrenicolienale, сверху — lig. Gastrolien a l и диафрагмой, внизу — lig.
phrenicocolicum.
Пространство это расположено вокруг
селезенки, носит название слепого мешка селезенки, saccus caecus lienis, и
может при воспалительных процессах отграничиваться от медиального отдела
bursa pregastrica.
Левое поддиафрагмальное пространство
отделено от левого бокового канала хорошо выраженной левой диафрагмально_ободочной
связкой, lig. phrenicocolicum sinistrum, и свободного сообщения с ним не
имеет. Возникающие в левом поддиафрагмальном пространстве абсцессы в
результате осложнений прободных язв желудка, гнойных заболеваний печени и др.
могут распространяться слева в слепой мешок селезенки, а спереди опускаться
между передней стенкой желудка и верхней поверхностью левой доли печени до
поперечной ободочной кишки и ниже.
Подпеченочное пространство, bursa subhepatiса, расположено
между нижней поверхностью правой доли печени и mesocolon с поперечной
ободочной кишкой, справа от ворот печени и сальникового отверстия. Хотя это
пространство с морфологической точки зрения едино, патоморфологически оно
может быть разделено на
передний и задний отделы. В передний
отдел этого пространства обращены почти вся брюшинная поверхность желчного
пузыря и верхненаружная поверхность двенадцатиперстной кишки. Задний отдел,
расположенный у заднего края печени, справа от позвоночника, представляет
собой наименее доступный участок под печеночного пространства — углубление,
называемое печеночно_почечным карманом. Абсцес-
сы, возникающие вследствие прободения
язвы двенадцатиперстной кишки или гнойного холецистита, располагаются чаще в
переднем отделе; периаппендикулярный абсцесс распространяется преимущественно
в задний отдел подпеченочного пространства.
Сальниковая сумка, bursa omentalis, располагается
позади желудка, имеет вид щели и является наиболее изолированным
пространством верхнего этажа брюшной полости. Свободный вход в сальниковую
сумку возможен лишь через расположенное около ворот печени сальниковое
отверстие, foramen epiploicum. Оно ограничено спереди
печеночно_двенадцатиперстной связкой, lig. hepatoduodenale, сзади —
париетальной брюшиной, покрывающей v. cava inferior, и печеночно_почечной
связкой, lig. hepatorenale; сверху — хвостатой долей печени и снизу — почечно_двенадцатиперстной,
связкой, lig. duodenorenale, и pars superior duodeni. Сальниковое отверстие
имеет различные размеры. При воспалительных процессах оно может быть закрыто
спайками, в результате чего сальниковая
сумка оказывается полностью изолированной.
Форма сальниковой сумки весьма сложна и
индивидуально различна. В ней можно выделить переднюю, заднюю, верхнюю,
нижнюю и левую стенки, а справа — преддверие сальниковой сумки.
Преддверие сальниковой сумки, vestibulum
bursae omentalis, самая правая ее часть, расположено позади
печеночно_двенадцатиперстной связки и ограничено сверху хвостатой долей
печени и покрывающей ее брюшиной, снизу — двенадцатиперстной кишкой, сзади —
париетальной брюшиной, покрывающей нижнюю полую вену.
Передней стенкой сальниковой сумки
являются малый сальник (lig. hepatogastricum и lig. hepatoduodenale), задняя
стенка желудка и lig. gastrocolicum; задней — париетальный листок брюшины,
покрывающий здесь поджелудочную железу, аорту, нижнюю полую вену и нервные
сплетения верхнего этажа брюшной полости;
верхней — хвостатая доля печени и
частично диафрагма; нижней — брыжейка поперечной
ободочной кишки; левой — селезенка и ее
связки — lig. gastrolienal et phrenicolienale.
Сальниковая сумка также может быть
местом формирования гнойных процессов вследствие прободных язв желудка,
гнойных заболеваний поджелудочной железы и др. В таких случаях воспалительный
процесс ограничивается пределами сальниковой сумки, а при заращении спайками
сальникового отверстия остается изолированным от остальной части брюшной
полости.
Оперативные доступы в сальниковую сумку
чаще осуществляются путем рассечения lig. gastrocolicum ближе к левому изгибу
ободочной кишки, через mesocolon transversum.
Правая брыжеечная пазуха (sinus mesentericus dexter)
располагается справа от корня брыжейки; медиально и снизу ограничена
брыжейкой тонкой кишки, сверху — брыжейкой поперечной ободочной кишки,
справа— восходящей ободочной кишкой. Париетальная брюшина, выстилающая эту
пазуху, прирастает к задней брюшной стенке; за ним лежат правые почка,
мочеточник, кровеносные сосуды для слепой и восходящей части толстой кишки.
Левая брыжеечная пазуха (sinus mesentericus sinister)
несколько длиннее правой. Ее границы: сверху — брыжейка поперечной ободочной
кишки (уровень II поясничного позвонка), латерально — нисходящая часть
толстой кишки и брыжейка сигмовидной кишки, медиально — брыжейка тонкой
кишки. Нижней границы левая пазуха не имеет и продолжается в полость малого
таза. Под париетальной брюшиной проходят аорта, вены и артерии к прямой, сигмовидной
и нисходящей части толстой кишки; там же располагаются левый мочеточник и
нижний полюс почки.
В среднем этаже брюшинной полости
различают правый и левый боковые каналы.
Правый боковой канал (canalis lateralis dexter)
представляет узкую щель, которая ограничена боковой стенкой живота и
восходящей частью ободочной кишки. Сверху канал продолжается в печеночную
сумку (bursa hepatica), а снизу через подвздошную ямку сообщается с нижним
этажом брюшинной полости (полость малого таза).
Левый боковой канал (canalis lateralis sinister)
располагается между боковой стенкой и нисходящим отделом ободочной кишки.
Вверху его ограничивает диафрагмально-ободочно-кишечная связка (lig.
phrenicocolicum dextrum), снизу канал открывается в подвздошную ямку.
В среднем этаже брюшинной полости
имеются многочисленные углубления, образованные складками брюшины и органами.
Наиболее глубокие из них располагаются около начала тощей кишки, конечной
части подвздошной кишки, слепой кишки и в брыжейке сигмовидной кишки. Здесь
мы описываем только те карманы, которые встречаются постоянно и четко
выражены.
Двенадцатиперстно-тощее
углубление
(recessus duodenojejunalis) ограничено брюшинной складкой корня брыжейки
ободочной кишки и flexura duodenojejunalis. Глубина углубления колеблется от
1 до 4 см. Характерным является то, что в складке брюшины, ограничивающей это
углубление, содержатся гладкие мышечные пучки.
Верхнее илеоцекальное углубление (recessus ileocecalis superior)
находится в верхнем углу, образованном слепой кишкой и конечным отделом тощей
кишки. Это углубление заметно выражено в 75% случаев.
Нижнее илеоцекальное углубление (recessus ileocecalis inferior)
располагается в нижнем углу между тощей и слепой кишкой. С латеральной
стороны его также ограничивает червеобразный отросток вместе с его брыжейкой.
Глубина углубления 3—8 см.
Позадислепокишечное углубление (recessus
retrocecalis) непостоянное, образуется за счет складок при переходе
париетальной брюшины в висцеральную и располагается позади слепой кишки.
Глубина углубления колеблется от 1 до 11 см, что зависит от длины слепой
кишки.
Межсигмовидное углубление (recessus intersigmoideus)
располагается в брыжейке сигмовидной кишки слева.
44.
Плевра и
перикард: топография (схема), строение, функции.
Плевра, pleura, являющаяся серозной оболочкой легкого,
подразделяется на висцеральную (легочную) и париетальную (пристеночную).
Каждое легкое покрыто плеврой (легочной), которая по поверхности корня переходит
в париетальную плевру.
Висцеральная (легочная) плевра,
pleura visceralis (pulmonalls). Книзу от корня легкого образует легочную
связку, lig. pulmonale.
Париетальная (пристеночная)
плевра, pleura parietalis, в каждой половине грудной полости образует замкнутый мешок,
содержащий правое или левое легкое, покрытое висцеральной плеврой. Исходя из
положения частей париетальной плевры, в ней выделяют реберную,
медиастинальную и диафрагмальную плевру. Реберная плевра, pleura costalis, покрывает внутреннюю поверхность ребер и межреберных промежутков
и лежит непосредственно на внутригрудной фасции. Медиастинальная плевра,
pleura mediastindlis, прилежит с латеральной стороны к органам
средостения, справа и слева сращена с перикардом; справа она граничит также
с верхней полой и непарной венами, с пищеводом, слева — с грудной аортой.
Вверху на уровне верхней апертуры
грудной клетки реберная и медиастинальная плевра переходят друг в друга и
образуют купол плевры, cupula pleurae, ограниченный с латеральной стороны
лестничными мышцами. Спереди и медиально к куполу плевры прилежат подключичные
артерия и вена. Над куполом плевры находится плечевое сплетение. Диафрагмальную
плевра, pleura diafragmatica, покрывает мышечную и сухожильную части
диафрагмы, за исключением центральных ее отделов. Между париетальной и
висцеральной плеврой имеется плевральная полость, cavitas pleuralis.
Синусы плевры. В местах перехода реберной плевры в
диафрагмальную и медиастинальную образуются плевральные синусы, recessus pleurdles. Эти синусы являются резервными пространствами правой и левой
плевральных полостей.
Между реберной и диафрагмальной плеврой
имеется ребернодиафрагмальный синус, recessus costodiaphragmaticus. В месте перехода медиастинальной плевры
в диафрагмальную находится диафрагмомедиастинальный синус, recessus phrenicomediastinalis. Менее выраженный синус (углубление)
имеется в месте перехода реберной плевры (в переднем ее отделе) в
медиастинальную. Здесь образуется реберномедиастинальный синус,
recessus costomediastinalis.
Границы плевры. Справа передняя граница правой и
левой реберной плевры от купола плевры спускается позади правого
грудино-ключичного сустава, затем направляется позади рукоятки к середине ее
соединения с телом и отсюда опускается позади тела грудины, располагаясь
левее от средней линии, до VI ребра, где она уходит вправо и
переходит в нижнюю границу плевры. Нижняя граница плевры справа
соответствует линии перехода реберной плевры в диафрагмальную.
Слева передняя граница
париетальной плевры от купола идет, так же как и справа, позади грудино-ключичного
сочленения (левого). Затем направляется позади рукоятки и тела грудины
вниз, до уровня хряща IV ребра, располагаясь ближе к
левому краю грудины; здесь, отклоняясь латерально и вниз, пересекает левый
край грудины и спускается вблизи от него до хряща VI ребра, где переходит в нижнюю границу плевры. Нижняя
граница реберной плевры слева располагается несколько ниже, чем на правой
стороне. Сзади, как и справа, на уровне XII
ребра она переходит в заднюю границу. Граница плевры сзади соответствует
задней линии перехода реберной плевры в медиастинальную.
Перикард окружает сердце, восходящую
аорту до перехода ее в дугу, легочный ствол до места его деления, устья полых
и легочных вен. Невскрытый перикард в целом имеет форму конуса, основание
которого срастается с centrum tendineum diaphragmatis, а притуплённая
верхушка направлена кверху и охватывает корни больших сосудов. Перикард
представляет собой замкнутый серозный мешок, в котором различают два слоя:
наружный фиброзный, pericardium fibrosum, и внутренний серозный, pericardium
serosum. Фиброзный перикард переходит на стенки внеперикардиальных отделов
крупных сосудов, участвуя в образовании сосудистых влагалищ. Внутренний
серозный слой (pericardium serosum) перикарда делится на две пластинки:
висцеральную и париетальную, выстилающую изнутри фиброзный перикард.
исцеральная пластинка перикарда, lamina
visceralis (эпикард), покрывает миокард снаружи. Она прозрачна, и сквозь нее
видны подлежащие образования: миокард, сосуды, нервы и субэпикардиальная
жировая ткань. Последняя располагается преимущественно вдоль борозд сердца;
при ожирении сердца ее количество резко увеличивается. Между висцеральной и
париетальной пластинками перикарда находится щелевидная серозная полость,
cavitas pericardiaca, содержащая небольшое количество серозной жидкости. На
стволах крупных сосудов, на близком расстоянии от сердца, висцеральная и
париетальная пластинки переходят одна в другую. Желудочки сердца полностью
покрыты висцеральной пластинкой (эпикардом) и находятся в полости перикарда.
Предсердия покрыты этой пластинкой не полностью: задняя поверхность левого
предсердия в области впадения в него легочных вен и часть задней поверхности
правого предсердия в виде узкой полосы между уртьями полых вен перикардом не
покрыты. Полые вены и легочные вены покрыты серозным листком перикарда только
частично.
45.
Селезенка:
топография, строение, функции, кровоснабжение, иннервация, лимфоотток.
Селезенка, lien, выполняет функции иммунного контроля
крови. Находится она на пути тока крови из магистрального сосуда большого
круга кровообращения — аорты в систему воротной вены, разветвляющейся в
печени. Располагается селезенка в брюшной полости, в области левого
подреберья, на уровне от IX до XI ребра.
У селезенки выделяют две поверхности:
диафрагмальную и висцеральную. Гладкая выпуклая диафрагмальная
поверхность, fades diaphragmatica, обращена латеральыо и вверх к диафрагме.
Переднемедиальная висцеральная поверхность, faces visceralis, неровная. На висцеральной поверхности выделяют ворота селезенки,
hilum splenicum, и участки, к которым прилежат соседние органы. Желудочная
поверхность, faces gdstrica, соприкасается с дном желудка. Почечная поверхность, faces rendlis, прилежит
к верхнему концу левой почки и к левому надпочечнику. Ободочная
поверхность, fades colica, находится
ниже ворот селезенки, ближе к ее переднему концу.
У селезенки выделяют два края: верхний и
нижний и два конца (полюса): задний и передний.
Селезенка со всех сторон покрыта
брюшиной. Только в области ворот, куда обращен хвост поджелудочной железы,
имеется небольшой участок, свободный от брюшины.
От фиброзной оболочки, tunica fibrosa, находящейся
под серозным покровом, внутрь органа отходят соединительнотканные
перекладины — трабекулы селезенки, trabeculae splenicae. Между трабекулами находится
паренхима, пульпа (мякоть) селезенки, pulpa splenica. Выделяют красную пульпу, pulpa rubra, располагающуюся между венозными
синусами, sinus venularis, и белую пульпу, pulpa alba.
Развитие и возрастные
особенности селезенки. Закладка селезенки появляется на 5—6-й неделе внутриутробного
развития в виде небольшого скопления клеток мезенхимы в толще дорсальной
брыжейки. На 2—4-м месяце развития формируются венозные синусы и другие
кровеносные сосуды. У новорожденного селезенка округлая, имеет дольчатое
строение.
Сосуды и нервы селезенки. К селезенке подходит одноименная
(селезеночная) артерия, которая делится на несколько ветвей, вступающих в
орган через его ворота. Селезеночные ветви образуют 4—5 сегментарных
артерий, а последние разветвляются на трабекулярные артерии. В паренхиму
селезенки направляются пульпарные артерии диаметром 0,2
мм, вокруг которых располагаются лимфоидные периартериальные муфты и
периартериальная зона селезеночных лимфоидных узелков. Каждая пульпарная
артерия в конечном итоге делится на кисточки — артерии диаметром около 50
мкм, окруженные макрофагально-лимфоид-ными муфтами (эллипсоидами).
Образовавшиеся при ветвлении артерий капилляры впадают в широкие селезеночные
венуляр-ные синусы, располагающиеся в красной пульпе.
Венозная кровь от паренхимы селезенки
оттекает по пульпарным, затем трабекулярным венам. Образующаяся в воротах
органа селезеночная вена впадает в воротную вену.
Иннервация селезенки осуществляется по
симпатическим волокнам, подходящим к селезенке в составе одноименного сплетения.
Афферентные волокна являются отростками чувствительных нейронов, лежащих в
спинномозговых узлах.
46. Почки:
топография, внешнее и внутреннее строение, нефрон (схема), фиксирующий аппарат,
функции, кровоснабжение, иннервация.
Почки представляют собой парный
орган бобовидной формы, являющийся главным органом мочеобразования.
Вес
одной почки варьируется от 120 до 200 г. ее длина
10-12 см, ширина 5-6 см, толщина 4 см.
Располагаются
почки в полости живота, по обеим сторонам от позвоночника, на уровне XII
грудного и двух верхних поясничных позвонков.
Они
залегают на задней брюшной стенке, при этом правая почка лежит чуть ниже
левой, и фиксируются в своем положении почечной фасцией, кровеносными
сосудами и жировой капсулой.
Перед
правой почкой находятся
правый изгиб ободочной кишки и нисходящая часть двенадцатиперстной кишки, к
ее верхней части прилегает висцеральная поверхность печени.
Перед
левой почкой находится
хвост поджелудочной железы, к верхней части прилегает селезенка.
Кроме
того, верхний конец (полюс) каждой почки соприкасается с надпочечной железой.
Спереди почки покрыты брюшиной.
В
почке выделяют переднюю и заднюю поверхности, верхний и нижний полюсы, или
концы.
Выпуклый
латеральный край почки обращен кнаружи, а вогнутый медиальный направлен
к позвоночнику. В центре медиального края находится небольшое углубление,
через которое проходят сосуды, нервы и мочеточник. Это углубление
называется воротами почки.
Почка
образована корковым и мозговым веществами, отличающимися друг от друга по
цвету и плотности.
Почка снаружи имеет переднюювыпуклую изаднююплоскую
поверхности, переходящие влатеральныйвыпуклый имедиальныйвогнутый
края. Посредине медиального края находится поверхностное углубление —
почечные ворота, содержащие почечную ножку из почечной артерии, вены,
мочеточника, нервов и лимфатических сосудов. Почечные ворота переходят в
глубине органа в почечный синус, заполненный жировой клетчаткой, которая
окружает почечные чашки и лоханку. Орган имеет концы (полюса) —верхний
и нижний(более острый).
В почке по делению артерий различают 5 сегментов:верхний,
передне-верхний, передне-нижний, нижний, задний.
Внутри почка имеет корковое и мозговое вещество.
Корковое в 0,5см толщиной образует поверхностный слой, который в виде
почечных столбов проникает в мозговое вещество. В кортексе находится до 600
корковых долек со светлыми конусовидными участками (лучистая часть) и темными
(свернутая часть) Почечные тельца, состоящие из двустенной чашеобразной
капсулы и лежащего в ней сосудистого клубочка, занимают свернутую часть.
Лучистая часть проходит в мозговое вещество, содержит извитые и прямые
почечные канальцы, начало собирательных трубочек.
Мозговое веществопредставлено в
виде 10-15почечныхпирамид,лежащих между почечными столбами.
Верхушки пирамид образуют почечные сосочки с отверстиями сосочковых протоков,
затянутых волоконной сеткой в виде решетчатого поля. Внутри пирамид проходят
прямые канальцы и образуемые ими петли, собирательные трубочки и протоки.Макроскопическая
почечная доля включает почечную пирамиду и окружающее корковое
вещество. Две-три почечных доли образуют сегмент.
Малые и большие почечные чашкирасположены в
почечном синусе – полости, находящейся внутри почки. Большие чашки (2-3)
сливаются в почечную лоханку, лежащую и в синусе и в воротах почки. В каждую
малую почечную чашку обращены 2-3 почечных сосочка. Стенка малой чашки для
регуляции тока мочи располагает форникальным аппаратом из кольцеобразных
гладкомышечных волокон, кровеносных и лимфатических микрососудов, нервных
окончаний. При помощи своего аппарата чашка, охватывая сосочки, как бы
выдаивает мочу из сосочковых протоков.
Почечная лоханка образуется в виде эмбриональной,
плодной и зрелой. При эмбриональной форме малые чашки сразу впадают
в лоханку, что способствует образованию почечных камней, именно при этой
форме чаще развивается почечно-каменная болезнь — нефролитиаз. При плодной
большие и малые чашки сразу переходят в мочеточник. При зрелой малые чашки
вливаются в большие, а они в лоханку. В стенке лоханки и чашек присутствуют
оболочки:слизистая, мышечная, адвентициальная.
Кровоснабжениепочки
осуществляется из почечных артерий, начинающихся от брюшной аорты. Почечная
артерия делится на передние и задние ветви в воротах или перед ними. Правая
почечная артерия длиннее левой и отходит от аорты ниже левой. Ветви почечных
артерий — сегментарные, междолевые, дуговые, междольковые и клубочковые артериолы
находятся внутри органа. Каждая клубочковая артериола делится на приносящую с
большим диаметром и выносящую с меньшим. Между ними находятся артериальные
капилляры, свернутые в сосудистый клубочек, который лежит в капсуле нефрона.
Приносящую артериолу, артериальные капилляры сосудистого
клубочка, выносящую артериолуназываютчудесной
артериальной сетью почки,
благодаря которой в чаше нефрона образуется первичная моча.
Выносящая артериола по стенкам канальцев создает
микрососудистое сплетение, распадаясь на прекапилляры, простые (истинные)
капилляры, которые переходят в посткапилляры и далее в венулы, а из них
возникают вены почки. Благодаря этому сплетению в извитых канальцах
осуществляется реабсорбция, секреция и образуется вторичная моча.
Вены почки впадают в нижнюю полую. Правая вена короче левой
и расположена ниже.
Приносящие лимфатические сосудысопровождают
кровеносные, особенно вены, но в нефронах они отсутствуют и начинаются на
границе коркового и мозгового вещества, вливаются в поясничные лимфатические
узлы.
Почка иннервируетсяиз грудных и поясничных
спинальных ганглиев, а также от чревного сплетения, поясничных симпатических
узлов и заднего вагального ствола. В воротах почки вокруг сосудов образуется
почечное сплетение, волокна которого по сосудам, вокруг лоханки и чашек
проникают в орган.
Фиксирующий аппарат почек:
1. Жировая капсула (capsula
adiposa).
2. Почечная фасция (fascia renalis) располагается кнаружи от жировой капсулы,
соединяется волокнами с капсулой почки и состоит из двух листков: переднего и
заднего. Оба листка по верхнему полюсу и латеральному краю срастаются между
собой. По медиальному краю передний листок идет впереди аорты, нижней полой
вены и почечных сосудов и переходит на противоположную сторону, задний листок
же прикрепляется к надкостнице тел позвонков а по нижнему полюсу оба листка
вообще не сливаются.
3. Почечные сосуды (артерия, вена, мочеточник).
4. Мышечное ложе (m.psoas major, m. quadratus lumborum).
5. Внутрибрюшное давление.
При слабости фиксирующего аппарата почка может опускаться (нефроптоз), что
приводит к перегибу мочеточника, затрудненному оттоку мочи и застою ее в
почке (гидронефроз).
47.
Мочеточники,
мочевой пузырь, мужской и женский мочеиспускательные каналы: топография,
строение, функции, кровоснабжение, иннервация.
Мочеточник, ureter, начинается от суженной части
почечной лоханки и заканчивается впадением в мочевой пузырь. Мочеточник лежит
забрюшинно (ретропе-ритонеально). В мочеточнике различают следующие части:
брюшную, тазовую и внутристеночную.
Брюшная часть, pars
abdominalis, лежит на передней поверхности большой поясничной мышцы. Начало
правого мочеточника находится позади нисходящей части двенадцатиперстной
кишки, а левого — позади двенадцатиперстнотощего изгиба.
Тазовая часть, pars
pelvina, правого мочеточника располагается впереди правых внутренних
подвздошных артерии и вены, а левого — впереди общих подвздошных артерии и
вены.
Стенка мочеточника
состоит из трех оболочек. Внутренняя слизистая оболочка, tunica mucosa,
образует продольные складки. Средняя мышечная оболочка, tunica musculdris, в
верхней части мочеточника состоит из двух мышечных слоев — продольного и
циркулярного, а в нижней — из трех слоев: продольных внутреннего и наружного
и среднего — циркулярного. Снаружи мочеточник имеет адвентициальную оболочку,
tunica adventitia.
Сосуды и нервы
мочеточника. Кровеносные сосуды мочеточника происходят из нескольких
источников. К верхней части мочеточника подходят мочеточниковые ветви (rr.
ureterici) из почечной, яичниковой (яичковой) артерий (a. renalis, a.
testicularis, s. ovarica). Средняя часть мочеточника кровоснабжается
моче-точниковыми ветвями (rr. ureterici) из брюшной части аорты, от общей и
внутренней подвздошных артерий. К нижней части мочеточника идут ветви (rr.
ureterici) от средней прямокишечной и нижней мочепузырной артерий. Вены
мочеточника впадают в поясничные и внутренние подвздошные вены.
Лимфатические
сосуды мочеточника впадают в поясничные и внутренние подвздошные
лимфатические узлы. Нервы мочеточника берут начало от почечного,
мочеточникового и нижнего подчревного сплетений. Парасимпатическая иннервация
верхней части мочеточника осуществляется из блуждающего нерва (через почечное
сплетение), а нижней части—из тазовых внутренностных нервов.
Мочевой пузырь, vesica urinaria. В мочевом пузыре выделяют
передневерхнюю часть, которая обращена к передней брюшной стенке, — верхушку
пузыря, apex vesicae. От верхушки пузыря к пупку идет фиброзный тяж —
срединная пупочная связка, lig. umbilicale medidnum, — остаток зародышевого
мочевого протока (urachus). Верхушка пузыря переходит в расширяющуюся часть —
тело пузыря, corpus vesicae. Тело пузыря переходит в дно пузыря, fundus
vesicae. Нижняя часть мочевого пузыря переходит в мочеиспускательный канал.
Эта часть получила название шейки пу-зыря, cervix vesicae. В нижнем отделе
шейки пузыря находится внутреннее отверстие мочеиспускательного канала,
ostium uret-hrae internum.
Топография мочевого
пузыря. Мочевой пузырь расположен в полости малого таза и лежит позади
лобкового симфиза. Своей передней поверхностью он обращен к лобковому
симфизу. Задняя поверхность мочевого пузыря у мужчин прилежит к прямой кишке,
семенным пузырькам и ампулам семявыносящих протоков, а дно — к предстательной
железе. У женщин задняя поверхность мочевого пузыря соприкасается с передней
стенкой шейки матки и влагалища, а дно —с мочеполовой диафрагмой. Боковые
поверхности мочевого пузыря у мужчин и женщин граничат с мышцей, поднимающей
задний проход. К верхней поверхности мочевого пузыря у мужчин прилежат петли
тонкой кишки, а у женщин — матка. Наполненный мочевой пузырь расположен по
отношению к брюшине мезоперитонеально; пустой, спавшийся —
ретроперитонеально.
Строение мочевого
пузыря. Стенка мочевого пузыря состоит из слизистой оболочки, подслизистой
основы, мышечной оболочки и адвентиции, а в местах, покрытых брюшиной, и
серозной оболочки.
Сосуды и нервы
мочевого пузыря. К верхушке и телу мочевого пузыря подходят верхние
мочепузырные артерии — ветви правой и левой пупочных артерий. Боковые стенки
и дно мочевого пузыря кровоснабжаются за счет ветвей нижних мочепузырных
артерий (ветви внутренних подвздошных артерий). Венозная кровь от стенок
мочевого пузыря оттекает в венозное сплетение мочевого пузыря, а также по
мочепузырным венам непосредственно во внутренние подвздошные вены.
Лимфатические сосуды мочевого пузыря впадают во внутренние подвздошные
лимфатические узлы. Мочевой пузырь получает симпатическую иннервацию из
нижнего подчревного сплетения, парасимпатическую— по тазовым внутренностным
нервам и чувствительную—из крестцового сплетения (из половых
нервов).
Мужской мочеиспускательный канал
(мужская уретра), urеthra mascullna, прободает предстательную железу,
мочеполовую диафрагму и губчатое тело полового члена. У мужчин длина мочеиспускательного канала составляет 20—22 см,
Начинается внутренним отверстием мочеиспускательного канала, ostium urethrae internum, в стенке мочевого пузыря и заканчивается
наружным отверстием, ostium urethrae externum, расположенным на головке полового члена. Топографически мужской
мочеиспускательный канал подразделяют на три части: предстательную, перепончатую
и губчатую, а с точки зрения подвижности — на фиксированную и подвижную.
Границей между последними является место прикрепления к половому члену
пращевидной связки полового члена.
Предстательная часть, pars prostatica, проходит через предстательную железу. На задней стенке
предстательной части гребень мочеиспускательного канала (уретры), crista urethralis. Наиболее выступающая часть называется семенной бугорок, colliculus semindlis, на вершине которого имеется углубление — предстательная
маточка, utriculus prostaticus.
Перепончатая часть, pars membrandcea, простирается от верхушки предстательной железы до луковицы
полового члена. В том месте, где перепончатая часть проходит через
мочеполовую диафрагму, канал окружен поперечно-полосатыми мышечными
волокнами, образующие сфинктер мочеиспускательного канала, т. sphincter urethrae.
Конечный отдел мужского мочеиспускательного
канала, находящийся в головке полового члена, расширяется, образуя
ладьевидную ямку мочеиспускательного канала, fossa navicularis urethrae.
В слизистой оболочке мужского
мочеиспускательного канала залегает большое количество желез, gll. urethrale. В губчатой части мочеиспускательного канала имеются небольшие,
слепо заканчивающиеся углубления — лакуны (крипты), lacunae urethrales. Кнаружи от слизистой оболочки стенка мужского мочеиспускательного
канала состоит из подслизистой основы и мышечной оболочки.
У женщин мочеиспускательный
канал шире и короче, чем у мужчин, длина его составляет 3—5 см. Это прямая
трубка, открывающаяся в преддверии влагалища, строение которой аналогично
строению перепончатой части мужского канала.
48. Основные этапы онтогенеза органов
мочевой системы: предпочка, первичная почка, окончательная почка. Аномалии
развития почки (положения, строения, количества), значение.
В раннем онтогенезе человека последовательно сменяют друг друга три
стадии развития почки: предпочка, первичная почка и окончательная почка.
Предпочка у зародыша человека появляется на 3-й неделе и функционирует 40 –
50 ч. Каждая предпочка состоит из нескольких канальцев (протонефридий),
открывающихся одним концом (воронкой) в полость тела, а другим – в парный
протонефрический проток, преобразующийся в дальнейшем в мезонефральный проток
(вольфов). Далее предпочка быстро редуцируется, ее сменяет парная первичная
почка (вольфово тело), которая у человека закладывается каудальнее предпочки
в конце 3-й недели развития и состоит из 25 – 30 извитых канальцев (метанефридий).
Первичная почка у человеческого зародыша функционирует до конца 2-го месяца
внутриутробной жизни и потом редуцируется. Парная окончательная почка сменяет
первичную. У человека она начинает закладываться на 2-м месяце эмбрионального
развития из нефрогенной ткани (участок мезодермы) и выпячивания
мезонефрального протока. Развитие окончательной почки заканчивается лишь
после рождения. В процессе развития окончательная почка как бы поднимается в
будущую поясничную область, это связано с неравномерным ростом различных
сегментов тела.
Почка у новорожденных и детей грудного возраста округлая, бугристая
за счет дольчатого строения. Дольчатое строение почки сохраняется до 2 – 3
лет. Длина почки у новорожденного составляет 4 см, масса почки 12 г. Рост
почек происходит в несколько этапов: на 1-м году почки растут быстро и к
началу 2-го года масса почки достигает 35 – 40 г. В период первого детства
длина почки равна в среднем 8 см, а масса – 55 – 60 г. Далее до 13-ти лет
жизни рост почек замедляется. Существенный рост почки происходит в возрасте
13 – 14 лет, когда ее масса увеличивается до 120 г, а длина – до 10 – 11 см.
Хотя к 20 годам масса почки достигает средней массы почки взрослого, она
продолжает расти до 30 – 40 лет. У новорожденного ребенка толщина коркового вещества
почки не превышает 2 мм, а мозгового – 8 мм. Их соотношение у новорожденного
составляет 1 : 4, а у взрослого – 1 : 2. То есть толщина коркового вещества у
взрослого человека, по сравнению с таковой у новорожденного, увеличивается
примерно в 4 раза, а мозгового – только в 2 раза. В период 5 – 9 лет и
особенно в 16 – 19 лет размеры почки увеличиваются за счет развития коркового
вещества. Рост мозгового вещества прекращается к 12 годам, а развитие
коркового вещества продолжается вплоть до окончания пубертатного периода.
Масса коркового вещества почек увеличивается благодаря росту в длину и ширину
извитых канальцев и восходящих частей петель нефронов. Фиброзная капсула
почки становится хорошо заметной к 5 годам жизни ребенка. Жировая капсула
начинает формироваться лишь к периоду первого детства, продолжая при этом
постепенно утолщаться. К 40 – 50 годам толщина жировой капсулы почки
достигает максимальной величины, а в пожилом и старческом возрасте она
истончается, иногда исчезает. С возрастом изменяется топография почек. У
новорожденного верхний конец почки проецируется на уровне верхнего края XII
грудного позвонка, а в грудном возрасте (до 1 года) – уже на уровне середины
тела XII грудного позвонка, что связано с быстрым ростом позвоночного столба.
После 5 – 7 лет положение почек относительно позвоночника приближается к
таковому у взрослого человека. В возрасте старше 50 лет, особенно у старых и
истощенных людей, почки могут располагаться ниже, чем в молодом возрасте. Во
все периоды жизни человека правая почка расположена несколько ниже левой.
Мочеточники у новорожденного имеют извилистый ход и длина мочеточника
достигает 5 – 7 см. Мочеточники растут быстро и в течение первых 2-х лет их
длина удваивается. К 4 годам длина его увеличивается до 15 см. Мышечная
оболочка в раннем детском возрасте развита слабо. Длина мочеточника взрослого
человека достигает 25 – 30 см.
Аномалии почечных сосудов
■ Аномалии
количества: солитарная почечная артерия;
сегментарные
почечные артерии (двойная, множественные).
■ Аномалии
положения: поясничная; подвздошная;
тазовая
дистопия почечных артерий.
■ Аномалии
формы и структуры артериальных стволов: аневризмы почечных артерий (одно- и
двусторонние); фибромускулярный стеноз почечных артерий; коленообразная
почечная артерия.
■ Врожденные
артериовенозные фистулы.
■ Врожденные
изменения почечных вен:
аномалии
правой почечной вены (множественные вены, впадение вены яичка в почечную вену
справа);
аномалии
левой почечной вены (кольцевидная левая почечная вена, рет-роаортальная левая
почечная вена, экстракавальное впадение левой почечной вены).
Аномалии количества почек
Аплазия .
■ Удвоение почки (полное и
неполное).
■ Добавочная, третья почка.
Аномалии величины почек
■ Гипоплазия почки.
Аномалии расположения и формы
почек
■ Дистопия почек:
односторонняя (грудная,
поясничная, подвздошная, тазовая); перекрестная.
■ Сращение почек:
одностороннее (L-образная почка);
двустороннее (подковообразная,
галетообразная, асимметричные — L- и S-образные почки).
Аномалии структуры почек
■Дисплазия почки.
■Мультикистоз почки.
■Поликистоз почек: поликистоз взрослых;
поликистоз детского возраста.
■Солитарные кисты почек: простая;
дермоидная.
■Парапельвикальная киста.
■Дивертикул чашечки или лоханки.
■ Чашечно-медуллярные
аномалии: губчатая почка;
мегакаликс, полимегакаликс.
Сочетанные аномалии почек
■ С пузырно-мочеточниковым
рефлюксом.
■ С инфравезикальной
обструкцией.
■ С пузырно-мочеточниковым
рефлюксом и инфравезикальной обструкцией.
■ С аномалиями других
органов и систем.
Аномалии почечных сосудов
Аномалии количества. К ним относятся кровоснабжение
почки солитарной и сегментарными артериями.
Солитарная почечная
артерия —
это единый артериальный ствол, отходящий от аорты, а затем делящийся на
соответствующие почечные артерии. Данный порок развития кровоснабжения почек
является казуистикой.
В норме каждая почка
кровоснабжается одним отдельным артериальным стволом, отходящим от аорты.
Увеличение их количества следует отнести к сегментарному рассыпному типу
строения почечных артерий. В литературе, в том числе учебной, часто одну из
двух артерий, кровоснабжающих почку, особенно если она меньшего диаметра,
называют добавочной. Однако в анатомии добавочной, или
аберрантной, артерией считается та, которая осуществляет кровоснабжение
определенного участка органа в дополнение к основной артерии. Обе эти артерии
образуют между собой широкую сеть анастомозов в их общем сосудистом бассейне.
Две или более артерии почки кровоснабжают каждая один определенный ее сегмент
и не образуют между собой в процессе деления анастомозов.
Таким образом, при наличии двух
или нескольких артериальных сосудов почки каждый из них является для нее
основным, а не добавочным. Лигирование любого из них приводит к некрозу
соответствующего участка почечной паренхимы, и это не следует делать при выполнении
корригирующих операций при гидронефрозе, обусловленном нижнеполярными
сосудами почки, если не планируется ее резекция.
ярном стенозе является высокое
диастолическое и низкое пульсовое давление, а также рефрактерность к
гипотензивной терапии. Диагноз устанавливают на основании почечной
ангиографии, мультиспираль-ной компьютерной ангиографии и радиоизотопного
исследования почек. Выполняют селективный забор крови из почечных сосудов для
определения концентрации ренина. Лечение оперативное. Проводится баллонная
дилатация (расширение) стеноза почечной артерии и/или установка артериального
стента. При невозможности или неэффективности ангиопластики или
стентирова-ния выполняют реконструктивную операцию — протезирование
почечной артерии.
Врожденные артериовенозные
фистулы —
порок развития почечных сосудов, при котором имеются патологические соустья
между сосудами артериальной и венозной систем кровообращения. Артериовенозные
фистулы, как правило, локализуются в дугообразных и дольковых артериях почки.
Заболевание зачастую протекает бессимптомно. Возможными клиническими
проявлениями его могут быть гематурия, альбуминурия и варикоцеле на
соответствующей стороне. Основным методом диагностики артериовенозных фистул
является почечная артериография (рис. 5.3). Лечение заключается в
эндоваскулярной окклюзии (эмболизации) патологических соустий специальными
эмболами.
Врожденное изменение почечных
вен. Аномалии
правой почечной вены наблюдаются исключительно редко. Среди них наиболее
часто встречаются увеличения числа венозных стволов (удвоение,
утроение). Пороки развития левой почечной вены представлены аномалиями
ее количества, формы и положения.
Добавочные и множественные вены
почек встречаются в 17-20 % случаев. Клиническое их значение состоит в том,
что те из них, которые идут к нижнему полюсу почки, сопровождая
соответствующую артерию, перекрещиваются с мочеточником, тем самым вызывая
нарушение оттока мочи из почки и развитие гидронефроза.
К аномалиям формы и расположения
относят кольцевидную (проходит двумя стволами вокруг
аорты), ретроаортальную (проходит позади аорты и впадает в
нижнюю полую вену на уровне II-IV поясничных позвонков) экстракаваль-ную (впадает
не в нижнюю полую, а чаще в левую общую подвздошную вену) почечные вены.
Диагноз основывается на данных венокавографии, селективной почечной
венографии. В случаях выраженной венозной гипертензии прибегают к операции —
наложению анастомоза между левой яичковой и общей подвздошной венами.
В большинстве случаев аномальные
сосуды почек никак себя не проявляют и часто являются случайной находкой при
обследовании пациентов, однако информация о них крайне важна при планировании
оперативных вмешательств. Клинически пороки развития почечных сосудов
проявляются в тех случаях, когда служат причиной нарушения оттока мочи из
почек. Диагноз устанавливается на основании доплеровского ультразвукового
сканирования, аорто- и ве-нокаваграфии, мультиспиральной КТ и МРТ.
Аномалии количества почек
Аплазия — врожденное отсутствие одной
или обеих почек и почечных сосудов. Двусторонняя аплазия почек несовместима с
жизнью. Аплазия одной почки встречается относительно часто — у 4-8 % больных
с аномалиями почек. Она возникает вследствие недоразвития метанефрогенной
ткани. В половине случаев на стороне аплазии почки отсутствует и соответствующий
мочеточник, в остальных случаях дистальный его конец заканчивается слепо
(рис. 5.4).
Аплазия почки сочетается с
аномалиями половых органов у 70 % девочек и у 20 % мальчиков. У мальчиков
заболевание встречается в 2 раза чаще.
Информация о наличии
единственной почки у пациента крайне важна, так как развитие в ней
заболеваний всегда требует особой тактики лечения. Единственная почка
функционально более приспособлена к влиянию различных отрицательных факторов.
При почечной аплазии всегда наблюдается ее компенсаторная (викарная)
гипертрофия.
49.
Внутренние
женские половые органы: развитие, топография, строение, функции,
кровоснабжение, иннервация, лимфооток.
Матка, uterus, расположена в средней части полости
малого таза, лежит позади мочевого пузыря и впереди прямой кишки. В ней
различают дно, тело и шейку.
Место перехода тела матки в шейку сужено
и носит название перешейка матки, isthmus uteri. Нижняя
часть шейки матки называется влагалищной частью шейки, portio vagindlis cervicis, а верхняя часть шейки матки называется
надвлагалищной частью шейки, portio supra—vagindlis cervicis. На влагалищной части видно отверстие
матки, ostium uteri (маточный
зев). Отверстие матки ограничено передней и задней губой, labium anterius et labium posterius. Матка имеет переднюю и заднюю поверхности. Передняя
поверхность называется пузырной, faces vesicdlis, а задняя — прямокишечной, faces rectdlis. Эти поверхности матки отделены друг от друга правым и левым
краями матки, margo uteri dexter et
margo uteri sinister.
Строение матки. Полость матки,
cavitas uteri переходит в канал шейки матки, canalis cervicis uteri.
Стенка матки состоит из трех
слоев: серозной оболочки, tunica serosa, подсерозной основы, tela subserosa, и мышечной оболочки, tunica musculdris.
В стенке матки мышечной оболочки
можно выделить три слоя: внутренний косопродольный, средний циркулярный
(круговой) и наружный косопродольный.
Отношение матки к брюшине. Большая часть поверхности матки
покрыта брюшиной (за исключением влагалищной части шейки). С области дна
матки брюшина продолжается на пузырную (переднюю) поверхность и достигает
шейки, затем переходит на мочевой пузырь. Этот глубокий карман, образованный
брюшиной, покрывающей также заднюю поверхность мочевого пузыря, получил
название пузырно-маточного углубления, excavatio vesicouterina. Брюшина, покрывающая прямокишечную (заднюю)
поверхность матки, достигает задней стенки влагалища, откуда поднимается
вверх на переднюю стенку прямой кишки. При переходе с матки на прямую кишку
брюшина образует прямокишечно-маточное углубление, excavatio rectouterina. Справа и слева это углубление ограничено
прямокишечно-маточными складками брюшины, идущими от шейки матки к прямой
кишке.
Связки матки. Листки брюшины образуют правую,
и левую широкие связки матки. Широкая связка матки, lig. latum uteri, состоит из двух листков брюшины —
переднего и заднего. Она является брыжейкой матки, mesometrium. Несколько ниже прикрепления к матке
собственной связки яичника от переднебоковой поверхности матки берет начало круглая
связка матки, lig. teres uteri.
В основании широких связок матки между
шейкой матки и стенками таза залегают пучки фиброзных волокон и мышечных клеток,
которые образуют кардинальные связки матки, ligg. cardinalia.
Сосуды и нервы матки. Кровоснабжение матки происходит
за счет парной маточной артерии — ветви внутренней подвздошной артерии.
Каждая маточная артерия проходит вдоль бокового края матки между листками
широкой связки матки, отдавая ветви к передней и задней ее поверхностям.
Возле дна матки маточная артерия делится на ветви, идущие к маточной трубе и
яичнику. Венозная кровь оттекает в правое и левое маточные венозные
сплетения, из которого берут начало маточные вены, а также вены, впадающие в
яичниковые, внутренние подвздошные вены и венозные сплетения прямой кишки.
Лимфатические сосуды от дна матки направляются к поясничным лимфатическим
узлам, от тела и шейки матки — к внутренним подвздошным лимфатическим узлам,
а также к крестцовым и паховым лимфатическим узлам (по ходу круглой связки
матки).
Иннервация матки осуществляется из
нижнего подчревного сплетения (симпатическая) и по тазовым внутренностным нервам.
Яичник, ovarium. В нём развиваются и созревают женские
половые клетки (яйцеклетки), а также образуются поступающие в кровь и лимфу
женские половые гормоны. В яичнике различают две свободные поверхности: медиальную,
faсes medialis, и латеральную, faсes
lateralis. Поверхности яичника переходят
в свободный край, margo liber, спереди — в брыжеечный край, margo mesovaricus, прикрепляющийся к брыжейке яичника. На этом крае органа
находится ворот яичника, hilum ovarii, через которые в яичник входят артерия,
нервы, выходят вены и лимфатические сосуды. В яичнике выделяют верхний трубный
конец, extremitas tubaria, и
нижний маточный конец, extremitas uterina, соединенный с маткой собственной
связкой яичника, lig. ovdrii proprium. К связочному аппарату яичника относится также связка,
подвешивающая яичник, lig. suspensorium ovdrii. Яичник фиксирован брыжейкой, mesovdrium, которая представляет собой дупликатуру
брюшины. Сами яичники брюшиной не покрыты. Топография яичника зависит
от положения матки, ее величины (при беременности).
Строение яичника. Под эпителием залегает плотная
соединительнотканная белочная оболочка, tunica albuginea. Соединительная ткань яичника образует его строму, strotna ovarii. Вещество яичника делят на наружный и внутренний слои.
Внутренний слой называют мозговым веществом, medulla ovarii. Наружный
слой называют корковым веществом, cortex ovarii. В нем много соединительной
ткани, в которой располагаются везикулярные яичниковые фолликулы, folliculi ovarici vesiculosi, и созревающие первичные яичниковые
фолликулы, folliculi ovarici primarii. Зрелый яичниковый фолликул имеет
соединительнотканную оболочку—теку. В ней выделяют наружную теку, theca externa, и
внутреннюю теку, theca interna. К внутренней оболочке прилежит зернистый слой, stratum granulosum. В одном месте этот слой утолщен и образует яйценосный холмик, cumulus oophorus, в котором залегает яйцеклетка — овоцит, ovocytus. Внутри зрелого фолликула яичника имеется
полость, содержащая фолликулярную жидкость, liquor folliculdris. Яйцеклетка расположена в яйценосном
холмике, окружена прозрачной зоной, zona pellucida, и лучистым венцом, corona radidta, из
фолликулярных клеток.
На месте лопнувшего фолликула
формируется желтое тело, corpus liiteum. Если оплодотворения яйцеклетки не
происходит, то желтое тело называется циклическим желтым телом, corpus liiteum ciclicum (menstruationis). В дальнейшем оно получает название беловатого
тела, corpus albicans.
Сосуды и нервы яичника. Яичник кровоснабжается ветвями
яичниковой артерии (a.
ovarica — от брюшной части аорты) и яичниковых
ветвей (rr. ovdricae — из маточной артерии). Венозная кровь оттекает
по одноименным венам. Лимфатические сосуды яичника впадают в поясничные
лимфатические узлы.
Яичник иннервируется из брюшного
аортального и нижнего подчревного сплетений (симпатическая иннервация) и
тазовых внутренностных нервов (парасимпатическая иннервация).
Маточная труба, tuba uterina, служит для проведения
яйцеклетки от яичника (из брюшинной полости) в полость матки. Каждая труба
залегает в верхнем крае широкой связки матки, часть которой, ограниченная
сверху маточной трубой, снизу яичником, является как бы брыжейкой маточной
трубы. Просвет маточной трубы с одной стороны сообщается с полостью матки
маточным отверстием, ostium uterinum tubae, с другой стороны открывается
брюшным отверстием, ostium abdomindle tubae uterinae.
В маточной трубе
различают следующие части: маточную часть, pars uterina, перешеек маточной
трубы, isthmus tubae uterinae, ампула маточной трубы, ampulla tubae uterinae.
Ампулярная часть переходит в следующую часть — воронку маточной трубы,
infundibulum tubae uterinae, которая заканчивается длинными и узкими
бахромками трубы, fimbriae tubae.
Строение стенки
маточной трубы. Стенка маточной трубы снаружи представлена серозной
оболочкой, tunica serosa, подсерозной основой, tela subserosa, и мышечной
оболочкой, tunica muscularis. Внутри под мышечной оболочкой находится
слизистая оболочка, tunica mucosa, образую-щая продольные трубные складки,
plicae tubariae.
Сосуды и нервы
маточных труб. Кровоснабжение маточной трубы происходит из двух источников:
трубной ветви маточной артерии и ветви от яичниковой артерии. Венозная кровь
от маточной трубы оттекает по одноименным венам в маточное венозное
сплетение. Лимфатические сосуды
трубы впадают в
поясничные лимфатические узлы. Иннервация маточных труб происходит из
яичникового и маточно-влагалищного сплетений.
50.
Наружные
женские и мужские половые органы: развитие, топография, строение, функции,
кровоснабжение, иннервация, лимфоотток.
Половой член, penis, состоит из тела, corpus penis, которое
заканчивается головкой, glans penis, имеющей на своей вершине наружное
отверстие мужского мочеиспускательного канала, ostiит urethrae externum. У головки различают венец головки, corona glandis, и
шейку головки, сопит glandis. Задняя
часть — корень полового члена, radix penis, прикреплен к лобковым костям.
Верхнепереднюю поверхность тела называют спинкой полового члена, dorsum penis.
В переднем отделе тела кожа образует крайнюю
плоть полового члена, preputium penis. На нижней стороне головки крайняя плоть соединена с головкой
уздечкой крайней плоти, frenulum preputii. Кожа внутреннего листка крайней плоти содержит железы крайней
плоти, gll. preputiales.
В половом члене выделяют пещеристое
тело, corpus cavernosum penis, их два — правое и левое, и лежащее под
ними губчатое тело, corpus spongiosum penis. Задние концы расходятся в стороны в виде
ножек полового члена, crura penis, которые прикрепляются к нижним ветвям
лобковых костей. Пещеристые тела покрыты оболочкой пещеристых тел, tunica albuginea corporum cavernosorum, образующей между пещеристыми телами перегородку полового
члена, septum penis. Губчатое
тело полового члена в заднем (проксимальном) отделе образует луковицу
полового члена, bulbus penis. Губчатое
тело полового члена покрыто белочной оболочкой губчатого тела, tunica albuginea corporis spongiosi. Пещеристые и губчатое тела состоят из трабекул, отграничивающих
систему полостей.
Пещеристые и губчатое тела полового
члена окружены глубокой и поверхностной фасциями, fascia penis profunda et
fascia penis superficialis.
Мошонка, scrotum. В мошонке различаются 7 слоев
(оболочек), которые называются также оболочками яичка: 1) кожа, cuds; 2) мясистая оболочка, tunica dartos; 3)
наружная семенная фасция, fascia spermatica externa; 4) фасция мышцы, поднимающей яичко, fascia cremasterica; 5) мышца, поднимающая яичко, т. cremaster; 6) внутренняя семенная фасция, fascia spermatica interna; 7) влагалищная оболочка яичка, tunica vaginalis testis, в которой выделяют два листка (две
пластинки): пристеночную пластинку, lamina parietalis, и внутренностную пластинку, lamina visceralis.
51.
Внутренние
мужские половые органы: развитие, топография, строение, функции,
кровоснабжение, иннервация, лимфооток. Процесс опускания яичка (схема).
Внутренние мужские
пловые органы:
·
яичко
·
придаток
яичка
·
семявыносящий
проток
·
семенные
пузырьки
·
предстательная
железа
·
бульбоуретральные
железы
Яичко, testis,Функцией яичек является образование
мужских половых клеток — сперматозоидов и выделение в кровеносное русло
мужских половых гормонов. Поэтому яички являются одновременно железами
внешней и внутренней секреции.
Левое яичко располагается ниже правого.
Они отделены друг от друга перегородкой мошонки и окружены оболочками. В нем
различают две поверхности: латеральную, fades lateralis, и медиальную, fades medialis, а также два края: передний, mdrgo anterior, и задний, mdrgo posterior, к которому прилежит придаток яичка. В
яичке выделяют верхний конец, extremitas superior, и нижний конец, extremitas inferior. На верхнем конце яичка часто встречается небольших размеров
отросток — привесок яичка, appendix
testis.
Строение яичка. Снаружи яичко покрыто фиброзной
оболочкой, получившей название белочной оболочки, tunica albugtnea. Под оболочкой находится вещество яичка — паренхима яичка, parenchyma testis. От
внутренней поверхности заднего края белочной оболочки в паренхиму яичка
внедряется валикообразный вырост соединительной ткани — средостение яичка,
mediastinum testis, от
которого веерообразно идут тонкие соединительнотканные перегородочки
яичка, septula testis, разделяющие
паренхиму на дольки яичка, lobuli testis. В паренхиме каждой дольки два-три извитых
семенных канальца, tubuli seminiferi contorti. Направляясь к средостению яичка,
извитые семенные канальцы в области вершин долек сливаются друг с другом
и образуют прямые семенные канальцы, tubuli seminiferi recti. Эти
канальцы впадают в сеть яичка, rete testis. Из сети яичка начинаются 12—15 выносящих
канальцев яичка, ductuli efferentes testis, направляющихся в придаток яичка, где
они впадают в проток придатка яичка.
Придаток яичка, epididymis, расположен вдоль заднего края яичка.
Различают головку придатка яичка, caput epididyrnidis, тело придатка яичка, corpus epididyrnidis, и хвост придатка яичка, cauda epididyrnidis. На головке придатка яичка встречается
привесок придатка яичка, appendix epididyrnidis. В области головки и хвоста придатка могут находиться
отклоняющиеся проточки, ductuli aberran—tes.
Кзади от головки придатка лежит
придаток привеска яичка, paradidymis. Серозная оболочка, покрывающая яичко, с
латеральной стороны заходит в углубление между яичком и придатком
яичка, выстилая пазуху придатка яичка, sinus epididymidis (BNA).
Выносящие канальцы яичка, имеющие извитой ход, образуют конической формы дольки
(конусы) придатка яичка, lobuli epididymidis. Каждый каналец дольки впадает в проток придатка яичка, ductus epididymidis.
Сосуды и нервы яичка и его
придатка. Яичко
и придаток яичка кровоснабжаются из яичковой артерии (ветвь брюшной части
аорты) и частично из артерии семявыносящего протока (ветвь внутренней
подвздошной артерии), анастомозирующей с яичковой артерией. Венозная кровь из
яичка и придатка яичка оттекает по яичковым венам, vv. testiculdres, образующим в составе семенного канатика лозовидное венозное
сплетение, plexus venosus pampiniformis, и впадающим в нижнюю полую вену справа и
левую почечную вену слева. Лимфатические сосуды яичка и придатка яичка
впадают в поясничные лимфатические узлы.
Яичко и его придаток получают
симпатическую и парасимпатическую иннервацию из яичкового сплетения. В
составе сплетения имеются также чувствительные нервные волокна.
Семенной канатик, funiculus spermaticus. Образуется в процессе опускания яичка, простирается от
глубокого пахового кольца до верхнего конца яичка. В состав семенного канатика
входят семявыносящий проток, яичковая артерия, артерия семявыносящего
протока, лозовидное (венозное) сплетение, лимфатические сосуды яичка и его
придатка и нервы. Семявыносящий проток, сосуды и нервы окружены оболочками,
tunicae funiculi spermatici, которые продолжаются в оболочки яичка.
Самая внутренняя из них — внутренняя семенная фасция, fascia spermatica interna. Кнаружи от нее находятся мышца, поднимающая
яичко, т. cremaster, и фасция этой мышцы, fascia cremasterica. Самой наружной оболочкой семенного канатика является наружная
семенная фасция, fascia spermatica externa.
Предстательная железа, prostdta, расположена в передненижней части малого
таза под мочевым пузырем, на мочеполовой диафрагме. Через предстательную
железу проходят начальный отдел мочеиспускательного канала, правый и левый
семявыбрасывающие протоки.
В предстательной железе различают основание,
basis prostatae, которое прилежит к дну мочевого пузыря, семенным пузырькам и
ампулам семявыносящих протоков, а также переднюю, заднюю, нижнебоковые
поверхности и верхушку железы. Передняя поверхность, faces anterior, обращена к лобковому симфизу, к которому от предстательной
железы идут боковые и срединная лобково-предстатель-ные связки, ligg. puboprostdticae, и лобково-предстательная мышца, т.
puboprostdticus.
Задняя поверхность, faces posterior, направлена к ампуле прямой кишки и отделена от нее соединительнотканной
пластинкой — прямокишечно-пузырной перегородкой, septum rectovesicdle.
Нижнелатеральная поверхность, faces inferolateralis, обращена к мышце, поднимающей задний
проход. Верхушка предстательной железы, apex prostatae, обращена вниз и прилежит к мочеполовой диафрагме.
У предстательной железы выделяют две доли:
правую, lobus dexter, и
левую, lobus sinister. Участок железы, выступающий на задней поверхности основания и
ограниченный мочеиспускательным каналом спереди и семя-выбрасывающими
протоками сзади, называют перешейком предстательной железы, isthmus prostatae, или средней долей железы, lobus medius.
Строение предстательной железы. Снаружи предстательная железа
покрыта капсулой, cdpsula prostatica, Капсула состоит из железистой ткани, образующей железистую паренхиму,
parenchyma, а также из гладкой мышечной ткани,
составляющей мышечное вещество, substdntia musculdris.
Сосуды и нервы предстательной
железы. Кровоснабжение
предстательной железы осуществляется многочисленными мелкими артериальными
ветвями, отходящими от нижних мочепузырных и средних прямокишечных артерий
(из системы внутренних подвздошных артерий). Венозная кровь от предстательной
железы оттекает в венозное сплетение простаты, из него — в нижние
мочепузырные вены, которые впадают в правую и левую внутренние подвздошные
вены. Лимфатические сосуды предстательной железы впадают во внутренние
подвздошные лимфатические узлы.
Нервы предстательной железы происходят
из простатического сплетения, в которое из нижнего подчревного
сплетения поступают симпатические (из симпатических стволов) и парасимпатические
(из тазовых внутренностных нервов) волокна.
Семенной пузырек, vesicula (glandula) seminalis, — парный орган, располагающийся в
полости малого таза латерально от ампулы семявыносящего протока, сверху от
предстательной железы, сзади и сбоку от дна мочевого пузыря. Семенной
пузырек является секреторным органом. Семенной пузырек имеет переднюю и
заднюю поверхность.
Семенной пузырёк имеет 3
оболочки:
адвентициальную оболочку, tunica adventitia, мышечная оболочка, tunica muscularis, слизистая оболочка, tunica mucosa.
В каждом семенном пузырьке различают основание,
тело и нижний конец, который переходит в выделительный проток, ductus excretorius. Выделительный проток семенного пузырька соединяется с конечным
отделом семявыносящего протока и образует семявыбрасывающий проток, ductus ejaculatorius.
Сосуды и нервы семенного
пузырька и семявыносящего протока. Семенной пузырек кровоснабжается из нисходящей ветви
артерии семявыносящего протока (ветвь пупочной артерии). Восходящая ветвь
артерии семявыносящего протока приносит кровь к стенкам семявыносящего протока.
Венозная кровь из семенных пузырьков по
венам оттекает в венозное сплетение мочевого пузыря, а затем во внутреннюю
подвздошную вену. Лимфа от семенных пузырьков и семявыносящего протока
оттекает во внутренние подвздошные лимфатические узлы. Семенные пузырьки и
семявыносящий проток получают симпатическую и парасимпатическую иннервацию
из сплетения семявыносящего протока (из нижнего подчревного сплетения).
Бульбоуретральная железа, glandula bulbourethralis, — парный орган, выделяющий
вязкую жидкость, защищающую слизистую оболочку стенки мужского мочеиспускательного
канала от раздражения ее мочой. Бульбоуретральные железы расположены позади
перепончатой части мужского мочеиспускательного канала, в толще глубокой
поперечной мышцы промежности.
Проток бульбоуретральной железы,
ductus glandulae bulbourethralis. Поток открывается в мочеиспускательный
канал.
Сосуды и нервы бульбоуретральной
железы. Бульбоуретральные
железы кровоснабжаются за счет ветвей из внутренних половых артерий. Венозная
кровь оттекает в вены луковицы полового члена. Лимфатические сосуды впадают
во внутренние подвздошные лимфатические узлы. Иннервируются бульбоуретральные
железы ветвями полового нерва и из сплетений, окружающих артерии и
вены (от венозного сплетения простаты).
52.
Промежность: определение, топография, отделы, тазовая диафрагма и
мочеполовая диафрагма, строение, кровоснабжение, иннервация, половые отличия
(схема).
53.
Наружный нос, носовая полость: строение, функции, кровоснабжение, иннервация слизистой
оболочки полости носа, лимфоотток.
54.
Гортань:
топография, строение, кровоснабжение, иннервация. Напрягающий и
устанавливающий аппараты гортани. Процесс голосообразования.
55.
Лёгкие:
топография, внешнее и внутреннее строение, ацинус (схема), сегменты, функции,
кровоснабжение, иннервация.
3) Легкие: развитие, топография.
Сегментарное строение легких, ацинус.
Легкое, pulmo. Выделают: нижнюю диафрагмальную
поверхность легкого, faces diaphragmdtica (основание
легкого), верхушку легкого, apex pulmonis, реберную поверхность, faces costalis (с позвоночным столбом граничит позвоночная часть, pars vertebrdlis, реберной поверхности), медиальную поверхность, faces medidlis. Поверхности легкого отделены краями: передним, задним и нижним.
На переднем крае, margo anterior левого легкого имеется сердечная
вырезка, incisura cardiaca. Снизу эту вырезку ограничивает язычок левого легкого, lingula pulmonis sinistri.
Каждое легкое подразделяется на доли,
lobi pulmones, которых у правого три (верхняя, средняя и нижняя), у левого —
две (верхняя и нижняя).
Косая щель, fissura obliqua, начинается
на заднем крае легкого. Она делит легкое на две части: на верхнюю долю, lobus superior, к которой относится верхушка легкого, и нижнюю долю, lobus inferior, включающую основание и большую часть заднего края легкого. В
правом легком, кроме косой, имеется горизонтальная щель, fissura horizontalis. Она начинается на реберной поверхности легкого и достигает
ворот легкого. Горизонтальная щель отсекает от верхней доли среднюю долю
(правого легкого), lobus medius. Обращенные
друг к другу поверхности долей легкого получили название «междолевые
поверхности», fades interlobares.
На медиальной поверхности каждого
легкого находятся ворота легкого, hilum pulmonis, через которые в легкое входят главный
бронх, легочная артерия, нервы, а выходят легочные вены, лимфатические
сосуды. Эти образования составляют корень легкою, radix pulmonis.
В воротах легкого главный бронх
распадается на долевые бронхи, bronchi
lobares, которых в правом легком три, а в левом —
два. Долевые бронхи входят в ворота доли и делятся на сегментарные бронхи, bronchi segmentales.
Правый верхний долевой бронх, bronchus lobdris superior dexter, делится
на верхушечный, задний и передний сегментарные бронхи. Правый
среднедолевой бронх, bronchus lobaris medius dexter, делится
на латеральный и медиальный сегментарные бронхи. Правый нижний долевой
бронх, bronchus lobdris inferior dexter, делится
на верхний, медиальный базальный, передний базальный, латеральный базальный и
задний базальный сегментарные бронхи. Левый верхний долевой бронх, bronchus lobaris superior sinister, делится на верхушечнозадний, передний, верхний язычковый и
нижний язычковый сегментарные бронхи. Левый нижний долевой бронх, bronchus lobaris inferior sinister, делится на верхний, медиальный (сердечный) базальный, передний
базальный, латеральный базальный и задний базальный сегментарные бронхи.
Состоит легочный сегмент из легочных долек.
Бронх входит в дольку легкого под
названием долькового бронха, bronchus
lobularis. Внутри легочной дольки этот бронх
делится на концевые бронхиолы, bronchioli terminates. Стенки концевых бронхиол
хрящей не содержат. Каждая концевая бронхиола делится на дыхательные
бронхиолы, bronchioli respiratorii, которые на своих стенках имеют легочные альвеолы. От каждой
дыхательной бронхиолы отходят альвеолярные ходы, ductuli alveoldres, несущие на себе альвеолы и заканчивающиеся альвеолярными
мешочками, sacculi alveolares. Стенки этих мешочков состоят из легочных альвеол, alveoli pulmonis. Бронхи составляют бронхиальное дерево, arbor bronchiatis. Дыхательные бронхиолы, отходящие от концевой бронхиолы, а также
альвеолярные ходы, альвеолярные мешочки и альвеолы легкого образуют альвеолярное
дерево (легочный ацинус), arbor alveoldris. Альвеолярное дерево является структурно-функциональной
единицей легкого.
56.
Средостение: его отделы, топография и содержимое (схема).
57. Наружное, среднее ухо, слуховая
труба: строение, функции, кровоснабжение, иннервация, лимфоотток.
Наружное ухо. Наружное ухо (auris externa) включает ушную
раковину и наружный слуховой проход. Ушная, раковина (auricula)
располагается между височно-нижнечелюстным суставом спереди и сосцевидным
отростком сзади, в ней различают наружную вогнутую и выпуклую внутреннюю
поверхности, обращенные к сосцевидному отростку.
Остовом раковины
является эластический хрящ толщиной 0,5—1 мм, покрытый с обеих сторон
надхрящницей и кожей. Ушная раковина состоит из завитка , окаймляющего
наружный край раковины, и противозавитка, расположенного
в виде валика кнутри от завитка. Кпереди от входа в наружный слуховой проход
располагается выступающая его часть — козелок, а сзади от него — другой выступ — противокозелок . Между
ними внизу имеется межкозелковая вырезка . Книзу ушная раковина оканчивается
мочкой или долькой ушной роговицы. Она лишена хряща и образована только
жировой клетчаткой, покрытой кожей. Ушная раковина, образуя воронкообразное
сужение, переходит в наружный слуховой проход.
Наружный слуховой проход
состоит из двух отделов: наружного — перепончато-хрящевого и внутреннего —
костного. Наружный слуховой проход покрыт кожей, являющейся
продолжением кожи ушной раковины. В перепончато-хрящевом отделе слухового
прохода она достигает толщины 1 — 2 мм, покрыта волосами, снабжена сальными
и серными железами. Последние являются видоизменением сальных желез. Они
выделяют секрет коричневого цвета, который вместе с отделяемым сальных желез
и отторгшимся эпителием кожи образует ушную серу. Подсыхая, ушная сера обычно
выпадает из слухового прохода. Этому способствуют биологические механизмы,
связанные с тангенциальным ростом эпидермиса кнаружи из генерационного
центра в области барабанной перепонки и колебания перепончато-хрящевого
ртдела слухового прохода в момент жевания.
Кровоснабжение наружного уха осуществляется системой
артерий. Венозный отток происходит в двух направлениях: кпереди — в задние
лицевые вены и кзади — в по-задиушные вены.
Лимфоотток идет в направлении, узлов, расположенных
впереди козелка, на сосцевидном отростке и под нижней стенкой наружного
слухового прохода. Отсюда лимфа оттекает в глубокие лимфатические узлы шеи.
Иннервация наружного уха осуществляется III ветвью
тройничного нерва, ветвью шейного сплетения, а также ветвью блуждающего
нерва.
Барабанная перепонка является наружной стенкой барабанной
полости. Она разграничивает наружное ухо и среднее, представляет собой
анатомическое образование неправильной формы (в виде овала высотой 10 мм,
шириной 9 мм), очень упругое, малоэластичное и очень тонкое — до 0,1 мм.
Барабанная перепонка состоит из 3 слоев: наружного — кожного (без желез и
сосочков), являющегося* продолжением кожи наружного слухового прохода,
внутреннего — слизистого, являющегося продолжением слизистой оболочки
барабанной полости, и среднего — соединительнотканного, представленного
двумя слоями волокон — наружным — радиальным и внутренним — циркулярным.
Барабанная перепонка при
искусственном освещении имеет перламутрово-серый цвет, однако следует иметь
в виду, что источник освещения существенным образом влияет на внешний вид
перепонки.
Среднее
ухо, auris media, включает заполненную воздухом барабанную
полость и слуховую (евстахиеву) трубу. Полость среднего уха сообщается с
сосцевидной пещерой и через нее с сосцевидными ячейками, расположенными в
толще сосцевидного отростка.
Барабанная
полость, cavitas tympani, находится
в толще пирамиды височной кости, между наружным слуховым проходом латерально
и костным лабиринтом внутреннего уха медиально. В барабанной полости
выделяют 6 стенок:
1.
Верхняя покрышечная стенка, paries tegmentаlis
2.
Нижняя яремная стенка, paries jugulаris
3. Медиальная
лабиринтная стенка, paries labyrinthicus,
4.
Задняя сосцевидная стенка, paries mastoideus
5. Передняя
сонная стенка, paries caroticus
6.
Латеральная перепончатая стенка paries membranaceus
В
барабанной полости располагаются покрытые слизистой оболочкой три слуховые
косточки, а также связки и мышцы.
Слуховые
косточки, ossicula auditus, составляют цепочку, которая продолжается
от барабанной перепонки до конца преддверия, открывающегося во внутреннее
ухо. В соответствии со своей формой косточки получили названия: молоточек,
наковальня, стремя. Молоточек, malleus, имеет
округлую головку, которая переходит в длинную рукоятку молоточка,
с двумя отростками: латеральным и передним. Наковальня, incus, состоит из тела, с суставной ямкой для
сочленения с головкой молоточка и двух ножек: одна короткая ножка, другая
— длинная. Стремя, stapes, имеет головку, две ножки — перед
нюю и заднюю, crus anterius et crus posterius, соединенные при помощи основания
стремени, basis stapedis, вставленного в окно преддверия. Колебания барабанной перепонки,
возникшие в результате воздействия на нее звуковой волны, передаются в окно
преддверия. Регулируют движения косточек и предохраняют от чрезмерных
колебаний при сильном звуке две мышцы, прикрепляющиеся к слуховым косточкам. Мышца,
напрягающая барабанную перепонку, m.
tensor tympani подтягивая
рукоятку молоточка, напрягает барабанную перепонку. Стременная мышца, m. Stapedius, при её сокращении давление основания стремени, вставленного в
окно преддверия, ослабляется.
Слуховая
(евстахиева) труба, tuba auditiva, служит для поступления воздуха из глотки в барабанную полость и
поддержания в полости давления, одинакового с внешним, что важно для
нормальной работы звукопроводящего аппарата. Слуховая труба состоит из костной
и хрящевой части. Верхняя костная часть трубы находится в
одноименном полуканале мышечно-трубного канала височной кости и открывается
на передней стенке барабанной полости барабанным отверстием слуховой
трубы, ostium tympdnicum tubae auditivae. Нижняя хрящевая часть образована медиальной и латеральной
хрящевыми пластинками и соединяющей их перепончатой пластинкой
От
хрящевой части слуховой трубы берут начало мышца, напрягающая и мышца,
поднимающая небную завеску. При их сокращении хрящ трубы и ее перепончатая
пластинка, lamina membranаcea, оттягиваются, канал трубы расширяется и
воздух из глотки поступает в барабанную полость.
Кровоснабжение:
стенки слуховой
трубы кровоснабжают передняя барабанная артерия и глоточные ветви восходящей
глоточной артерии, каменистая ветвь – от средней менингеальной артерии. К
слуховой трубе отдает ветви артерия крыловидного канала(ветвь верхнечелюстной
артерии). Вены впадают в глоточное венозное сплетение, в менингеальные
вены(притоки внутренней яремной вены) и занижнечелюстную вену.
Иннервация: в барабанной полости – барабанное
сплетение, образовано ветвями барабанного нерва (ветвь языкоглоточного
нерва). Ветви глоточного сплетения – слуховая труба.
58.
Внутреннее
ухо: костный и перепончатый лабиринты, их строение, функции.
Внутреннее ухо. Внутреннее ухо состоит из костного лабиринта
и заключенного в нем перепончатого лабиринта.
Костный лабиринт находится
в глубине пирамиды височной кости . Латерально он граничит с барабанной
полостью, к которой обращены окна преддверия и улитки, медиально — с задней
черепной ямкой, с которой он сообщается посредством внутреннего слухового
прохода, водопровода улитки и водопровода преддверия. Лабиринт
подразделяется на три отдела: средний — преддверие, кзади от него — система
трех полукружных каналов и впереди преддверия — улитка. На наружной стенке
преддверия имеется окно преддверия, закрытое со стороны барабанной полости
основанием стремени. Передняя часть преддверия сообщается с улиткой через
лестницу преддверия, задняя — с полукружными каналами.
Различают три полукружных
канала в трех взаимно перпендикулярных плоскостях: горизонтальный, или
латеральный, фронтальный, или передний, и сагиттальный, или задний. В
каждом канале имеются два колена: гладкое и расширенное — ампулярное.
Гладкие колена фронтального и сагиттального каналов слиты в одно.
Улитка представляет собой
костный спиральный канал, делающий два с половиной оборота вокруг костного
стержня, от которого отходит винтообразно внутрь канала костная пластинка.
Эта костная пластинка вместе с перепончатой пластинкой — основной мембраной,
являющейся ее продолжением, делит канал улитки на два спиральных коридора —
верхний и нижний. Верхний коридор — лестница преддверия, нижний — лестница
барабанная. Обе лестницы изолированы друг от друга и только у верхушки
улитки сообщаются между собой через отверстие. Лестница преддверия сообщается
с преддверием, барабанная лестница граничит с барабанной полостью
посредством окна улитки, закрытого вторичной мембраной. Первый завиток
называется основанием улитки, он выступает в барабанную полость, образуя мыс
(promontorium).
Костный лабиринт заполнен
перилимфой а находящийся в нем перепончатый лабиринт содержит эндолимфу.
Перепончатый лабиринт
представляет собой систему каналов и полостей, которая повторяет форму
костного лабиринта.
С анатомической и физиологической
точек зрения в перепончатом лабиринте различают два аппарата: 1) слуховой аппарат,
находящийся в перепончатой улитке; 2) вестибулярный аппарат, объединяющий
мешочки преддверия и три перепончатых полукружных канала.
Перепончатая улитка представляет
собой спиралеобразный канал — улитковый ход с расположенным внутри него рецепторным
аппаратом — спиральным, или кортиевым, органом.
Над спиральным органом
расположена в виде козырька покровная мембрана (membrana tectoria). Она представляет
собой мягкую упругую пластинку, покрывающую волоски нейроэпителиальных
волосковых клеток спирального органа.
Перепончатые полукружные
каналы расположены в костных каналах. Они меньше диаметром и повторяют их
строение, т. е. имеют ампулярные и гладкие части (колена) и прикреплены к
периосту костных стенок соединительнотканными тяжами, в которых проходят сосуды.
Исключение составляют ампулы перепончатых каналов, которые почти полностью выполняют
костные ампулы. Внутренняя поверхность перепончатых каналов выстлана
эндотелием, за исключением ампул, в которых расположены рецепторные клетки.
На внутренней поверхности ампул имеется небольшой круговой выступ — гребень,
на поверхности которого расположены опорные и чувствительные (нейроэпителиальные)
волосковые клетки, являющиеся периферическими рецепторами вестибулярного
нерва.
В преддверии лабиринта имеются
два перепончатых мешочка — sacculus и utriculus с заложенным в них
отолитовым аппаратом. Последний состоит из опорных и нейроэпителиаль-ных
волосковых клеток. Волоски чувствительных клеток, переплетаясь, образуют
сеть, которая погружена в желеобразную (отолитовую) мембрану, содержащую
большое число кристаллов. Эти кристаллы называются отолитами, они состоят
из фосфата и карбоната кальция (аррогонита).
Кровоснабжение внутреннего уха осуществляется через
внутреннюю слуховую артерию. Венозный отток из внутреннего уха идет по трем
путям: по венам водопровода улитки, водопровода преддверия и внутреннего
слухового прохода.
Иннервация внутреннего уха осуществляется VIII парой
черепных нервов — преддвер-но-улитковым (п. vestibulococh-learis), в состав
которого входят преддверный (верхний) и улитковый (нижний) корешки. Они
соответственно начинаются от преддверного (Скарпа) и улиткового (спирального)
узлов и, объединившись, идут общим стволом через внутренний слуховой проход
в продолговатый мозг, где и заканчиваются первыми нейронами’в слуховых и
вестибулярных ядрах. Вестибулярная зона связана: 1) со спинным мозгом; 2)
мозжечком; 3) ядрами глазодвигательных нервов; 4) ядрами вегетативных центров;
5) корой головного мозга.
59.
Глазное
яблоко, строение, кровоснабжение, иннервация. Вспомогательный аппарат глазного
яблока (схема).
60. Классификация
желёз внутренней секреции, их общая характеристика. Неврогенная группа желёз
внутренней секреции:
топография, строение, функции, кровоснабжение, иннервация.
Важную роль
в гуморальной регуляции деятельности организма играют железы внутренней
секреции: надпочечники, гипофиз, эпифиз, щитовидная, околощитовидные,
вилочковая, поджелудочная и половые железы. Они вырабатывают особые вещества
гормоны, которые поступают непосредственно в кровь.
По происхождению и развитию железы внутренней секреции подразделяются на
несколько групп.
1.Бранхиогенная группа. Щитовидная и
паращитовидные железы, принадлежащие этой группе, имеют энтодермальное
происхождение и развиваются из эпителия глоточной части первичной кишки из
закладки между 1-й и 2-й висцеральными дугами. В процессе развития
формируется щитоязычный проток, из дистальных отделов которого возникают доли
и перешеек щитовидной железы, после чего проток редуцируется. От его
проксимального отдела остается слепое отверстие языка. При расстройствах
эмбриогенеза протока на шее могут возникать срединные кисты и свищи.
Паращитовидные железы развиваются из эпителия 3-4 висцеральных (жаберных)
карманов глоточной кишки.
2.Энтодермальная группа. Панкреатические
островки (внутрисекреторная часть поджелудочной железы) происходят из
эпителия туловищной первичной кишки на уровне закладки поджелудочной железы.
Они составляют 1-2% от массы железы и располагаются между её дольками.
3.Мезодермальная группа. Интерреналовые тела –
добавочные надпочечники и корковое вещество надпочечников, интерстициальные
клетки половых желез развиваются из мезодермальной спланхноплевры – закладка
на уровне дорсальной брыжейки и мочеполовых складок.
4.Центральная неврогенная группа. Гипоталамус,
гипофиз, эпифиз развиваются из эктодермы, являясь производными переднего
отдела среднего мозгового пузыря. Гипофиз, кроме того, получает зачаток из
первичной полости рта.
5.Симпатическая нервная группа. Мозговое
вещество надпочечников, параганглии (гломусы, тельца) — сонный, аортальный,
копчиковый, внутриганглионарные и внутриорганные развиваются из эктодермы при
выселении невробластов из ганглиозной пластинки нервной трубки.
6.Диффузная эндокринная система,
гормонопродуцирующие клетки которой располагаются во всех внутренних органах
и мозге, имея происхождение:
нервное
(эктодермальное) — система клеток АРUД — в английской абревиатуре или ПОДПА —
в русской (поглощение, декарбоксилирование предшественников аминов), что
раскрывает механизм образования гормонов в этих клетках);
не нервное —
одиночные гормонообразующие клетки.
В
зависимости от топографии, функционального главенства, общего и взаимного
влияния по современной классификации эндокринные органы подразделяются на:
1.
центральные: гипоталамус, гипофиз, эпифиз, глиоэпендимные железы
(субфорникальные и субкомиссуральные), расположенные в головном мозге и интраспинальный
орган, находящийся в крестцовом отделе спинного мозга;
2.
периферические: щитовидная и паращитовидные железы, надпочечник; параганглии
– гломусы, симпатические тельца;
3. смешанные
эндоэкзокринные: гонады (яичко, яичник), плацента, поджелудочная железа,
обладающие внутрисекреторной частью в виде панкреатических островков и
интерстициальных клеток;
4. одиночные
гормонопродуцирующие клетки внутренних органов, объединенные в диффузную
эндокринную систему (АРУД, ПОДПА и систему клеток не нервного происхождения).
По функции
железы внутренней секреции разделяются:
1. на железы
смешанной эндо — и экзокринной функции: половые, поджелудочная, плацента;
2. железы
только внутренней секреции – гипоталамус, гипофиз, эпифиз, глиоэпендимные
(субфорникальные и субкомиссуральные) железы, интраспинальный орган,
надпочечники, щитовидная и паращитовидные железы.
Надпочечник, glandula suprarenalis, — парный орган, располагается в
забрюшинном пространстве, на уровне XI—XII грудных позвонков. В центре
надпочечника располагается мозговое вещество, medulla, образованное крупными клетками.
Различают две разновидности этих клеток: эпинефроциты составляют основную
массу и вырабатывают адреналин; норэпинефроциты, рассеянные в мозговом
веществе в виде небольших групп, вырабатывают норадреналин.
Развитие: Мозговое вещество
надпочечников имеет общее с нервной системой происхождение. Оно развивается
из эмбриональных нервных клеток — симпатобластов, которые превращаются в
хромаффинобласты, а последние — в хромаффинные клетки мозгового вещества.
Хромаффинобласты служат также материалом для формирования параганглиев,
которые в виде небольших скоплений хромаффинных клеток располагаются возле
брюшной аорты — аортальный параганглий, paragdnglion aorlicum, а также в толще узлов симпатического ствола — симпатический
параганглий, paragdаglion sympdthicum.
Сосуды и нервы надпочечников:
Верхняя надпочечниковая артерия (из
нижней диафрагмальной артерий), средняя надпочечниковая (из брюшной части
аорты) и нижняя надпочечниковая (из почечной артерии) артерии. Из синусоидных
кровеносных капилляров формируются притоки центральной вены, которая у
правого надпочечника впадает в нижнюю полую вену, у левого — в левую почечную
вену. Из надпочечника выходят мелкие вены, впадающие в притоки воротной
вены.
В иннервации надпочечников участвуют
блуждающие нервы, а также нервы, происходящие из чревного сплетения, которые
содержат для мозгового вещества преганглионарные симпатические волокна.
Шишковидное тело,corpus pineаle, относится к эпиталамусу промежуточного мозга и
располагается в неглубокой борозде, отделяющей друг от друга верхние холмики
крыши среднего мозга. Форма шишковидного тела овоидная. Снаружи
шишковидное тело покрыто соединительнотканной капсулой, содержащей большое
количество анастомозирующих друг с другом кровеносных сосудов. От капсулы
внутрь органа проникают соединительнотканные трабекулы. Клеточными
элементами паренхимы являются железистые клетки — пинеалоциты.
Эндокринная роль шишковидного тела
состоит в том, что его клетки выделяют вещества, тормозящие деятельность
гипофиза до момента наступления половой зрелости, а также участвующие в
тонкой регуляции почти всех видов обмена веществ.
Развитие шишковидного тела. Шишковидное тело развивается в
виде непарного выпячивания крыши будущего III
желудочка головного мозга.
Сосуды и нервы шишковидного
тела.
Ветвями задней мозговой и верхней
мозжечковой артерий. Вены впадают в большую вену мозга или в ее притоки.
Вместе с сосудами в ткань органа проникают симпатические нервные волокна.
Нейрогипофиз (задняя доля), neurohypophysis (lobus posterior), состоит из нервной доли, lobus nervosus, которая находится в задней части гипофизарной ямки, и воронки, infundibulum, располагающейся позади бугорной части
адено-гипофиза. Задняя доля гипофиза образована нейроглиальными клетками,
нервными волокнами, идущими от нейросекреторных ядер гипоталамуса в
нейрогипофиз, и нейросекреторными тельцами.
Развитие: от нижней поверхности второго
мозгового пузыря (будущее дно III
желудочка) вырастает отросток, из которого развиваются серый бугор, воронка и
задняя доля гипофиза.
Сосуды и нервы гипофиза. От внутренних сонных артерий —
нижние гипофизарные артерии. Между верхними и нижними гипофизарными артериями
имеются длинные артериальные анастомозы. Отток венозной крови из вторичной
гемокапиллярной сети осуществляется по системе вен, впадающих в пещеристые и
межпещеристые синусы твердой оболочки головного мозга.
В иннервации гипофиза участвуют
симпатические волокна, проникающие в орган вместе с артериями.
Постганглионарные симпатические нервные волокна отходят от сплетения
внутренней сонной артерии.
61.
Бранхиогенная, мезодермальная и энтодермальная группа желёз внутренней
секреции: топография, строение, функции, кровоснабжение, иннервация.
62.
Основные этапы развития сердечно-сосудистой системы в фило- и
онтогенезе. Общие закономерности строения и расположения кровеносных сосудов (Лесгафт, Привес).
Факторы, обеспечивающие движение крови.
Впервые кровеносная система
появляется у кольчатых червей. Имеются два главных сосуда, пульсация которых
выполняет роль сердца. Сердце появляется у членистоногих в виде
самостоятельного пульсирующего трубчатого органа. Система кровеносных сосудов
незамкнута, т.е. кровь изливается в полость тела. У хордовых кровеносная система
замкнута, сердце или заменяющий его орган находится на брюшной стороне тела.
Сердце рыб двухкамерное, имеет одно предсердие и один желудочек. В него
поступает и из него выходит только венозная кровь, которая направляется к
жабрам, где обогащается кислородом; таким образом, имеется один жаберный круг
кровообращения. У земноводных в предсердии появляется продольная перегородка,
т.е. сердце становится трехкамерным и появляются впервые два круга
кровообращения. В общем желудочке происходит смешивание артериальной и
венозной крови. В сердце пресмыкающихся появляется неполная межжелудочковая
перегородка. У птиц и млекопитающих предсердия и желудочки полностью
разделены, т.е. сердце четырехкамерное и поэтому артериальная кровь,
поступающая в сердце из легких, не смешивается с венозной кровью притекающей
к сердцу по полым венам.
У зародыша человека сердце
развивается из висцерального листка мезодермы. На второй неделе
внутриутробного развития сердце закладывается на шее, впереди передней кишки
в виде двух парных зачатков, при сближении которых на 3-й неделе развития
образуется единая сердечная трубка, так называемое простое сердце, cor primitivum.
Оно занимает срединное положение, имеет фиксированные краниальный и
каудальный концы. В нем выделяют венозный синус, артериальный ствол, единое
предсердие и единый желудочек. Сердечная трубка растет неравномерно, при этом
она s-образно изгибается, образуя сигмовидное сердце, cor sygmoideum.
Формируется поперечная перегородка сердца, образуя двухкамерное сердце, corbicameratum.
C 5-й недели внутриутробного развития начинается развитие продольных
перегородок сердца. Появляются первичная, временная и вторичная
межпредсердная перегородка, которая имеет овальное отверстие, через которое
кровь из правого предсердия попадает в левое. Сердце становится
трехкамерным, cor tricameratum. Артериальный ствол
разделяется перегородкой на аорту и легочной ствол. Прорастая каудально в
полость желудочка, эта перегородка соединяется с растущей по направлению к
предсердиям межжелудочковой перегородкой и желудочки сердца разделяются. На
8-й неделе внутриутробного развития сердце становится четырехкамерным, cor quadricameratum.
В процессе развития сердце из
шейной области постепенно опускается в грудную полость.
У 3-х недельного зародыша из сердца
выходит артериальный ствол, который дает начало двум вентральным аортам. Они
идут в восходящем направлении, переходят на спинную сторону зародыша и,
проходя по бокам от хорды, носят название дорсальных аорт. Дорсальные аорты,
сближаясь, образуют в среднем отделе одну непарную нисходящую брюшную аорту.
По мере развития на головном конце зародыша шести пар жаберных дуг, в каждой
из них образуется по артерии, аортальной дуге, которые соединяют вентральные, aortae ventrales,
и дорсальные, aortaedorsales, аорты на каждой
стороне. Таким образом, образуются шесть пар аортальных дуг. У эмбриона
человека нельзя одновременно видеть все 6 жаберных артерий, так как их
развитие и перестройка совершаются в различное время.
Из артериального ствола развиваются
восходящая аорта, (сзади) и легочный ствол, (спереди), которые разделяются
фронтальной перегородкой. Из начальных отделов вентральных и дорсальных аорт
образуются плечеголовной ствол, наружная и общая сонная артерии. По мере
роста, от нисходящей аорты отходят посегментно ветви для кровоснабжения
туловища, из межсегментарных артерий развиваются артерии конечностей.
Вены развиваются из
мезенхимы вместе с сердцем и аортой на 3-й неделе эмбрионального развития. В
теле зародыша образуются парные передние и задние кардинальные вены, vv.
precardinales et vv. postcardinales. Особенностью их расположения
является билатеральная симметрия. В период развития желточного и начала
плацентарного кровообращения они сливаются в общие правую и левую
кардинальные вены, vv. cardinales dexter etsinister,
(или кювьеровы протоки) и впадают в венозный синус сердца. Верхняя полая вена
формируется из проксимального отдела правой передней кардинальной вены и
правой общей кардинальной вены. Нижняя полая вена формируется в результате
сложных преобразований небольших местных сосудов на разных участках в связи с
редукцией задних кардинальных вен. Воротная вена развивается из
желточно-брыжеечных вен. Легочные вены образуются из сосудов развивающихся
легких и впадают в левое предсердие вначале общим стволом, а затем, в связи с
ростом, четырьмя легочными венами.
В
1881 году П. Ф. Лесгафт сформулировал «общий закон ангиологии», гласящий, что
«сосудистые стволы расположены по вогнутой стороне тела и конечностей; они
делятся соответственно делению основы, снабжают ветвями окружающие их
органы, а в окружности недвижных частей образуют обходные сети, лежащие я
плоскости движения»Эти положения были развиты самим П. Ф. Лесгафтом в
позднейших работах и дополнялись другими анатомами.
Артериальная система отражает в своем строении общие
законы строения и развития организма и его отдельных систем (П. Ф. Лесгафт.)
Снабжая кровью различные органы, она соответствует строению, функции и
развитию этих органов (М. Г. Привес). Поэтому распределение артерий в теле
человека подчиняется определенным закономерностям, которые можно разбить на
следующие группы.
Экстраорганные
артерии
Закономерности, отражающие строение
целостного организма. 1. Соответственно группировке «…всего тела вокруг
нервной системы» (К. Маркс и Ф. Энгельс. Соч. изд. 2, т. 20, с. 623)
артерии располагаются по ходу нервной трубки и нервов. Так, параллельно
спинному мозгу идет главный артериальный ствол — аорта — и аа. spinales
anterior et posterior. Каждому сегменту спинного мозга соответствуют
сегментарные rr. spinales соответствующих артерий. Кроме того, артерии
первоначально закладываются в связи с главными нервами. Например, на верхней
конечности в связи с n. medianus, на нижней — с n. ischiadicus. Поэтому и в
дальнейшем они идут вместе с нервами, образуя сосудисто-нервные пучки, в
состав которых входят также вены и лимфатические сосуды. Между нервами и
сосудами существует взаимосвязь («нервно-сосудистые связи»),
которая способствует осуществлению единой нейрогуморальной регуляции.
2. Соответственно делению организма на растительную и
животную трубки, на органы растительной и животной жизни, артерии делятся на
париетальные — к стенкам полостей тела, и висцеральные — к содержимому их, т.
е. внутренностям. Пример: париетальные и висцеральные ветви нисходящей аорты.
3. Каждая конечность получает один главный ствол: для
верхней конечности — a. subclavia и для нижней — a. iliaca externa.
4. Артерии туловища сохраняют сегментарное строение: аа.
intercostales posteriores, lumbales, rr. spinales и др. (рис. 235).
5. Большая часть артерий располагается по принципу
двусторонней симметрии: парные артерии сомы и внутренностей. Отступление от
этого принципа связано с развитием артерий внутри первичных брыжеек.
6. Артерии идут вместе с другими частями сосудистой
системы — с венами и лимфатическими сосудами, образуя общий сосудистый
комплекс. В состав этого комплекса должны быть включены недавно открытые
(тонкие и длинные) добавочные артерии и вены, идущие параллельно основным и
составляющие так называемое параартериальное и паравенозное русло сосудов (Б.
А. Долго-Сабуров, А. Т. Акилова).
7. Артерии идут соответственно скелету, составляющему
основу организма. Так, вдоль позвоночника идет аорта, вдоль ребер —
межреберные артерии. В проксимальных отделах конечностей, имеющих одну кость
(плечо, бедро), находится по одному главному сосуду (плечевая, бедренная
артерии); в средних отделах, имеющих две кости (предплечье, голень), идут по
две главные артерии (лучевая и локтевая, большая и малая берцовые); наконец,
в дистальных отделах — кисти и стопе, имеющих лучевое строение, артерии идут
соответственно каждому пальцевому лучу (рис. 236).
Закономерности хода артерий от
материнского ствола к органу. При развитии артериальной системы вначале возникает первичная
сеть сосудов. В крайней части этой сети имеются более трудные условия для
циркуляции крови, нежели в тех частях, которые соединяют орган и материнский
ствол кратчайшим путем. Поэтому один определенный сосуд, лежащий на прямой
линии между материнским стволом и органом, сохраняется, а остальные
запустевают. В результате оказывается, что:
1. Артерии идут по кратчайшему расстоянию, т.
е. приблизительно по прямой линии, соединяющей материнский ствол с органом.
Поэтому каждая артерия отдает ветви к близлежащим органам.
Этим объясняется, что первыми ветвями аорты по выходе ее
из сердца являются артерии к самому сердцу. Этим же объясняется порядок
отхождения ветвей, определяемый закладкой и расположением органов. Например,
от брюшной аорты сначала отходят ветви к желудку (из tr. celiacus), затем к
тонкой кишке (a. mesenterica superior), наконец, к толстой (а. mesenterica
inferior). Или же — сначала артерии к надпочечнику (a. suprarenalis media), а
затем к почке (a. renalis). При этом имеет значение место закладки органа, а
не окончательное его положение, чем и объясняется, что a. testicularis
отходит не от a. femoralis, а от аорты, вблизи которой развилось яичко.
Наоборот, мошонка, возникшая в области расположения наружных половых органов,
получает артерии на месте aa. pudendae externae, происходящие от ближайшего
крупного ствола, a. femoralis. Зная закон кратчайшего расстояния и
историю развития, можно всегда определить те органы и те ветви к ним, которые
отойдут от данной артерии.
2. Артерии располагаются на сгибательных поверхностях
тела, ибо при разгибании сосудистая трубка растягивается и спадается. Этим
объясняется, например, расположение общей сонной артерии — на передней
поверхности шеи, крупных артерий руки — на ладонной стороне. На нижней
конечности, где сгибательная сторона находится в области тазобедренного
сустава спереди, а в области коленного — сзади, бедренная артерия переходит с
передней поверхности бедра на заднюю, приобретая спиральный ход.
3. Артерии находятся в укрытых местах, в желобах и
каналах, образованных костями, мышцами и фасциями, которые защищают сосуды от
сдавления. Так как у четвероногих открытой и незащищенной является дорсальная
сторона тела, то сосуды расположились на вентральной стороне, что сохранилось
и у человека. Этим объясняется расположение аорты и ее ветвей впереди
позвоночника, а артерий на шее и конечностях преимущественно на передней
поверхности. На спине крупных артерий нет.
4. Артерии входят в орган на вогнутой медиальной или
внутренней поверхности, обращенной к источнику питания. Поэтому все ворота внутренностей
находятся на вогнутой поверхности, направленной к средней линии, где лежит
аорта, посылающая им ветви.
5. Артерии образуют различные приспособления,
соответствующие функции органа:
а) в органах, связанных с движением, наблюдаются
сосудистые сети, кольца и дугообразные анастомозы. Так, в области суставов
образуется из ветвей проходящих мимо них крупных артерий суставная сеть, rete
articulare, благодаря которой кровь притекает к суставу, несмотря на то, что
при его движениях часть сосудов сдавливается или растягивается. Подвижные
внутренности, меняющие величину и форму, например, желудок и кишки, имеют
большое число кольцевых и дугообразных анастомозов;
б) калибр артерий определяется не только размерами
органа, но и его функцией. Так, почечная артерия не уступает по своему
диаметру брыжеечным снабжающим длинный кишечник, так как она несет кровь в
почку, мочеотделительная функция которой требует большого притока крови.
Артерии щитовидной железы также больше артерий гортани, ибо для щитовидной
железы, вырабатывающей гормоны, требуется большее количество крови, нежели
для кровоснабжения гортани;
в) в связи с этим все железы внутренней секреции получают
множественные источники питания. Например, та же щитовидная железа — от всех
близлежащих крупных артерий — сонных, подключичных и аорты; надпочечник — от
a. phrenica inferior (a. suprarenalis superior), от аорты (a. suprarenalis
media) и от почечной артерии (a. suprarenalis inferior).
Некоторые
закономерности разветвления внутриорганных артерий
(Установлены на основании исследований М. Г. Привеса и его
учеников и сотрудников:
В содержание органа включается и его сосудистая система,
которая является частью этого органа как целого. Поэтому характер
внутриорганного артериального русла и архитектоника интраорганных артерий
соответствуют строению, функции и развитию органа, в котором данные сосуды
разветвляются. Этим объясняется, что в разных органах артериальное русло
построено по-разному, а в сходных — приблизительно одинаково.
Внутрикостные артерии (см. рис. 10).
Соответственно строению, функции и развитию длинных трубчатых костей
последние получают: диафизарные артерии — главная (a. nutritia, вернее a.
diaphyseos princeps) входит в средней части диафиза и делится не r.
proximalis и r. distalis, из которых проксимальная ветвь снабжает кровью
проксимальную часть диафиза, а дистальная — дистальную. При этом в длинных
трубчатых костях главные диафизарные артерии входят не строго по середине
кости и не перпендикулярно к длинной её оси, а косо. Добавочные (аа. diaphyseos
accessoriae) проникают в кость по концам диафиза. Диафизарные артерии питают
диафиз изнутри, а кортикальный слой получает кортикальные артерии от
надкостницы. Наличие двух систем артерий диафиза объясняет возможность
поражения гнойным процессом одного слоя диафиза при сохранении другого.
Кроме диафизарных артерий, длинную трубчатую кость
снабжают также артерии, входящие в метафизы (метафизарные артерии), в эпифизы
(эпифизарные артерии) и апофизы (апофизарные артерии). Метаэпифизарный хрящ
сначала отделяет сосуды эпифиза от сосудов метафиза; по мере синостозирования
все сосуды соединяются между собой, образуя единую систему для данной кости.
В коротких трубчатых костях, имеющих один эпифиз (пясть и плюсна), имеется
одна система эпифизарных артерий. В коротких губчатых костях (позвонки,
запястье, предплюсна, грудина) сосуды входят с разных сторон, направляясь к
местам возникновения точек окостенения.
Артерии связок идут вдоль пучков соединительной
ткани и вместе с ними располагаются перпендикулярно соответствующей оси
вращения. Артерии мышц идут сначала вдоль функциональной оси
мышцы, затем проникают в perimysium internum и следуют в нем параллельно
пучкам мышечных волокон, отдавая им перпендикулярные ветви, образующие петли,
вытянутые вдоль мышечных пучков.
В органы дольчатого строения (легкие, печень, почки)
артерии входят в центре органа и расходятся (трехмерно) к периферии,
соответственно долям и долькам органа (рис. 237).
Рис. 237. Типы внутриорганного кровеносного русла (по М. Г. Привесу). Органы,
развивающиеся как сплошные клеточные массы. 1 — расположение артерий от ворот
к периферии органа во всех направлениях (почка); 2 — продольное расположение
(мышца); 3 — концентрированное, или радиарное, расположение артерий — от
периферии к центру (эпифизы костей)
В органах, закладывающихся
в виде трубки, сосуды располагаются (рис. 238) следующим образом:
Рис. 238. Типы внутриорганного кровеносного русла. Органы, развивающиеся как
трубчатые образования. 1 — радиарное расположение артерий (спинной мозг); 2 —
поперечное расположение артерий (кишка); 3 — продольное расположение артерий
(мочеточник)
1. Параллельно длинной оси
трубки и по одной ее стороне идет артерия, от которой отходят под прямым
углом поперечные ветви, охватывающие трубку кольцеобразно (например,
кишечник, матка, трубы).
2. Сосуды идут по одной стороне
трубки параллельно длинной оси ее и отдают ветви, идущие преимущественно
продольно (например, мочеточник).
3. Сосуды образуют на
поверхности трубки сеть, от которой с периферии к центру по радиусам отходят
артерии в толщу стенки трубки. Так кровоснабжается сегментарными артериями
спинной мозг.
Артерии головного мозга также идут с периферии к
центру, причем: а) в коре мозга (экранные центры) они имеют вид прямых и
коротких артерий, б) в белом веществе — прямых и длинных, идущих вдоль
нервных пучков, и в) в подкорковых ядрах (ядерные центры) образуют сосудистые
сети. В нервных корешках и нервах артерии
идут в прослойках эндоневрия параллельно пучкам нервных волокон, к которым
отдают, как и в мышцах, перпендикулярные ветви, образующие продольные петли,
вытянутые вдоль нервных пучков.
Таким образом, в органах,
построенных из системы волокон (мышцы, связки, нервы), артерии примерно
сходны: они входят в нескольких местах по длине органа и располагаются по
ходу волокон. Для питания данного органа имеют значение не только артерии,
вступающие непосредственно в него, но и соседние с ним, дающие кровь по
анастомозам. Все артерии данного органа и окружающих его образований
составляют «систему сосудов органа» (В. П. Голев).
Основной фактор, обеспечивающий
движение крови по сосудам: работа сердца как насоса.
Вспомогательные факторы:
1. Замкнутость
сердечно-сосудистой системы;
2. Разность давления в аорте и полых венах;
3. Эластичность сосудистой
стенки (превращение пульсирующего выброса крогви из сердца в непрерывный
кровоток);
4. Клапанный аппарат сердца и
сосудов, обеспечивающий однонаправленное движение крови;
5. Наличие внутригрудного
давления — «присасывающее» действие, обеспечивающее венозный
возврат крови к сердцу.
Работа мышц — проталкивание крови и
рефлекторное увеличение активности сердца и сосудов в результате активации
симпатической нервной системы.
Активность дыхательной системы: чем чаще и глубже дыхание,
тем больше выражено присасывающее действие грудной клетки.
63.
Коллатеральное
кровообращение: внутри- и межсистемные сосудистые анастомозы.
Микроциркуляторное русло: варианты строения, функции.
64.
Типы
кровеносной системы в филогенезе. Круги кровообращения. Учение о кровообращении
У. Гарвея. Сосуды малого круга кровообращения.
65.
Сердце:
топография (схема), наружное и внутреннее строение, кровоснабжение. Проводящая
система сердца (схема), функциональное значение. Иннервация сердца по В.П.
Воробьёву.
66. Аорта: отделы, топография.
Топография ветвей дуги аорты, области кровоснабжения.
67. Ветви
грудной части аорты, их топография, области кровоснабжения.
68. Наружная сонная артерия:
топография, ветви, области кровоснабжения.
Наружная сонная артерия, a. carotis externa, является
одной из двух конечных ветвей общей сонной артерии. Артерия делится на свои
конечные ветви — поверхностную височную и верхнечелюстную артерии. На своем
пути наружная сонная артерия отдает ряд ветвей, которые отходят от нее по
нескольким направлениям. Переднюю группу ветвей составляют верхняя
щитовидная, язычная и лицевая артерии. В состав задней группы входят
грудино-ключично-сосцевидная, затылочная и задняя ушная артерии. Медиально направляется
восходящая глоточная артерия.
Передние ветви наружной сонной
артерии:
1. Верхняя щитовидная артерия, a. thyreoidea superior, отходит от наружной сонной артерии у ее
начала, делится на переднюю и заднюю ветви, rr. anterior et posterior. Передняя и задняя ветви распределяются в щитовидной железе. От
артерии отходят следующие боковые ветви:
1) верхняя гортанная артерия, a. laryngea superior, которая кровоснабжает мышцы и слизистую
оболочку гортани;
2) подподъязычная ветвь, г. infrahyoideus; 3) грудино-ключично-сосцевидная
ветвь, г. sternocleidomasto—ideus, и 4) перстнещитовидная ветвь, г. cricothyroideus, крово-снабжающие одноименные мышцы.
2. Язычная артерия, a. lingudlis, ответвляется от наружной сонной артерии. Артерия отдает дорсальные
ветви, rr. dorsales linguae. Ее
конечной ветвью является глубокая артерия языка, a. profunda linguae. От язычной артерии отходят две ветви: 1)
тонкая надподъязычная ветвь, г. suprahyoideus и
2) подъязычная артерия, a.
sublingualis, идущая к подъязычной железе и рядом
лежащим мышцам
3. Лицевая артерия, a. facialis, отходит от наружной сонной артерии. Язычная и лицевая артерии
могут начинаться общим язычно-лицевым стволом, truncus linguofacialis. Артерия прилежит к поднижнечелюстной
железе, отдавая ей железистые ветви, rr. glanduldres.
От лицевой артерии отходят ветви на шее:
1) восходящая небная артерия, a. palatina ascendens, к мягкому небу;
2) миндаликовая ветвь, г. tonsillaris, к небной миндалине;
3) подподбородочная артерия, a. submentalis, к подбородку и мышцам шеи. 4) нижняя
губная артерия, a. labialis inferior, и 5) верхняя губная артерия, a. labialis superior. 6) угловая артерия, а. апgularis.
Задние ветви наружной сонной
артерии:
1. Затылочная артерия, a. occipitdlis, отходит от наружной сонной артерии, разветвляется в
коже затылка на затылочные ветви, rr. occipitdles. От затылочной артерии отходят
боковые ветви: 1) грудино-ключично-сосцевидные ветви, rr. sternocleidomastoidei, к одноименной мышце; 2) ушная ветвь, rr. auriculdris, к ушной раковине; 3) сосцевидная ветвь, г. mas—toideus, к
твердой оболочке головного мозга; 4) нисходящая ветвь, r. disсendens, к мышцам задней области шеи.
2. Задняя ушная артерия, a. auricularis posterior, отходит от наружной сонной артерии. Ее ушная
ветвь, гг. auricularis, и затылочная ветвь, г. occipitdlis, кровоснабжают кожу области сосцевидного
отростка, ушной раковины и затылка. Одна из ветвей задней ушной артерии — шилососцевидная
артерия, a. stylomastoidea, отдает заднюю барабанную артерию, a. tympanica posterior, к слизистой оболочке барабанной полости
и ячеек сосцевидного отростка.
Медиальная ветвь наружной сонной
артерии — восходящая
глоточная артерия, a. pharyngea ascendens. От неё отходят: 1) глоточные ветви, rr. pharyngeales, к мышцам глотки и к глубоким мышцам шеи; 2) задняя
менингеальная артерия, a.
meningea posterior, следует в полость черепа через яремное
отверстие; 3) нижняя барабанная артерия, a. tympanica inferior, через нижнее отверстие барабанного
канальца проникает в барабанную полость.
Конечные ветви наружной сонной
артерии:
1. Поверхностная височная артерия, a. temporalis superficialis, делится на лобную ветвь, г. frontalis, и теменную ветвь, г. parietalis, питающие надчерепную мышцу, кожу лба и
темени. От поверхностной височной артерии отходит ряд ветвей: 1) под
скуловой дугой — ветви околоушной железы, rr. parotidei, к одноименной слюнной железе; 2) поперечная артерия лица, a. transversa faciei, к мимическим мышцам и коже щечной и
подглазничной областей; 3) передние ушные ветви, гг. auriculares anteriores, к ушной раковине и наружному слуховому проходу; 4) над скуловой
дугой — скулоглазничная артерия, a. zygo—maticoorbitalis, к латеральному углу глазницы,
кровоснабжает круговую мышцу глаза; 5) средняя височная артерия, a. temporalis media, к
височной мышце.
2. Верхнечелюстная артерия, a. maxillaris, распадается на свои конечные ветви. В ней выделяют три
отдела: челюстной, крыловидный и крыловидно-небный.
69. Внутренняя
сонная артерия: топография, ветви, области кровоснабжения.
70. Кровоснабжение
спинного мозга, межсистемные анастомозы, значение для развития коллатерального
кровообращения.
71. Кровоснабжение
головного мозга, артериальный круг большого мозга (виллизиев круг), значение
для развития коллатерального кровообращения.
72. Подключичная
артерия: отделы, ветви, области кровоснабжения.
Подключичная артерия, a. subclavia, начинается от аорты (слева) и плечеголовного ствола (справа),
выходит из грудной полости через верхнюю ее апертуру. Условно подключичная
артерия подразделяется на три отдела: 1) от места начала до внутреннего края
передней лестничной мышцы, 2) в межлестничном промежутке и 3) по выходе из
межлестничного промежутка. В первом отделе от артерии отходят три ветви:
позвоночная и внутренняя грудная артерии, щито-шейный ствол, во втором отделе
— реберно-шейный ствол, а в третьем — иногда поперечная артерия шеи.
1. Позвоночная артерия, a. vertebralis, отходит от ее верхней полуокружности на уровне VII шейного позвонка. У позвоночной артерии
различают 4 части: позвоночная часть, pars prevertebralis, отростковая (шейная) часть, pars transversaria (cervicalis), атлантовая часть, pars atldntica, внутричерепная часть, pars intracranidlis. От второй, поперечноотростковой, части
позвоночной артерии отходят спинномозговые (корешковые) ветви, rr. spindles (radiculdres), и мышечные ветви, rr. musculdres. Все остальные ветви отделяются от последней — внутричерепной
части: 1) передняя менингеальная ветвь, г. meningeus anterior, и задняя менингеальная ветвь, г. meningeus posterior; 2) задняя спинномозговая артерия, a. spindlis posterior; 3) передняя спинномозговая
артерия, a. spindlis anterior; 4) задняя нижняя
мозжечковая артерия (правая и левая), a. inferior posterior cerebelli.
Базилярная артерия, a. basildris, располагается в базилярной борозде моста, делится на две
конечные ветви — задние правую и левую мозговые артерии. От ствола базилярной
артерии отходят: 1) передняя нижняя мозжечковая артерия (правая и
левая), a. inferior anterior cerebelli; 2) артерия лабиринта (правая
и левая), a. labyrinthi; 3) артерии моста, аа. pdntis (ветви к мосту); 4) среднемозговые
артерии, аа. mesencephdlicae (ветви к среднему мозгу); 5) верхняя
мозжечковая артерия (правая и левая), a. superior cerebelli.
Задняя мозговая артерия, a. cerebri posterior, отдает корковые и центральные ветви. В
заднюю мозговую артерию впадает а. сот-municans posterior, в результате чего образуется артериальный круг
большогомозга, circulus arteriosus cerebrl.
2. Внутренняя грудная артерия, a. thoracica internet, отходит от нижней полуокружности
подключичной артерии, распадается на две конечные ветви —
мышечно-диафрагмальную и верхнююнадчревную артерии. От внутренней грудной
артерии отходит ряд ветвей: 1) медиастинальные ветви, rr. mediastindles; 2) тимусные ветви, rr. thymici; 3)
бронхиальные и трахеальные ветви, rr. bronchiales et tracheales; 4) перикардодиа-фрагмальная артерия, a. pericardiacophrenica; 5) грудинные ветви, rr. sternales; 6) прободающие ветви, rr. perfordntes; 7) передние межреберные
ветви, rr. intercosldles anteriores; 
3. Щитошейный ствол, truncus thyrocervicdlis, отходит от подключичной артерии, делится
на 3 ветви: нижнюю щитовидную, надлопаточную и поперечную артерии шеи. 1)
Нижняя щитовидная артерия, a. thyroidea inferior, отдает железистые ветви, rr. glanduldres. От неё отходят глоточные и пищеводные ветви, rr. pharyngedles et oesophagedles; трахеальные ветви, rr. tracheales, и нижняя гортанная артерия, a. laryngedlis inferior.
2) Надлопаточная артерия, a. suprascapuldris, отдает акромиаль-ную ветвь, r. acromialis.
3) Поперечная артерия шеи, a. transversa cervicis, делится на поверхностную ветвь, г. superficialis, и глубокую ветвь, r. profundus.
4. Реберно-шейный ствол, truncus costocervicdlis, отходит от подключичной артерии, делится
на глубокую шейную и наивысшую межреберные артерии. 1) Глубокая шейная
артерия, a. cervicdlis profunda, следует к полуостистым мышцам головы и шеи. 2) Наивысшая
межреберная артерия, a. intercostalis suprema, на
первую и вторую задние межреберные артерии, аа. intercostales posteriores.
Подмышечная артерия, a. axillaris, расположена в глубине подмышечной ямки. Подмышечную артерию
условно подразделяют на три отдела. В первом отделе отходят следующие
артерии: 1) подлопаточные ветви, rr. subscapuldres; 2) верхняя грудная артерия, a. thoracica superior; 3) грудоакромиальная артерия, thoracoacromialis, отходит от подмышечной артерии над
верхним краем малой грудной мышцы и распадается на 4 ветви: акромиальная
ветвь, г. acromiaitis; ключинная ветвь, г. clavicularis; дельтовидная ветвь, г. deltoideus,; грудные ветви, rr. perforates.
Во втором отделе, отходит латеральная
грудная артерия, a. thoraclca lateralis. Она отдает также латеральные ветви молочной железы, rr. mammarii laterales.
В третьем отделе отходят три артерии: 1)
подлопаточная артерия, a. subscapuldris, делится на грудоспинную артерию, a. thoracodorsails, и артерию, огибающую лопатку, a. clrcumflexa scapulae; 2) передняя артерия, огибающая
плечевую кость, a. circutnflexa anterior humeri; 3) задняя артерия,
огибающая плечевую кость, a.
circumflexa posterior humeri.
В иннервации желудка (образование
желудочного сплетения — plexus gastricus) участвуют блуждающие (X
пара) и симпатические нервы. Передний блуждающий ствол разветвляется в
передней, а задний — в задней стенке желудка. Симпатические нервы подходят к
желудку от чревного сплетения по артериям желудка.
73. Подмышечная артерия: отделы, топография,
ветви, области кровоснабжения.
Подмышечная артерия, a. axillaris, является продолжением подключичной артерии, расположена в
глубине подмышечной ямки. У нижнего края сухожилия широчайшей мышцы спины
подмышечная артерия переходит в плечевую артерию. Артерию подразделяют на
три отдела. В первом отделе, на уровне ключично-грудного треугольника, от
подмышечной артерии отходят следующие артерии: 1) подлопаточные ветви, rr. subscapuldres, разветвляются в одноименной мышце; 2)
верхняя грудная артерия, a. thoracica superior, распадается на ветви, которые кровоснабжают межреберные мышцы, а
также отдает тонкие ветви к грудным мышцам; 3) грудоакромиальная артерия, thoracoacromidlis, отходит от подмышечной артерии над
верхним краем малой грудной мышцы и распадается на 4 ветви: акромиальная
ветвь, г. acromialis принимает участие в образовании
акромиальной сети, от кторой кровоснабжается акромиально-ключичный сустав, а
также частично капсула плечевого сустава; ключинная ветвь, г. clavicularis, питает ключицу и подключичную мышцу; дельтовидная
ветвь, г. deltoideus, кровоснабжает дельтовидную и большую
грудную мышцы и соответствующие им участки кожи груди; грудные ветви, rr. perforates, направляются к большой и малой грудным мышцам.
Во втором отделе, на уровне грудного
треугольника, от подмышечной артерии отходит латеральная грудная артерия, a. thoraclca lateralis. Эта артерия отдает также латеральные
ветви молочной железы, rr. mammarii laterales.
В подгрудном треугольнике (третий отдел) от подмышечной артерии
отходят три артерии: 1) подлопаточная артерия, a.
subscapuldris, делится на грудоспинную артерию, a. thoracodorsails. Она кровоснабжает переднюю зубчатую и большую круглую
мышцы, а также широчайшую мышцу спины; и артерию, огибающую лопатку, a. clrcumflexa scapulae, которая проходит через трехстороннее
отверстие на заднюю поверхность лопатки к подостной мышце и к другим соседним
мышцам, а также к коже лопаточной области; 2) передняя артерия, огибающая
плечевую кость, a. circutnflexa anterior humeri, проходит впереди хирургической шейки
плеча к плечевому суставу и к дельтовидной мышце; 3) задняя артерия,
огибающая плечевую кость, a.
circumflexa posterior humeri, более крупная, чем предыдущая, вместе с
подмышечным нервом направляется через четырехстороннее отверстие к дельтовидной
мышце.
74. Плечевая артерия, артерии
предплечья: топография, ветви, области кровоснабжения. Локтевая
артериальная сеть (схема).
Плечевая артерия, a. brachialis, является продолжением
подмышечной артерии. Она начинается на уровне нижнего края большой грудной
мышцы.
В локтевой ямке, на уровне шейки лучевой
кости, плечевая артерия делится на свои конечные ветви — лучевую и локтевую
артерии.
От плечевой артерии отходит ряд ветвей: I) мышечные ветви, rr. musculares, к мышцам плеча; 2) глубокая артерия
плеча, a. profunda brachii, начинается
от плечевой артерии в верхней трети плеча, отдает несколько ветвей: артерии,
питающие плечевую кость, аа. nutriciae
hiimeri, дельтовидную ветвь, г. deltoideus, к одноименной и плечевой мышцам, среднюю
коллатеральную артерию, a.
collaterdlls media, которая
отдает ветви к трехглавой мышце плеча, и лучевую коллатеральную артерию, a. collateralis radialis, которая направляется в переднюю латеральную локтевую борозду; 3)
верхняя локтевая коллатеральная артерия, a. collateralis ulnaris superior, начинается от плечевой артерии ниже
глубокой артерии плеча; 4) нижняя локтевая коллатеральная артерия, a. collateralis ulnaris inferior, начинается от плечевой артерии. Все коллатеральные артерии
участвуют в формировании локтевой суставной сети, от которой кровоснабжаются
локтевой сустав, рядом лежащие мышцы и кожа в области этого сустава.
Лучевая артерия, a. radialis,
начинается дистальнее щели плечелучевого сустава. Она лежит между круглым
пронатором и плечелучевой мышцей. Концевой отдел лучевой артерии
образует глубокую ладонную
дугу, areas palmaris profundus. От этой дуги берут
начало ладонные пястные артерии, аа. metacarpales palmares, кровоснабжающие
межкостные мышцы. Эти артерии впадают в общие ладонные пальцевые артерии
(ветви поверхностной ладонной дуги) и отдают прободающие
ветви, rr. perfordntes.
От лучевой артерии
отходят много ветвей. Наиболее значительные из них следующие: 1) лучевая
возвратная артерия, а. геcurrens radialis, отходит от
начального отдела лучевой артерии; 2) поверхностная ладонная ветвь, г. palmaris superficidlis, участвует
в образовании поверхностной ладонной дуги; 3) ладонная запястная ветвь,
г. carpalis palmaris, начинается от лучевой артерии в
дистальной части предплечья и участвует в образовании ладонной сети запястья;
4) тыльная запястная ветвь, г. carpalis dorsalis, начинается
от лучевой артерии на тыле кисти, формирetn вместе с ветвями межкостных
артерий тыльную сеть
запястья, rete carpdle dorsale. От этой сети отходят тыльные
пястные артерии, аа. metacarpales dorsales, а от каждой из
них — по две тыльные пальцевые артерии,
аа. di-gitdles dorsales, кровоснабжающие тыльную поверхность
II—V пальцев. На тыле кисти от лучевой артерии отделяется первая
тыльная пястная артерия, аа. metacarpalis dorsalis I, которая
отдает ветви к лучевой стороне I пальца и к смежным сторонам I и II пальцев.
Проникнув на ладонь, лучевая артерия отдает артерию большого пальца
кисти, a. princeps pollicis, которая распадается на
две ладонные пальцевые артерии к обеим сторонам большого пальца и
отдает лучевую артерию указательного
пальца, a. radialis indicis.
Локтевая
артерия, a. ulnaris, из локтевой ямки уходит под
круглый пронатор, отдавая к нему мышечные ветви. На ладони локтевая артерия
образуетповерхностную ладонную
дугу, arcus palmaris superficialis. От локтевой артерии
отходят ветви: 1) мышечные ветви, rr. musculares, к
мышцам предплечья; 2) локтевая возвратная артерия, a. recurrens ulnaris, отходит
от начала локтевой артерии и делится на переднюю и заднюю ветви; 3) общая
межкостная артерия, a. interossea communis, делится
на переднюю и заднюю межкостные артерии. Передняя межкостная
артерия, a.interossea anterior, отдает ветвь к ладонной
сети запястья и принимает участие в формировании тыльной сети запястья. На
предплечье она отдаетартерию, сопровождающую срединний
нерв, a. cotnitans nervi mediani. Задняя межкостная
артерия, a. interossea posterior, отдаёт возвратную
межкостную артерию, a. interossea recurrens, и
участвует в формировании локтевой суставной сети; 4) ладонная
запястная ветвь, г. carpalis palmaris, отходит от
локтевой артерии на уровне шиловидного отростка локтевой кости и участвует в образовании
ладонной сети запястья, кровоснабжает суставы последнего; 5) глубокая ладонная
ветвь, г. palmaris profundus, отходит от локтевой
артерии возле гороховидной кости и кровоснабжает мышцы возвышения мизинца и
кожу над мизинцем. Концевой отдел локтевой артерии формирует поверхностную
ладонную дугу, arcus palmarissuperficialis. От этой дуги
отходят общие ладонные пальцевые артерии,
аа. digitales palmdres communes, а от них — собственные
пальцевые артерии, аа. digitales palmares propriae, к
смежным сторонам соседних пальцев.
75. Артерии
кисти: топография, ветви, область кровоснабжения. Поверхностная и глубокая
ладонные артериальные дуги (схема) их значение для развития коллатерального
кровообращения.
Говоря об артериях
кисти, нельзя не упоминуть об артериях предплечья, так как именно из
последних образуются артерии кисти.
Лучевая артерия, a.
radialis, начинается дистальнее щели плечелучевого сустава. Она лежит между
круглым пронатором и плечелучевой мышцей. Концевой отдел лучевой артерии
образует глубокую ладонную дугу, areas palmaris profundus. От этой дуги берут
начало ладонные пястные артерии, аа. metacarpales palmares, кровоснабжающие
межкостные мышцы. Эти артерии впадают в общие ладонные пальцевые артерии
(ветви поверхностной ладонной дуги) и отдают прободающие ветви, rr.
perfordntes.
От лучевой артерии
отходят много ветвей. Наиболее значительные из них следующие: 1) лучевая
возвратная артерия, а. геcurrens radialis, отходит от начального отдела
лучевой артерии; 2) поверхностная ладонная ветвь, г. palmaris superficidlis,
участвует в образовании поверхностной ла-донной дуги; 3) ладонная запястная
ветвь, г. carpalis palmaris, начинается от лучевой артерии в дистальной части
предплечья и участвует в образовании ладонной сети запястья; 4) тыльная запястная
ветвь, г. carpalis dorsalis, начинается от лучевой артерии на тыле кисти,
формирetn вместе с ветвями межкостных артерий тыльную сеть запястья, rete
carpdle dorsale. От этой сети отходят тыльные пястные артерии, аа.
metacarpales dorsales, а от каждой из них — по две тыльные пальцевые артерии,
аа. di-gitdles dorsales, кровоснабжающие тыльную поверхность II—V пальцев. На
тыле кисти от лучевой артерии отделяется первая тыльная пястная артерия, аа.
metacarpalis dorsalis I, которая отдает ветви к лучевой стороне I пальца и к
смежным сторонам I и II пальцев. Проникнув на ладонь, лучевая артерия отдает
артерию большого пальца кисти, a. princeps pollicis, которая распадается на
две ладонные пальцевые артерии к обеим сторонам большого пальца и отдает
лучевую артерию указательного пальца, a. radialis indicis.
Локтевая артерия,
a. ulnaris, из локтевой ямки уходит под круглый пронатор, отдавая к нему
мышечные ветви. На ладони локтевая артерия образует поверхностную ладонную
дугу, arcus palmaris superficialis. От локтевой артерии отходят ветви: 1)
мышечные ветви, rr. musculares, к мышцам предплечья; 2) локтевая возвратная
артерия, a. recurrens ulnaris, отходит от начала локтевой артерии и делится
на переднюю и заднюю ветви; 3) общая межкостная артерия, a. interossea communis,
делится на переднюю и заднюю межкостные артерии. Передняя межкостная артерия,
a. interossea anterior, отдает ветвь к ладонной сети запястья и принимает
участие в формировании тыльной сети запястья. На предплечье она отдает
артерию, сопровождающую срединний нерв, a. cotnitans nervi mediani. Задняя
межкостная артерия, a. interossea posterior, отдаёт возвратную межкостную
артерию, a. interossea recurrens, и участвует в формировании локтевой
суставной сети; 4) ладонная запястная ветвь, г. carpalis palmaris, отходит от
локтевой артерии на уровне шиловидного отростка локтевой кости и участвует в
образовании ладонной сети запястья, кровоснабжает суставы последнего; 5)
глубокая ладонная ветвь, г. palmaris profundus, отходит от локтевой артерии
возле гороховидной кости и кровоснабжает мышцы возвышения мизинца и кожу над
мизинцем. Концевой отдел локтевой арте-рии формирует поверхностную ладонную
дугу, arcus palmaris superficialis. От этой дуги отходят общие ладонные
пальцевые артерии, аа. digitales palmdres communes, а от них — собственные
пальцевые артерии, аа. digitales palmares propriae, к смежным сторонам
соседних пальцев
В области запястья
имеются две сети: одна ладонная, rete carpi palmare, другая тыльная, rete
carpi dorsale.
Rete carpi palmare
образуется из соединения ладонных запястных ветвей лучевой и локтевой артерий
(см. выше) и веточек от передней межкостной. Ладонная сеть запястья
располагается на связочном аппарате запястья под сухожилиями сгибателей;
веточки ее питают связки и articulationes mediocarpea et radiocarpea. Rete
carpi dorsale образуется из соединения тыльных запястных ветвей лучевой и
локтевой артерий и веточек от межкостных; расположена под сухожилиями
разгибателей и дает ветви: а) к ближайшим суставам {гг. аг-ticuldres), б) во
второй, третий и четвертый межкостные промежутки {аа. те-tacarpeae dor
sales); у основания пальцев каждая из них делится на ветви к пальцам {аа.
digitales dorsdles).
На ладони имеются две
дуги — поверхностная и глубокая.
Arcus palmaris
superficialis, поверхностная ладонная дуга, расположена под aponeurosis
palmaris. Будучи как бы продолжением локтевой артерии, поверхностная дуга
уменьшается в своем калибре по направлению к лучевой стороне, где в ее состав
входит поверхностная ладонная ветвь лучевой артерии. От выпуклой ди-стальной
стороны поверхностной дуги отходят четыре aa. digitales palmares communes.
Три из них идут соответственно второму, третьему и четвертому межкостным
промежуткам, четвертая — к локтевой стороне мизинца. У складки кожи между
пальцами каждая из них делится на две aa. digitales palmares propriae,
которые направляются по противолежащим сторонам соседних пальцев.
Arcus palmaris
profundus, глубокая ладонная дуга, расположена глубоко под сухожилиями
сгибателей на основаниях пястных костей и связках, проксимальнее
поверхностной дуги. Глубокая ладонная дуга, будучи образована главным образом
лучевой артерией, уменьшается в своем калибре в отличие от поверхностной по
направлению к локтевой стороне кисти, где она соединяется со сравнительно
тонкой глубокой ладонной ветвью локтевой артерии. От выпуклой стороны
глубокой дуги отходят в дисталь-ном направлении к трем межкостным
промежуткам, начиная со второго, три aa. metacarpeae palmares, которые у
межпальцевых складок сливаются с концами общих ладонных пальцевых артерий. От
дуги отходят в дорсальном направлении сквозь межкостные промежутки (второй,
третий и четвертый) три небольшие ветви (aa. perfordntes), которые, переходя
на тыл, анастомозируют с aa. metacarpeae dorsales.
Поверхностная и
глубокая артериальные дуги представляют собой важное функциональное
приспособление: в связи с хватательной функцией руки сосуды кисти часто
подвергаются сдавлению. При нарушении тока крови в поверхностной ладонной
дуге кровоснабжение кисти не страдает, так как доставка крови происходит в
таких случаях по артериям глубокой дуги. Такими же функциональными
приспособлениями являются и суставные сети, благодаря которым кровь свободно
притекает в сустав, несмотря на сдавление и растяжение сосудов при его
движениях. В области верхней конечности имеются богатые возможности для
развития коллатерального кровообращения. Коллатеральным сосудом для a.
brachialis является a. profunda brachii, для a. ulnaris — a. interossea
communis.
76. Непарные
висцеральные ветви брюшной части аорты: топография, области кровоснабжения
(схема).
Висцеральные ветви брюшной части
аорты. Среди
висцеральных ветвей брюшной части аорты выделяют непарные и парные ветви. К
непарным ветвям относятся чревный ствол, верхняя и нижняя брыжеечные
артерии. В число парных ветвей брюшной части аорты входят средняя
надпочечниковая, почечная, яичковая (яичниковая) артерии.
Непарные висцеральные ветви брюшной
части аорты:
1. Чревный ствол, truncus coeliacus, начинается от передней полуокружности аорты на уровне XII грудного позвонка. Над верхним краем
тела поджелудочной железы чревный ствол делится на три артерии: левую
желудочную, общую печеночную и селезеночную.
1) Левая желудочная артерия, a. gastrica sinistra, отдает пищеводные ветви, гг. oesophageales, к брюшной части пищевода.
2) Общая печеночная
артерия, a. hepatica communis, делится на две артерии: собственную печеночную и
гастродуоденальную артерии. Собственная печеночная артерия, a. hepatica propria, отдает правую и левую ветви, г. dexter et
r. sinister. Гастродуоденальная артерия, a. gastroduodendlis, делится на правую желудочно-сальниковую
и верхние панкреатодуоденальные артерии.
3) Селезеночная артерия, a. liendlis, отдаёт ко дну желудка короткие желудочные артерии, аа. gastricae breves, и
ветви к поджелудочной железе — панкреатические ветви, rr. pancreatici. У ворот селезенки от селезеночной артерии отходит левая
желудочно-сальниковая артерия, a.
gastroepiploica sinistrа. На
своем пути она отдает ветви к желудку — желудочные ветви, rr. gastrici, и к сальнику — сальниковые ветви, rr. epiploici.
2. Верхняя брыжеечная артерия, a. mesenterica superior, отходит от брюшной части аорты позади тела поджелудочной
железы на уровне XII грудного — I поясничного позвонка. Эта артерия отдает следующие ветви:
1) нижние панкреат о дуоденальные
артерии, аа. pancreaticoduodenales inferiores, отходят от верхней брыжеечной артерии
2) тощекишечные артерии, аа. jejunales, и подвздошно-кишечные артерии, аа.
iledles, отходят от левой полуокружности
верхней брыжеечной артерии.
3) подвздошно-ободочно-кишечная
артерия, а. ileocolica, отдает переднюю и заднюю
слепокишечные артерии, аа. caecdles
anterior et
posterior, а также артерию червеобразного
отростка, a. appendicularis, и ободочно-кишечную ветвь, г. colicus, к восходящей ободочной кишке;
4) правая ободочная артерия,
a. colica dextra, начинается
несколько выше предыдущей.
5) средняя ободочная артерия,
a. colica media, отходит
от верхней брыжеечной артерии.
3. Нижняя брыжеечная артерия, a. mesenterica inferior, начинается от левой полуокружности
брюшной части аорты на уровне III
поясничного позвонка, отдает ряд ветвей к сигмовидной, нисходящей ободочной
и левой части поперечной ободочной кишки. От нижней брыжеечной артерии отходит
ряд ветвей:
1) левая ободочная артерия, a. colica sinistra, питает нисходящую ободочную и левый
отдел поперечной ободочной кишки.
2) сигмовидные артерии, аа. sigmoideae, направляются к сигмовидной кишке;
3) верхняя прямокишечная артерия,
a. rectalis superior, кровоснабжает верхний и средний отделы
прямой кишки.
|
|
СХЕМА АОРТЫ И ЕЁ ВЕТВЕЙ
Венечные артерии (на рисунке не отмечены). II. ДУГА АОРТЫ 1. Плечеголовной ствол. 2. Левая общая сонная артерия. 3. Левая подключичная артерия.
4. Бронхиальные ветви. 5. Пищеводные ветви. 6. Перикардиальные ветви. 7. Медиастинальные ветви. 8. Верхние диафрагмальные артерии. 9. Задние межрёберные артерии. непарные ветви 10. Чревный ствол. 11. Верхняя брыжеечная артерия. 12. Нижняя брыжеечная артерия. 13. Срединная крестцовая артерии. 14. Нижние диафрагмальные артерии. 15. Средние надпочечниковые артерии. 16. Почечные артерии. 17. Яичковые/яичниковые артерии. 18. Поясничные артерии. 19. Общие подвздошные артерии. |
77. Парные
висцеральные и пристеночные ветви брюшной части аорты: топография, области
кровоснабжения (схема).
Парные висцеральные ветви
брюшной части аорты:
1. Средняя надпочечниковая артерия, a. suprarenalis media, отходит от аорты на уровне I поясничного позвонка.
2. Почечная артерия, a. renalis, отходит от аорты на уровне I—II поясничных позвонков, отдает нижнюю надпочечниковую
артерию, a. suprarenalis inferior, и мочеточниковые ветви, гг. иге-terici, к мочеточнику.
3. Яичковая (яичниковая)
артерия, a. testicularis, отходит от аорты под острым углом
ниже почечной артерии, мочеточниковые ветви, rr. ureterici, и трубные ветви, rr. tubdrii.
3) Висцеральные и париетальные
ветви брюшной части аорты. Особенности их ветвления и анастомозы.
Париетальные(пристеночные) ветви
брюшной части аорты.
1. Нижняя диафрагмальная
артерия, a. phrenica inferior, — первая ветвь брюшной части аорты, парная, отходит от нее в
аортальном отверстии диафрагмы на уровне или выше чревного ствола (truncus coeliacus). На пути к
диафрагме артерия отдает верхние
надпочечниковых артерий, аа. suprarenales superiores.
2.Поясничные артерии, аа. lumbales, отходят от задней полуокружности аорты
и направляются к мышцам живота. Они по своему ветвлению соответствуют задним
межреберным артериям. Каждая артерия отдает дорсальную ветвь, г. dorsalis, к мышцам и коже спины в области
поясницы. От спинной ветви отходит спинномозговая ветвь, г. spindlis, проникающая через межпозвоночное
отверстие к спинному мозгу.
3. A. sacralis mediana, срединная
крестцовая артерия, непарная, представляет отставшее в развитии
продолжение аорты (хвостовая аорта).
|
|
СХЕМА АОРТЫ И ЕЁ ВЕТВЕЙ
Венечные артерии (на рисунке не отмечены). II. ДУГА АОРТЫ 1. Плечеголовной ствол. 2. Левая общая сонная артерия. 3. Левая подключичная артерия.
4. Бронхиальные ветви. 5. Пищеводные ветви. 6. Перикардиальные ветви. 7. Медиастинальные ветви. 8. Верхние диафрагмальные артерии. 9. Задние межрёберные артерии. непарные ветви 10. Чревный ствол. 11. Верхняя брыжеечная артерия. 12. Нижняя брыжеечная артерия. 13. Срединная крестцовая артерии. 14. Нижние диафрагмальные артерии. 15. Средние надпочечниковые артерии. 16. Почечные артерии. 17. Яичковые/яичниковые артерии. 18. Поясничные артерии. 19. Общие подвздошные артерии. |
78. Внутренняя
подвздошная артерия: топография, ветви, области кровоснабжения.
79. Наружная подвздошная и бедренная
артерии: топография, ветви, области кровоснабжения.
Бедренная артерия, a. femoralis, является продолжением наружной подвздошной артерии. От
бедренной артерии отходят ветви:
1. Поверхностная надчревная
артерия, a. epigastrica superficialis, кровоснабжает нижний отдел апоневроза
наружной косой мышцы живота, подкожную клетчатку и кожу.
2. Поверхностная артерия, огибающая
подвздошную кость, a. circumflexa iliaca superjicialis, идет в латеральном направлении
параллельно паховой связке к верхней передней подвздошной ости,
разветвляется в прилежащих мышцах и коже.
3. Наружные половые артерии, аа. pudendae externa, выходят через подкожную щель (hiatus saphenus) под кожу бедра и направляются к мошонке — передние
мошоночные ветви, rr. scrotdles anteriores, у мужчин или к большой половой губе— передние губные ветви, rr. labidles anteriores, у женщин.
4. Глубокая артерия бедра, a. profunda femoris, кровоснабжает бедро. От глубокой артерии бедра отходят
медиальная и латеральная артерии.
1) Медиальная артерия, огибающая
бедренную кость, a. circumflexa femoris medialis, отдает восходящую и глубокую ветви, rr. ascendens et profundus, к подвздошно-поясничной, гребенчатой, наружной запирательной,
грушевидной и квадратной мышцам бедра. Медиальная артерия, огибающая
бедренную кость, посылает вертлужную ветвь, г. acetabuldris, к тазобедренному суставу.
2) Латеральная артерия, огибающая бедренную
кость, a. circumflexa femoris laterdtis, своей восходящей ветвью, г. ascendens, кровоснабжает большую ягодичную мышцу и
напрягатель широкой фасции. Нисходящая и поперечная ветви, rr. descendens et transversus, кровоснабжают мышцы бедра (портняжную и четырехглавую).
3) Прободающие артерии, аа. perfordntes (первая, вторая и третья),
кровоснабжают двуглавую, полусухожильную и полуперепончатую мышцы.
5. Нисходящая коленная артерия,
a. genus descendens, отходит от бедренной артерии в
приводящем канале, принимает участие в образовании коленной суставной
сети, rete articuldre genus.
80. Подколенная
артерия: топография, ветви, области кровоснабжения. Артериальная сеть коленного
сустава (схема).
81. Артерии
голени и стопы: топография, ветви, области кровоснабжения, анастомозы и их
значение.
82. Система
верхней полой вены. Плечеголовные вены: топография, их корни и притоки.
Верхняя полая
вена — короткий сосуд длиной 5—8 см и шириной
21—25 мм. Образуется путем слияния правой и левой плечеголовных вен. В
верхнюю полую вену поступает кровь от стенок грудной и брюшной полостей,
органов головы и шеи, верхних конечностей. Верхняя полая вена, vena cava superior,
располагается в переднем средостении. Она образуется на уровне I правого
реберного хряща слиянием правой и левой плечеголовных вен Отсюда верхняя
полая вена спускается вертикально вниз и на уровне соединения III правого
реберного хряща с грудиной впадает в правое предсердие.
Плечеголовные вены (правая и
левая), vv. brachiocephalicae (dextra et
sinistra), бесклапанные, являются корнями верхней
полой вены, собирают кровь из органов головы и шеи и верхних конечностей.
Каждая плечеголовная вена образуется из двух вен — подключичной и внутренней
яремной.
Левая плечеголовная вена образуется
позади левого грудино-ключичного сустава, имеет длину 5—6 см, следует от
места своего образования косо вниз и направо позади рукоятки грудины и
тимуса. Сзади этой вены находятся плечеголовной ствол, левые общая сонная и
подключичная артерии. На уровне хряща правого I
ребра левая плечеголовная вена соединяется с одноименной правой веной,
образуя верхнюю полую вену.
Правая плечеголовная вена длиной 3
см, формируется позади правого грудино-ключичного сустава, спускается вниз
почти вертикально позади правого края грудины и прилежит к куполу правой
плевры.
В каждую плечеголовную вену впадают
мелкие вены от внутренних органов: тимусные вены, vv. thymlcae; перикардиальные вены, vv. pericardiacae; перикардодиафрагмальные вены, vv. pericardiacophrenicae; бронхиальные вены, vv. bronchiales; пищеводные вены, vv. oesophageales; медиастинальные вены, vv. mediastinales (от
лимфатических узлов и соединительной ткани средостения). Более крупными
притоками плечеголовных вен являются 1—3 нижние щитовидные вены, vv. thyroidede inferiores, по которым кровь оттекает от непарного
щитовидного сплетения, plexus thyroideus impar, и
нижняя гортанная вена, v.
laryngea inferior, приносящая кровь от гортани и анас-томозирующая с верхней и
средними щитовидными венами.
83. Внутренняя
яремная вена: образование, топография, её вне- и внутричерепные притоки.
84. Вены
головного мозга. Венозные пазухи твёрдой мозговой оболочки. Венозные выпускники
и диплоические вены, их значение.
Вены головного мозга впадают в синусы
твердой оболочки головного мозга. Различают поверхностные и глубокие мозговые
вены. К поверхностным относятся верхние и нижние мозговые вены,
поверхностная средняя и др. Они собирают кровь от большей части коры
полушарий большого мозга.
К группе поверхностных верхних мозговых (восходящих)
вен относятся вены, расположенные в предцентральной и постцентральной
извилинах, а также предлобные, лобные, теменные и затылочные вены. Эти вены
впадают в верхний сагиттальный синус твердой оболочки головного мозга.
Притоками поверхностной средней мозговой вены являются вены прилежащих
участков лобной, теменной, височной и островковой долей полушария большого
мозга.
По глубоким венам кровь из сосудистых сплетений
боковых и III желудочков мозга и от большей
части подкорковых образований (ядер и белого вещества), а также гиппокампа и
прозрачной перегородки оттекает во внутренние вены мозга. Правая и левая
внутренние мозговые вены позади шишковидного тела сливаются друг с другом,
образуя большую мозговую вену, впадающую в передний конец прямого синуса. В
большую мозговую вену впадают также вены мозолистого тела, базальные вены,
внутренние затылочные вены и верхняя срединная вена мозжечка.
Синусы твердой оболочки
головного мозга. Синусы
(пазухи) твердой оболочки головного мозга, являются каналами, по которым
венозная кровь оттекает от головного мозга во внутренние яремные вены.
Различают следующие синусы
твердой оболочки головного мозга .
1. Верхний сагиттальный синус, sinus sagittalis superior, располагается вдоль всего наружного
(верхнего) края серпа большого мозга, от петушиного гребня решетчатой кости
до внутреннего затылочного выступа. В передних отделах этот синус имеет
анастомозы с венами полости носа. Задний конец синуса впадает в поперечный
синус. Справа и слева от верхнего сагиттального синуса располагаются боковые
лакуны, lacunae laterdles. Полости лакун сообщаются с полостью верхнего сагиттального
синуса, в них впадают вены твердой оболочки головного мозга, вены мозга и
диплоические вены.
2. Нижний сагиттальный синус, sinus sagittalis inferior, находится в толще нижнего
свободного края серпа большого мозга. Своим задним концом нижний
сагиттальный синус впадает в прямой синус, в его переднюю часть, в том
месте, где нижний край серпа большого мозга срастается с передним краем
намета мозжечка.
3. Прямой синус, sinus rectus, расположен
в расщеплении намета мозжечка по линии прикрепления к нему серпа
большого мозга. Прямой синус соединяет задние концы верхнего и нижнего
сагиттальных синусов. В передний конец прямого синуса впадает большая
мозговая вена. Сзади прямой синус впадает в поперечный синус, в его среднюю
часть, получившую название синусного стока. Сюда же впадают задняя часть
верхнего сагиттального синуса и затылочный синус.
4. Поперечный синус, sinus transversus, залегает в месте отхождения от твердой оболочки головного
мозга намета мозжечка. То место, где в него впадают верхний сагиттальный,
затылочный и прямой синусы, называется синусным стоком (слияние
синусов), confluens sinuum. Справа
и слева поперечный синус продолжается в сигмовидный синус соответствующей
стороны.
5. Затылочный синус, sinus occipitalis, лежит в основании серпа мозжечка, разделяется на две ветви.
Каждая из ветвей затылочного синуса впадает в сигмовидный синус
своей стороны, а верхний конец — в поперечный синус.
6. Сигмовидный синус, sinus sigmoideus (парный), располагается в одноименной борозде на внутренней
поверхности черепа. В области яремного отверстия сигмовидный синус переходит
во внутреннюю яремную вену.
8. Клиновидно-теменной синус, sinus sphenoparietalis, парный, прилежит к свободному заднему
краю малого крыла клиновидной кости, в расщеплении прикрепляющейся здесь
твердой оболочки головного мозга.
9. Верхний и нижний каменистые
синусы, sinus petrosus superior et
sinus petrosus inferior, парные, лежат вдоль верхнего и нижнего
краев пирамиды височной кости. Оба синуса принимают участие в
образовании путей оттока венозной крови из пещеристого синуса в
сигмовидный. Правый и левый нижние каменистые синусы соединяются лежащими в
расщеплении твердой оболочки в области тела затылочной кости
несколькими венами, которые получили наименование базилярного сплетения. Это
сплетение через большое затылочное отверстие соединяется с внутренним
позвоночным венозным сплетением.
В некоторых местах синусы твердой
оболочки головного мозга образуют анастомозы с наружными венами головы при
помощи эмиссарных вен — выпускников, vv. emissariae. Помимо этого, синусы твердой оболочки
имеют сообщения с диплоиче-скими венами, vv. diploicae расположенными в губчатом веществе
костей свода черепа и впадающими в поверхностные вены головы.
85. Непарная и
полунепарная вены: топография, их притоки, участие в формировании
портокавальных и кавакавальных анастомозов.
86. Система
нижней полой вены: париетальные и висцеральные притоки.
Нижняя полая вена, v. cdva inferior, не имеет клапанов,
располагается забрюшинно. Начинается на уровне межпозвоночного диска между IV и V поясничными позвонками из
слияния левой и правой общих подвздошных вен справа. Различают париетальные и
висцеральные притоки нижней полой вены.
Париетальные притоки:
1. Поясничные вены, vv. lumbales; их ход и области, из которых они собирают кровь, соответствуют
разветвлениям поясничных артерий. Часто первая и вторая поясничные вены впадают
в непарную вену, а не в нижнюю полую вену. Поясничные вены
каждой стороны анастомозируют между собой при помощи правой и левой
восходящих поясничных вен. В поясничные вены через спинномозговые вены
оттекает кровь от позвоночных венозных сплетений.
2. Нижние диафрагмальные вены, vv. phrenicae inferiores, правые и левые, прилежат по две к
одноименной артерии, впадают в нижнюю полую вену после ее выхода из
одноименной борозды печени.
Висцеральные притоки:
1. Яичковая (яичниковая) вена, v. testicularis (ovarica), парная, начинается от заднего края
яичка (от ворот яичника) многочисленными венами, которые оплетают
одноименную артерию, образуя лозовидное сплетение, plexus pampiniformis. У мужчин лозовидное сплетение входит в
состав семенного канатика. Сливаясь между собой, мелкие вены формируют с
каждой стороны по одному венозному стволу. Правая яичковая (яичниковая) вена
впадает в нижнюю полую вену, а левая яичковая (яичниковая) вена под прямым
углом впадает в левую почечную вену.
2. Почечная вена, v. rendlis, парная,
идет от ворот почки в горизонтальном направлении (впереди почечной
артерии) и на уровне межпозвоночного диска между I и II поясничными позвонками впадает
в нижнюю полую вену. Левая почечная вена длиннее правой, проходит впереди
аорты. Обе вены анастомози-руют с поясничными, а также с правой и левой
восходящими поясничными венами.
3. Надпочечниковая вена, v. suprarendlis, выходит из ворот надпочечника. Это короткий бесклапанный
сосуд. Левая надпочечниковая вена впадает в левую почечную вену, а
правая — в нижнюю полую вену. Часть поверхностных надпочечниковых вен
впадает в притоки нижней полой вены (в нижние диаф-рагмальные,
поясничные, почечную вены), а другая часть — в притоки
воротной вены (в панкреатические, селезеночную, желудочные вены).
4. Печеночные
вены, vv. hepdticae (3—4), расположены в паренхиме печени
(клапаны в них выражены не всегда). Впадают печеночные вены в нижнюю полую
вену в том месте, где она лежит в борозде печени. Одна из печеночных вен
(чаще правая) перед впадением в нижнюю полую вену соединена с
венозной связкой печени (lig. venosum) — заросшим венозным протоком, функционирующим у плода.
87. Система
воротной вены, её корни, притоки. Портокавальные анастомозы, их практическое
значение для развития коллатерального кровообращения.
88. Кровообращение плода (схема).
Изменения в сердечно-сосудистой системе в постнатальном онтогенезе.
Все, что необходимо для развития, плод получает из крови матери.
Кровь по маточной артерии проникает в плаценту. Из плаценты артериальная
кровь поступает в пупочную вену, v. umbilicalis, плода, которая направляется к нижнему
краю печени, ложится в борозду пупочной вены и на уровне ворот печени
делится на две ветви. Первая ветвь впадает в воротную вену, а вторая ветвь — венозный
проток, ductus uenosus, —
в одну из печеночных или в нижнюю полую вену. Далее через печеночные вены
кровь поступает в нижнюю полую вену, где смешивается с венозной кровью,
оттекающей от нижней части туловища плода. По нижней полой вене смешанная
кровь попадает в правое предсердие, а из него через овальное отверстие
межпредсердной перегородки — в левое предсердие. Из левого предсердия кровь
попадает в левый желудочек, а затем по аорте и отходящим от нее артериям направляется
к органам и тканям тела плода.
Венозная кровь от верхней части тела
плода поступает в правое предсердие по верхней полой вене. Через правое
предсердно-желудочковое отверстие эта кровь проходит в правый желудочек, из
него в легочный ствол, а далее течет по крупному артериальному протоку,
ductus arteriosus, непосредственно в аорту. В аорте к смешанной крови, поступившей
из левого желудочка, прибавляются новые порции венозной крови. Эта смешанная
кровь оттекает по ветвям аорты ко всем органам и стенкам тела плода.
Обогащение крови плода кислородом и
питательными веществами происходит в плаценте, куда смешанная кровь из аорты
следует через внутренние подвздошные артерии, а далее по ее ветвям — парной
пупочной артерии, a. umbilicalis, — в плаценту.
После рождения в сосудистой системе
новорожденного происходят существенные изменения: осуществляется резкий переход
от плацентарного кровообращения к легочному. Начинают функционировать легкие,
легочные артерии и вены. Перевязанные после рождения пупочные сосуды
запустевают: ствол пупочной вены превращается в круглую связку печени, а
пупочные артерии — в правую и левую латеральные пупочные связки; просвет
артерий сохраняется только в начальном их отделе. Эти пупочные связки
располагаются на задней поверхности передней стенки живота. Венозный проток
превращается в венозную связку, а артериальный проток, который у плода соединял
легочный ствол с вогнутой частью дуги аорты, становится артериальной
связкой, соединяющей легочный ствол (или левую легочную артерию) с дугой
аорты.
Рис. 2.24. Пренатальное кровообращение (схема).
1 – aorta; 2 – ductus
arteriosus; 3 – a. pulmonalis sinistra; 4 – v. pulmonalis sinistra; 5 – v.
cava inferior; 6 – aorta; 7 – truncus coeliacus; 8 – a. mesenterica superior;
9 – ren; 10 – intestinum; 11 – aa. umbilicales; 12 – v. umbilicalis; 13 – v.
portae hepatis; 14 – hepar; 15 – ductus venosus; 16 – v. hepatica; 17 –
foramen ovale; 18 – v. pulmonalis dextra; 19 – a. pulmonalis dextra; 20 – v.
cava superior; 21 – truncus pulmonalis.
89. Принципы строения и
функции лимфатической системы. Пути оттока лимфы от областей тела. Факторы, обеспечивающие ток лимфы.
Лимфатическая система, systema tymphaticum, включает разветвленные в органах и
тканях капилляры, лимфатические сосуды и лимфатические стволы, протоки, по
которым лимфа от места своего образования течет к месту слияния внутренней
яремной и подключичной вен, образующих венозный угол справа и слева в нижних
отделах шеи. Вместе с лимфой из органов и тканей выводятся продукты обмена
веществ, инородные частицы.
На пути следования лимфатических сосудов
от органов и частей тела к стволам и протокам лежат многочисленные
лимфатические узлы, относящиеся к органам иммунной системы. Соответственно
строению и функциям в лимфатической системе выделяют лимфатические
капилляры (лимфокапиллярные сосуды), в них из тканей всасываются
коллоидные растворы белков; осуществляется дополнительный к венам дренаж
тканей: всасывание воды и растворенных в ней кристаллоидов, удаление из
тканей инородных частиц (разрушенные клетки, микробные тела, пылевые
частицы).
По лимфатическим сосудам образовавшаяся
в капиллярах лимфа вместе с содержащимися в ней веществами течет к
соответствующим данному органу или части тела лимфатическим узлам, а от них —
к крупным лимфатическим сосудам — стволам и протокам. Лимфатические сосуды
могут служить путями распространения инфекции и опухолевых клеток.
Лимфатические стволы и лимфатические протоки —
это крупные коллекторные лимфатические сосуды, по которым лимфа от областей
тела оттекает в венозный угол или в конечные отделы этих вен.
Лимфа, оттекающая по лимфатическим
сосудам к лимфатическим стволам и протокам, проходит через лимфатические
узлы, nodi lymphdtici, выполняющие барь-ерно-фильтрационную и иммунную функцию.
Лимфа, протекающая по синусам лимфатических узлов, профильтровывается через
петли ретикулярной ткани; в нее поступают лимфоциты, образующиеся в
лимфоидной ткани этих органов.
Пути оттока лимфы в венозное
русло:
Лимфа от каждой части тела, пройдя через
лимфатические узлы, собирается в лимфатические протоки, ductus lymphatici, и лимфатические стволы, triinci lymphatici. В теле человека выделяют шесть таких
крупных лимфатических протоков и стволов. Три из них впадают в левый
венозный, угол (грудной проток, левый яремный и левый подключичный стволы),
три — в правый венозный угол (правый лимфатический проток, правый яремный и
правый подключичный стволы).
Самым крупным и основным лимфатическим
сосудом является грудной проток, ductus thorаcicus. По
нему лимфа оттекает от нижних конечностей, стенок и органов таза, брюшной
полости, левой половины грудной полости. От правой верхней конечности лимфа
собирается в правый подключичный ствол, truncus subclavius dexter, от
правой половины головы и шеи — в правый яремный ствол, truncus jcgularis dexter, от органов правой половины грудной
полости — в правый бронхосредостенный ствол, truncus bronchomedlastlnalls dexter, впадающий в правый лимфатический
проток, ductus lymphaticus dexter, или самостоятельно в правый венозный
угол. От левой верхней конечности лимфа оттекает через левый подключичный
ствол, truncus subclavlus sinister, от левой половины головы и шеи — через
левый яремный ствол, truncus jugularis sinister, а от органов левой половины грудной
полости — в левый бронхосредостенный ствол, truncus bronchomedlastlnalis sinister
Структурной и функциональной единицей
лимфатических сосудов является лимфангион — участок лимфатического
сосуда, ограниченный двумя рядом расположенными клапанами.
Факторы,обеспечивающие
ток лимфы:
1.
Фильтрационное давление (обусловленное фильтрацией жидкости из кровеносных
капилляров в межклеточное пространство).
2. Постоянное образование лимфы
3. Наличие клапанов.
4. Сокращение окружающих скелетных мышц и мышечных элементов внутренних
органов (сдавливают лимфатические сосуды и лимфа движется в направлении
детерминированном клапанами).
5. Расположение крупных лимфатических сосудов и стволов вблизи кровеносных
сосудов (пульсация артерии сдавливает стенки лимфатических сосудов и помогает
току лимфы).
6. Присасывающее действие грудной клетки и отрицательное давление в
плечеголовных венах.
7. Гладкомышечные клетки в стенках лимфатических сосудов и стволов.
90. Грудной
проток, правый лимфатический проток, их формирование, топография.
Грудной проток, ductus thoracicus, формируется в брюшной полости, в
забрюшинной клетчатке, на уровне XII
грудного — II поясничного позвонков в
результате слияния правого и левогопоясничных лимфатических стволов, trunci lumbales dexter et
sinister. Эти стволы образуются из слияния
выносящих лимфатических сосудов соответственно правых и левых поясничных лимфатических
узлов. В начальную часть грудного протока впадает один — три выносящих
лимфатических сосуда брыжеечных лимфатических узлов, которые называют кишечными
стволами, trunci intestinales. предпозвоночных, межреберных, а также висцеральных
(предаортальных) лимфатических узлов грудной полости.
Брюшная часть, pars abdominalis, грудного протока — это его начальная часть. Она имеет расширение
— цистерну грудного протока, cisterna
chyli. Иногда В начало грудного протока имеет вид
сетевидного сплетения, образованного выносящими лимфатическими сосудами
поясничных, чревных, брыжеечных лимфатических узлов. Стенка начального отдела
грудного протока сращена с правой ножкой диафрагмы, которая при дыхательных
движениях сжимает грудной проток и способствует проталкиванию лимфы. Из
брюшной полости грудной проток через аортальное отверстие диафрагмы проходит
в грудную полость.
Грудная часть, pars thoracica, самая длинная. Она простирается от аортального отверстия
диафрагмы до верхней апертуры грудной клетки, где проток переходит в свою шейную
часть, pars cervicalis. В нижних отделах грудной полости позади грудного протока
находятся начальные отделы правых задних межреберных артерий, спереди — пищевод.
На уровне VI—VII грудных позвонков грудной проток
начинает отклоняться влево, на уровне II—III грудных
позвонков выходит из-под левого края пищевода, поднимается вверх позади левых
подключичной и общей сонной артерий и блуждающего нерва. Здесь, в верхнем
средостении, слева от грудного протока находится левая средостенная плевра,
справа — пищевод, сзади — позвоночный столб. Латеральнее общей сонной артерии
и позади внутренней яремной вены на уровне V—VII шейных
позвонков шейная часть грудного протока изгибается и образует дугу.
Дуга грудного протока, arcus ductus thoracici, огибает купол плевры сверху и сзади, а
затем устье протока открывается в левый венозный угол или в конечный отдел
образующих его вен. Примерно в 50 % случаев грудной проток перед впадением в
вену имеет расширение. Также часто проток раздваивается, а в ряде случаев
тремя — четырьмя стволиками впадает в вены шеи.
В устье грудного протока имеется парный
клапан, препятствующий забрасыванию крови из вены. Стенка грудного протока,
помимо внутренней оболочки, tunica interna, и наружной оболочки, tunica externa, содержит
среднюю (мышечную) оболочку, tunica media.
Примерно в трети случаев встречается
удвоение нижней половины грудного протока: рядом с его основным стволом
располагается добавочный грудной проток. Иногда обнаруживаются местные
расщепления (удвоения) грудного протока.
Правый лимфатический проток (правый грудной проток), ductus
lymphaticus dexter (ductus thoracicus dexter) , представляет собой
короткий, длиной 1,0—1,5 см, и диаметром до 2 мм лимфатический сосуд, который
залегает в правой большой надключичной ямке и впадает в правый венозный угол
— место слияния v. jugularis interna dextra и v. subclavia dextra.
Правый лимфатический проток собирает лимфу от правой
верхней конечности, правой половины головы и шеи и правой половины грудной
клетки.
Его образуют следующие лимфатические
стволы:
1) правый подключичный ствол, truncus subclavius
dexter, несет лимфу от правой верхней конечности;
2) правый яремный ствол, truncus jugularis
dexter, доставляет лимфу от правой половины головы и шеи;
3) правый бронхосредостенный ствол, truncus
bronchomediastinalis dexter, собирает лимфу от правой
половины сердца, правого легкого, правой половины пищевода и нижней части
трахеи, а также от стенок правой половины грудной полости.
Правый лимфатический проток в области устья имеет
клапаны.
Лимфатические стволы, образующие правый лимфатический
проток, могут соединяться между собой до его образования или открываются в
вены самостоятельно
91.
Вены, лимфатические узлы и сосуды верхней конечности.
На верхней конечности имеются
поверхностные и глубокие лимфатические сосуды, направляющиеся к локтевым и
подмышечным лимфатическим узлам. Поверхностные лимфатические сосуды
располагаются возле подкожных вен верхней конечности и образуют три группы:
латеральную, медиальную и переднюю. Лимфатические сосуды латеральной
группы формируются в коже и подкожной основе I—III пальцев, латерального края
кисти, предплечья и плеча, следуют вдоль латеральной подкожной вены и впадают
в подмышечные лимфатические узлы. Лимфатические сосуды медиальной группы
образуются в коже и подкожной основе IV—V пальцев и частично III
пальца, медиальной стороны кисти, предплечья и плеча. В области локтя сосуды
медиальной группы переходят на переднемедиальную поверхность конечности и направляются
к локтевым и подмышечным лимфатическим узлам. Лимфатические сосуды средней
группы следуют от передней (ладонной) поверхности запястья и предплечья,
затем вдоль промежуточной вены предплечья направляются в сторону локтя, где
часть из них присоединяется к
латеральной группе, а часть — к
медиальной.
Глубокие лимфатические сосуды, сопровождают крупные артерии и
вены верхней конечности.
Часть поверхностных и глубоких
лимфатических сосудов верхней конечности, следующих от кисти и предплечья,
впадают в локтевые лимфатические узлы, nodi lymphatici cubitales. Эти узлы располагаются в
локтевой ямке поверхностно, на фасции возле медиальной подкожной вены, а
также в глубине, под фасцией возле глубокого сосудистого пучка. Выносящие лимфатические
сосуды этих узлов направляются к подмышечным лимфатическим узлам.
Подмышечные лимфатические узлы, nodi lymphatici axillares, локализуются в жировой
клетчатке подмышечной полости в виде шести самостоятельных групп: 1)
латеральные; 2) медиальные, или грудные; 3) подлопаточные, или задние; 4)
нижние; 5) центральные, лежащие между подмышечной веной и медиальной стенкой
полости; 6) верхушечные, которые находятся возле подмышечных артерий и вены
под ключицей, выше малой грудной мышцы. В подмышечные узлы впадают
поверхностные и глубокие лимфатические сосуды верхней конечности, передней,
латеральной и задней стенок грудной полости и от молочной (грудной) железы.
Выносящие лимфатические сосуды латеральной, медиальной, задней, нижней и
центральной групп направляются к верхушечным подмышечным лимфатическим
узлам.
В передней стенке подмышечной полости
встречаются непостоянные межгрудные лимфатические узлы, nodi lymphatici interpectorales. В эти узлы впадают
лимфатические сосуды от прилежащих мышц, латеральных и нижних подмышечных
узлов, а также от молочной железы. Выносящие лимфатические сосуды межгрудных
узлов направляются к верхушечным подмышечным лимфатическим узлам.
Выносящие лимфатические сосуды
верхушечных подмышечных лимфатических узлов в области грудино-ключичного треугольника
образуют один общий подключичный ствол, truncus subclavius, или два-три крупных сосуда, которые сопровождают подключичную
вену и впадают в венозный угол в нижних отделах шеи или в подключичную вену
справа, а слева — в шейную часть грудного протока.
92.
Вены, лимфатические узлы и лимфатические сосуды нижней конечности.
Факторы, обеспечивающие отток венозной крови и лимфы от нижних конечностей,
значение.
Поверхностные вены
нижней конечности. Тыльные пальцевые вены, vv. digitdles dorsales pedis,
выходят из венозных сплетений пальцев и впадают в тыльную венозную дугу
стопы, arcus venosus dorsalis pedis. Из этой дуги берут начало медиальная и
латеральная краевые вены, vv. marginales medi-alis et tateralis. Продолжением
первой является большая подкожная вена ноги, а второй — малая подкожная вена
ноги.
На подошве стопы
начинаются подошвенные пальцевые вены, vv. digitdles plantares. Соединяясь
между собой, они образуют подошвенные плюсневые вены, vv. metatarsales
plantares, которые впадают в подошвенную венозную дугу, arcus venosus
plantaris. Из дуги по медиальной и латеральной подошвенным венам кровь
оттекает в задние большеберцовые вены.
Большая подкожная
вена ноги, v. saphena magna, начинается впереди медиальной лодыжки и,
принимает вены с подошвы стопы и впадает в бедренную вену. Большая подкожная
вена ноги принимает многочисленные подкожные вены переднемедиальной
поверхности голени и бедра, име-ет много клапанов. Перед впадением ее в
бедренную вену в нее впадают следующие вены: наружные половые вены, vv.
pudendae externae; поверхностная вена, окружающая подвздошную кость, v.
circumflexa iliaca superficialis, поверхностная надчревная вена, v.
epigastrica superficialis; дорсальные поверхностные вены полового члена
(клитора), vv. dorsales superficidles penis (clitoridis); передние мошоночные
(губные) вены, vv. scrotales (labiates) anteriores.
Малая подкожная вена
ноги, v. saphena parva, является продолжением латеральной краевой вены стопы
и имеет много клапанов. Собирает кровь из тыльной венозной дуги и подкожных
вен подошвы, латеральной части стопы и пяточной области. Малая подкожная вена
впадает в подколенную вену. В малую подкожную вену ноги впадают
многочисленные поверхностные вены заднелатеральной поверхности голени. Ее
притоки имеют многочисленные анастомозы с глубокими венами и с большой
подкожной веной ноги.
Глубокие вены
нижней конечности. Эти вены снабжены многочисленными клапанами, попарно
прилежат к одноименным артериям. Исключение составляет глубокая вена бедра,
v. profunda femoris. Ход глубоких вен и области, от которых они выносят
кровь, соответствуют разветвлениям одноименных артерий: передние большеберцовые
вены, vv. tibidles anteriores; задние большеберцовые вены, vv. tibiales
posteriores; малоберцовые вены; vv. peroneae (fibularesj; подколенная вена,
v. poplitea; бедренная вена, v. femoralis, и др.
93.
Лимфатические узлы и лимфатические сосуды головы и шеи.
94.
Лимфатические узлы и лимфатические сосуды грудной полости.
95. Лимфатические узлы и лимфатические
сосуды брюшной полости.
В брюшной полости
выделяют висцеральные (внутренностные) и париетальные (пристеночные)
лимфатические узлы.
Висцеральные
лимфатические узлы, nodi lymphatici viscerates, находятся возле непарных
висцеральных ветвей брюшной аорты и их разветвлений (возле чревного ствола,
печеночной, селезеночной и желудочных артерий, верхней и нижней брыжеечных
артерий и их ветвей).
Чревные
лимфатические узлы, nodi lymphatici coeliaci, локализуются возле чревного
ствола на пути тока лимфы от многих висцеральных лимфатических узлов брюшной
полости. К чревным лимфатиче-ским узлам подходят лимфатические сосуды от
узлов регионарных групп желудка, поджелудочной железы и селезенки, от
почечных и печеночных лимфатических узлов. Выносящие лимфатические сосуды
чревных узлов направляются к поясничным узлам, а также впадают в начальный
отдел грудного протока.
Желудочные
лимфатические узлы, nodi lymphatici gastrici. Левые желудочные лимфатические
узлы, nodi lymphatici gastrici sinistri, находятся возле левой желудочной
артерии и ее ветвей, прилежат к малой кривизне желудка и его стенкам
(передней и задней). В эти узлы впадают лимфатические сосуды малой кривизны
желудка.
Правые желудочные
лимфатические узлы, nodi lymphatici gastrici dextri, непостоянные,
располагаются по ходу одноименной артерии над привратником.
Пилорические
лимфатические узлы, nodi lymphatici pilorici, находятся над привратником,
позади него и под ним, рядом с верхней желудочно-двенадцатиперстной артерией.
В пилорические узлы впадают лимфатические сосуды от привратника иголовки
поджелудочной железы.
Вдоль большой
кривизны желудка располагаются правые и левые желудочно-сальниковые узлы. Они
лежат в виде цепочек возле одноименных артерий и вен и принимают
лимфатические сосуды, в которые поступает лимфа от стенок желудка, прилежащих
к большой кривизне, а также от большого сальника.
Селезеночные
лимфатические узлы, nodi lymphdtici liendles, находятся в воротах селезенки,
возле разветвления селезеночной артерии, в толще желудочно-селезеночной
связки. К этим узлам направляются лимфатические сосуды от дна желудка, левых
желудочно-сальниковых лимфатических узлов и от капсулы селезенки.
Печеночные лимфатические
узлы, nodi lymphdtici hepdtici, находятся в толще
печеночно-двенадцатиперстной связки по ходу общей печеночной артерии и
воротной вены. Они есть также возле шейки желчного пузыря — это желчепузырные
лимфатические узлы, nodi lymphatici cystici. Они принимают лимфатические
сосуды от печени и желчного пузыря. Выносящие лимфатические сосуды печеночных
и желчепузырных лимфатических узлов направляются к чревным и поясничным
лимфатическим узлам.
Париетальные
лимфатические узлы, nodi lymphatici parietales, располагаются на передней
брюшной стенке (нижние надчревные) и на задней стенке (поясничные).
Нижние надчревные
лимфатические узлы, nodi lymphatici epigastrici inferiores, парные, лежат в
толще передней брюшной стенки по ходу одноименных кровеносных сосудов. Они
собирают лимфу от прилежащих частей прямой, поперечной и косых мышц живота,
брюшины, выстилающей переднюю брюшную стенку, и от подбрюшинной клетчатки.
Выносящие лимфатические сосуды этих узлов направляются по ходу нижних
подчревных кровеносных сосудов вниз, к наружным подвздошным, и вверх вдоль
верхних надчревных сосудов, а затем вдоль внутренних грудных кровеносных
сосудов к окологрудным лимфатическим узлам.
Многочисленные
поясничные лимфатические узлы, nodi lymphatici lumbdles, располагаются на
всем протяжении задней брюшной стенки (забрюшинно) вокруг аорты и нижней
полой вены. В связи с положением этих узлов по отношению к крупным сосудам их
подразделяют на левые, правые и промежуточные поясничные лимфатические узлы.
Эти узлы вместе с
соединяющими их лимфатическими сосудами образуют возле брюшной части аорты и
нижней полой вены лимфатическое сплетение.
Через поясничные
лимфатические узлы проходит лимфа от нижних конечностей, стенок и органов
таза. В эти узлы впадают также выносящие лимфатические сосуды лимфатических
узлов, расположенных возле внутренних органов брюшной полости (желудочные,
брыжеечные, ободочные и др.).
Выносящие
лимфатические сосуды поясничных лимфатических узлов формируют правый и левый
поясничные стволы, дающие начало грудному протоку, или впадают в начальную
часть протока самостоятельно.
На задней брюшной
стенке, возле нижней диафрагмальной артерии, выделяют одноименные парные
непостоянные нижние диафрагмальные лимфатические узлы, nodi lymphatici
phrenici inferiores. В эти узлы впадают лимфатические сосуды диафрагмы,
задней части правой и левой долей печени. Выносящие лимфатические сосуды
нижних диафрагмальных узлов направляются к чревным, посткавальным и
промежуточным поясничным лимфатическим узлам.
96.
Вены, лимфатические узлы и лимфатические сосуды таза.
97.
Нервная система, её отделы, значение в организме. Классификация
нейронов. Простые (схема) и сложные рефлекторные дуги. Развитие нервной системы
в фило- и онтогенезе. Мозговые пузыри и их производные (схема).
98.
Спинной мозг:
топография, наружное и внутреннее (схема) строение, функции.
99.
Продолговатый мозг: строение, функции, ядра, проводящие пути (схема).
?????????????????????????????
Продолговатый мозг, medulla oblongdta (myelencephalon),
находится между задним мозгом и спинным
мозгом. Верхняя граница на вентральной поверхности головного мозга проходит
по нижнему краю моста, на дорсальной поверхности соответствует мозговым
полоскам IV желудочка. Граница между
продолговатым мозгом и спинным мозгом соответствует уровню большого
затылочного отверстия.
В продолговатом мозге различают
вентральную, дорсальную и две боковые поверхности, которые разделены бороздами. Борозды
продолговатого мозга являются продолжением борозд спинного мозга и носят те
же названия: передняя срединная щель, fissura mediana ventrdlls; задняя срединная борозда, sulcus medidnus dorsalis; передне латеральная борозда, sulcus ventrolaterdlis; заднелате-ральная борозда, sulcus dorsolaterdlis.
На вентральной поверхности продолговатого мозга расположены
пирамиды, pyramides. В нижней части продолговатого мозга
пучки волокон, составляющие пирамиды, вступают в боковые канатики спинного
мозга. Этот переход волокон получил название перекреста пирамид, decussatio руrаmidum. Место перекреста также служит
анатомической границей между продолговатым и спинным мозгом. Сбоку от каждой
пирамиды продолговатого мозга находится олива, oliva. В этой борозде из продолговатого мозга
выходят корешки подъязычного нерва (XII
пара).
На дорсальной поверхности заканчивается тонкий и
клиновидный пучки задних канатиков спинного мозга. Тонкий пучок, fasciculus grdcilis, образует бугорок тонкого ядра, tuberculum grdcile. Клиновидный пучок, fasciculus cuneatus, образует бугорок клиновидного ядра, tuberculum cunedtum. Дорсальнее оливы из заднелатеральной
борозды продолговатого мозга — позадиоливной борозды, sulcus retro—olivdris, выходят корешки языкоглоточного,
блуждающего и добавочного нервов (IX, X и XI пары).
К дорсальной части бокового канатика
присоединяются волокна, отходящие от клиновидного и нежного ядер.
Все вместе они образуют нижнюю мозжечковую ножку. Поверхность
продолговатого мозга, ограниченная снизу и латерально нижними мозжечковыми
ножками, участвует в образовании ромбовидной ямки, являющейся дном IV желудочка.
В нижнебоковых отделах находятся правое и левое нижние
оливные ядра, nuclei olivares cauddles. Несколько выше нижних оливных ядер
располагается ретикулярная формация, formdtio reticuldris. Между нижними оливными ядрами располагается межоливный
слой, представленный внутренними дугообразными волокнами, fibrae arcuatae internae, — отростками. Эти волокна формируют медиальную
петлю, lemniscus medialis. Волокна медиальной петли принадлежат про-приоцептивному пути
коркового направления и образуют в продолговатом мозге перекрест
медиальных петель, decussdtio lem—niscorum medidllum. Несколько вентральнее проходят волокна переднего
спинно-мозжечкового и красноядерно-спинномозгового путей. Над перекрестом
медиальных петель располагается задний продольный пучок, fasciculus longitudinalis dorsdlis.
В продолговатом мозге залегают
ядра IX, X, XI и XII пар черепных нервов.
Вентральные отделы продолговатого мозга представлены нисходящими
двигательными пирамидными волокнами. Дорсо-латерально через продолговатый
мозг проходят восходящие проводящие пути, связывающие спинной мозг с
полушариями большого мозга, мозговым стволом и с мозжечком.
100. Средний
мозг, мост: внешнее и внутреннее строение (схема), функции, ядра,
проводящие пути.
Средний мозг, mesencephalon, устроен менее сложно. В нем
выделяют крышу и ножки. Полостью среднего мозга является водопровод мозга.
Верхней (передней) границей среднего мозга на его вентральной поверхности
служат зрительные тракты и сосцевидные тела, на задней — передний край моста.
На дорсальной поверхности верхняя (передняя) граница среднего мозга
соответствует задним краям (поверхностям) таламусов, задняя (нижняя) — уровню
выхода корешков блокового нерва.
Крыша среднего
мозга, tectum mesencephalicum, расположена над водопроводом мозга. Крыша
среднего мозга состоит из четырех возвышений — холмиков. Последние отделены
друг от друга бороздками. Продольная бороздка расположена образует ложе для
шишковидного тела. Поперечная бороздка отделяет верхние холмики, colliculi superiores,
от нижних холмиков, colliculi inferiores. От каждого из холмиков в
латеральном направлении отходят утолщения в виде валика — ручка холмика.
Верхние холмики крыши среднего мозга (четверохолмия) и латеральные коленчатые
тела выполняют функцию подкорковых зрительных центров. Нижние холмики и
медиальные коленчатые тела являются подкорковыми слуховыми центрами.
Ножки мозга,
pedunculi cerebri, выходят из моста. Углубление между правой и левой ножками
мозга получило название межножковой ямки, fossa interpeduncularis. Дно этой
ямки служит местом, где в ткань мозга проникают кровеносные сосуды. На
медиальной поверхности каждой из ножек мозга располагается продольная
глазодвигательная борозда, sulcus oculomotorus (медиальная борозда ножки
мозга), из которой выходят корешки глазодвигательного нерва, п. oculomotorius
(III пара).
В ножке мозга
выделяется черное вещество, substantia nigra. Черное вещество делит ножку
мозга на два отдела: задний (дорсальный)—покрышку среднего мозга, tegmentum
mesencephali, и передний (вентральный) отдел — основание ножки мозга, basis
pedunculi cerebri. В покрышке среднего мозга залегают ядра среднего мозга и
проходят восходящие проводящие пути. Основание ножки мозга целиком состоит из
белого вещества, здесь проходят нисходящие проводящие пути.
Водопровод среднего
мозга (сильвиев водопровод), aqueductus mesencephali (cerebri), соединяет
полость III желудочка с IV и содержит спинномозговую жидкость. По своему
происхождению водопровод мозга является производным полости среднего
мозгового пузыря.
Вокруг водопровода
среднего мозга расположено центральное серое вещество, substantia grisea
centrdlis, в котором в области дна водопровода находятся ядра двух пар
черепных нервов. На уровне верхних холмиков находится парное ядро
глазодвигательного нерва, nucleus nervi oculomotorii. Оно принимает участие в
иннервации мышц глаза. Вентральнее ето локализуется парасимпатическое ядро
автономной нервной системы — добавочное ядро глазодвигательного нерва,
nucleus oculo-motorius accessorius.. Кпереди и несколько выше ядра III пары
находится промежуточное ядро, nucleus interstitialis. Отростки клеток этого
ядра участвуют в образовании ретикулоспинномозгового пути и заднего
продольного пучка.
На уровне нижних
холмиков в вентральных отделах центрального серого вещества залегает ядро
блокового нерва, nucleus n. trochlearis. В латеральных отделах центрального
серого вещества на протяжении всего среднего мозга располагается ядро
среднемозгового пути тройничного нерва (V пара).
В покрышке самым
крупным и заметным на поперечном срезе среднего мозга является красное ядро,
nucleus ruber. Основание ножки мозга образовано нисходящими проводящими
путями. Внутренние и наружные отделы основания ножек мозга образуют волокна
корково-мостового пути, а именно медиальную часть основания занимает
лобно-мостовой путь, латеральную часть — височно-теменно-затылочно-мостовой
путь. Среднюю часть основания ножки мозга занимают пирамидные пути.
Медиально проходят
корково-ядерные волокна, латерально — корково-спинномозговые пути.
В среднем мозге
расположены подкорковые центры слуха и зрения, обеспечивающие иннервацию
произвольных и непроизвольных мышц глазного яблока, а также среднемозговое
ядро V пары.
Через средний мозг
проходят восходящие (чувствительные) и нисходящие (двигательные)
проводящие пути.
Мост, pons (варолиев мост), граничит со средним
мозгом (с ножками мозга), а внизу (сзади) — с продолговатым мозгом.
Дорсальная поверхность моста обращена в
сторону IV желудочка и участвует в образовании его дна ромбовидной
ямки. В латеральном направлении мост переходит в среднюю мозжечковую
ножку, pedunculus cere—belldris medius. Границей между средней мозжечковой ножкой и мостом является
место выхода тройничного нерва. В глубокой поперечной борозде, отделяющей
мост от пирамид продолговатого мозга, выходят корешки правого и левого
отводящих нервов. В латеральной части этой борозды видны корешки лицевого (VII пара) и преддверно-улиткового (VIII пара)
нервов.
На вентральной поверхности моста,
которая в полости черепа прилежит к скату, clivus, заметна базилярная (основная)
борозда, sulcus basilaris. В этой борозде лежит одноименная артерия.
В центральных отделах среза моста
заметен толстый лучок волокон, относящийся к проводящему пути слухового
анализатора — трапециевидное тело, corpus trapezoideum. Это образование делит мост на заднюю
часть, или покрышку моста, pars dorsalis, и переднюю (базилярную) часть, pars ventralis. Между волокнами трапециевидного тела располагаются переднее и
заднее ядра трапециевидного тела, nuclei corporis trapezoidei ventralis et
dorsalis. В передней (базилярной) части моста (в
основании) видны продольные и поперечные волокна. Продольные волокна
моста, librae pontis longitudindles, принадлежат пирамидному пути (корково-ядерные
волокна, fibrae corticonucleares). Здесь же имеются корково-мостовые
волокна, fibrae corticopontinae, которые заканчиваются на ядрах (собственных)
моста, nuclei pontis. Отростки нервных клеток ядер моста образуют пучки
поперечных волокон моста, fibrae pontis transversae. Последние образуют средние мозжечковые ножки.
В задней (дорсальной) части (покрышка
моста) находятся скопления серого вещества — ядра, V, VI, VII, VIII пар черепных нервов. Над трапециевидным телом залегают
волокна медиальной петли, lemniscus
medidlis, и латеральнее от них — спинномозговой
петли, lemniscus spinalis. Над трапециевидным телом находится ретикулярная формация, а еще
выше — задний продольный пучок, fasciculus longitundindlis dorsdlis. Сбоку и выше медиальной петли залегают волокна латеральной
петли.
1. Nucleus nervi abducens (ядро
отводящего нерва)
2. Nucleus nervi facialis (ядро лицевого
нерва)
3. Stria medullaris (мозговые полоски)
4. Nucleus cochlearis dorsalis (заднее
слуховое ядро)
5. Nucleus tractus spinalis nervi
trigemini (спинномозговое ядро тройничного нерва)
6. Oliva superior (верхняя олива)
7. Nucleus cochlearis ventalis (переднее
слуховое ядро)
8. Tractus pyramidalis (пирамидный
тракт)
9. Corpus trapezoideum (трапецивидное
тело)
10. Lemniscus medialis (медиальная
петля)
11. Nucleus proprius pontis (собственное
ядро моста)
12. Lemniscus lateralis (латеральная
петля)
101. Мозжечок: внешнее и
внутреннее строение (схема), функции, ядра, проводящие пути. Ножки
мозжечка. Перешеек заднего мозга. Четвёртый желудочек: стенки, сообщения.
Проекция ядер ЧН на ромбовидную ямку (схема).
Мозжечок (малый
мозг), cerebellum, располагается кзади (дорсальнее) от моста и от верхней
(дорсальной) части продолговатого мозга. Он лежит в задней черепной ямке.
Сверху над мозжечком нависают затылочные доли полушарий большого мозга,
которые отделены от мозжечка поперечной щелью большого мозга, fissura
transverse, cerebrdlis.
В мозжечке
различают верхнюю и нижнюю поверхности, границей между которыми
является задний край мозжечка, где проходит глубокая
горизонтальная щель, fissura horizontalis. Она начинается у места
вхождения в мозжечок его средних ножек. На нижней поверхности имеется долинка
мозжечка, vallecula cerebelli; к этому углублению прилежит дорсальная поверхность
продолговатого мозга. В мозжечке различают два полушария, hemispheria
cerebelli (neocerebellum, кроме клочка), и непарную срединную часть — червь
мозжечка, vermis cerebelli (филогенетически старая часть). Верхняя и нижняя
поверхности полушарий и червя изрезаны множеством щелей мозжечка, fissura
cerebelli, между которыми находятся длинные и узкие листки (извилины)
мозжечка, folia cerebelli. Группы извилин, отделенные более глубокими
бороздами, образуют дольки мозжечка, lobuli cerebelli. Каждой дольке червя
соответствует две (правая и левая) дольки полушарий. Более изолированной и
филогенетически старой долькой каждого из полушарий является клочок,
flocculus. Он прилежит к вентральной поверхности средней мозжечковой ножки. С
помощью длинной ножки клочка, pedunculus flocculi, клочок соединяется с
червем мозжечка, с его узелком, nodulus. 
С соседними
отделами мозга мозжечок соединяется тремя парами ножек. Нижние мозжечковые
ножки (веревчатые тела), pedunculi cerebellares caudales, соединяют мозжечок
с продолговатым мозгом. Средние мозжечковые ножки, pedunculi cerebellares
medii, переходят в мост. Верхние мозжечковые ножки, pedunculi cerebellares
craniales, соединяют мозжечок со средним мозгом. В мозжечковых ножках
проходят волокна проводящих путей, соединяющих мозжечок с другими отделами
головного мозга и со спинным мозгом.
Полушария мозжечка
и червь состоят из мозгового тела, corpus medullare, белого вещества и тонкой
пластинки серого вещества, покрывающего белое вещество по периферии,— коры
мозжечка, cortex cerebelli [cerebellaris).
В белом веществе
мозжечка залегают парные ядра мозжечка, nuclei cerebelli. Это: зубчатое ядро,
nucleus dentdtus; пробковидное ядро, nucleus emboliformis; шаровидное ядро,
nucleus globosus; ядро шатра, nucleus fastigii.
В дорсальных
отделах моста следуют восходящие чувствительные проводящие пути, а в
вентральных — нисходящие пирамидные и экстрапирамидные пути
Четвертый (IV) -желудочек, ventriculus quartus, является
производным полости ромбовидного мозга. В образовании стенок IV желудочка принимают участие продолговатый мозг, мост,
мозжечок и перешеек ромбовидного мозга. Полость IV желудочка образована задними (дорсальными) поверхностями
продолговатого мозга и моста. Границей между продолговатым мозгом и мостом на
поверхности ромбовидной ямки служат мозговые полоски (IV желудочка), striae medullares (ventriculi quarti). Они
берут начало в области боковых углов ромбовидной ямки и погружаются в
срединную борозду.
Крыша IV желудочка, legmen ventriculi quarti, нависает над ромбовидной ямкой. В
образовании передне-верхней стенки крыши принимают участие верхние
мозжечковые ножки и мозговой парус, velum medulldre craniale.
Задненижняя стенка устроена более
сложно. Ее составляют нижний мозговой парус, velum medullare caudale, который по бокам прикрепляется к ножкам
клочка. Изнутри к нижнему мозговому парусу прилежит сосудистая основа IV желудочка, tela choroidea (ventriculi quarti).
Сосудистая основа образует сосудистое
сплетение IV желудочка, plexus choroidea (ventriculi quarti). В
задненижней стенке IV желудочка имеется непарная срединная
апертура, apertura medidna. В
боковых отделах расположена парная латеральная апертура, apertura laterdlis. Все три апертуры соединяют полость IV желудочка с подпаутинным пространством головного мозга.
102. Промежуточный
мозг, его части, строение (схема!!!) и функции. Третий желудочек,
стенки, сообщения.
Границами промежуточного мозга на
основании головного мозга являются сзади — передний край заднего
продырявленного вещества и зрительные тракты, спереди — передняя поверхность
зрительного перекреста. На дорсальной поверхности задней границей является
борозда, отделяющая верхние холмики среднего мозга от заднего края таламусов.
Переднебоковая граница разделяет с дорсальной стороны промежуточный мозг и
конечный.
Промежуточный мозг включает следующие
отделы: таламическую область (область зрительных бугров, зрительный мозг),
гипоталамус, объединяющий вентральные отделы промежуточного мозга; III желудочек.
К таламической области
относят таламус, метаталамус и эпиталамус.
Таламус, или задний таламус, или зрительный
бугор, thalamus dorsdlis, расположен по обеим сторонам III
желудочка. В переднем отделе таламус заканчивается передним бугорком, tuberculum anterius thalami. Задний конец называется подушкой, pulvinar. Только две поверхности таламуса
свободны.
Верхняя поверхность отделена от
медиальной мозговой полоской таламуса, stria medullaris thaldmiса. Медиальные
поверхности задних таламусов правого и левого соединены друг с другом
межталамическим сращением, adhesio
interthalamica. Латеральная поверхность таламуса
прилежит к внутренней
капсуле. Книзу и кзади он граничит с
покрышкой ножки среднего мозга.
Таламус состоит из серого вещества, в
котором различают отдельные скопления нервных клеток — ядра таламуса.
Основными ядрами таламуса являются передние, nuclei anteriores; медиальные, nuclei mediates, задние, nuclei posteriores. С нервными клетками таламуса вступают в контакт отростки нервных
клеток вторых (кондукторных) нейронов всех чувствительных проводящих путей
(за исключением обонятельного, вкусового и слухового). В связи с этим таламус
фактически является подкорковым чувствительным центром.
Метаталамус (заталамическая область), metathalamus, представлен латеральным и медиальным
коленчатыми телами. Латеральное коленчатое тело, corpus geniculatum laterale, находится возле нижнебоковой поверхности
таламуса, сбоку от подушки. Несколько кнутри и кзади от латерального
коленчатого тела, под подушкой, находится медиальное коленчатое тело, corpus geniculatum mediate, на клетках ядра которого заканчиваются
волокна латеральной (слуховой) петли. Латеральные коленчатые тела вместе с
верхними холмиками среднего мозга являются подкорковыми центрами зрения.
Медиальные коленчатые тела и нижние холмики среднего мозга образуют подкорковые
центры слуха.
Эпиталамус (надталамическая область), epithdlamus, включает шишковидное тело, которое при
помощи поводков, habenulae, соединяется с медиальными поверхностями
правого и левого таламусов. У мест перехода поводков в таламусы имеются
треугольные расширения — треугольники поводка, trigonum habenulae.
Гипоталамус, hypothdlamus, образует нижние отделы промежуточного
мозга и участвует в образовании дна III желудочка. К гипоталамусу
относятся зрительный перекрест, зрительный тракт, серый бугор с воронкой, а
также сосцевидные тела.
Зрительный перекрест, chiasma opticum, образован
волокнами зрительных нервов (II пара черепных нервов. Он
с каждой стороны продолжается в зрительный тракт, tractus opticus. Зрительный
заканчивается двумя корешками в подкорковых центрах зрения.
Кзади от зрительного перекреста
находится серый бугор, tuber cinereum, позади которого лежат сосцевидные тела, а по бокам — зрительные
тракты. Книзу серый бугор переходит в воронку, infundibulum, которая соединяется с гипофизом. Стенки
серого бугра образованы тонкой пластинкой серого вещества, содержащего серобугорные
ядра, nuclei tuberdles.
Сосцевидные тела, corpora mamilldria, расположены между серым бугром спереди и задним продырявленным
веществом сзади.. Белое вещество расположено только снаружи сосцевидного
тела. Внутри находится серое вещество, в котором выделяют медиальные и латеральные
ядра сосцевидного тела, nuclei corporis mamilldris medialis et
laterdles. В сосцевидных телах заканчиваются столбы
свода.
В гипоталамусе различают ядра: Нейросекреторные, супраоптическое
ядро, nucleus supraopticus, и пара-вентрикулярные ядра, nuclei paraventriculdres. медиальное и латеральное ядра
сосцевидного тела, nuclei corporis mamilldris medialis et lateralis, и заднее гипоталамическое ядро, nucleus hypothaldmicus posterior, нижнемедиальное и верхнемедиальное
гипоталамическое ядра, nuclei hypothalamici ventro—medidlis et
dorsomedidlis; дорсальное гипоталамическое
ядро, nucleus hypothalamicus dorsalis; ядро воронки, nucleus infundibula—ris; серобугорные ядра, nuclei tuberales, и др.
Третий (III) желудочек, ventriculus tertius, занимает центральное положение в
промежуточном мозге, ограничен шестью стенками: двумя латеральными, верхней,
нижней, передней и задней. Латеральными стенками III желудочка являются медиальные
поверхности таламусов, а также медиальные отделы субталамической области. Нижней
стенкой, или дном III желудочка, служит гипоталамус. Передняя
стенка III желудочка образована терминальной
пластинкой, столбами свода и передней спайкой. Задней стенкой III желудочка
является эпиталамическая спайка.
Еще раз…
Третий (III, 3) желудочек, ventriculus
tertius, расположен как раз по средней линии и на фронтальном разрезе мозга
имеет вид узкой вертикальной щели. Боковые стенки III желудочка образованы
медиальными поверхностями таламусов, между которыми почти посередине
перекидывается adhesio interthalamica. Переднюю стенку желудочка составляет
снизу тонкая пластинка, lamina terminalis, а дальше кверху — столбики свода
(columnae fornicis) с лежащей поперек белой передней спайкой, commissura
cerebri anterior. По бокам у передней стенки желудочка столбики свода вместе
с передними концами таламусов ограничивают межжелудочковые отверстия,
foramina intervetricularia, соединяющие полость III желудочка с боковыми
желудочками, залегающими в полушариях конечного мозга. Верхняя стенка III
желудочка, лежащая под сводом и мозолистым телом, представляет собой tela
choroidea ventriculi tertii; в состав последней входят недоразвитая стенка
мозгового пузыря в виде эпителиальной пластинки, lamina epithelialis, и
сросшаяся с ней мягкая оболочка. По бокам от средней линии в tela chorioidea
заложено сосудистое сплетение, plexus choroideus venticuli tertii. В области
задней стенки желудочка находятся commissura habenularum и commissura cerebri
posterior, между которыми вдается в каудальную сторону слепой выступ желудочка,
recessus pinealis. Вентрально от commissura posterior открывается в III
желудочек воронкообразным отверстием водопровод. Нижняя, узкая, стенка III
желудочка, отграниченная изнутри от боковых стенок бороздками (sulci
hypothalamici), со стороны основания мозга соответствует substantia perforata
posterior, corpora mamillaria, tuber cinereum с chiasma opticum. В области
дна полость желудочка образует два углубления: recessus infundibuli,
вдающийся в серый бугор и в воронку, и recessus opticus, лежащий впереди
хиазмы. Внутренняя поверхность стенок III желудочка покрыта эпендимой.
103. Борозды и извилины верхнелатеральной
поверхности полушарий головного мозга, локализация проекционных и ассоциативных
центров.
|
2 — pars 3 — pars 4 — pars 5 — sul. 6 — gyrus 7 — sul. frontalis 8 —gyrus 9 — gyrus frontalis 10 — sul. 11—sul. 12—gyrus 13 — sul. 14 — gyrus 15 — sul. 16—lobulus 17 — lobulus 18—gyrus 19 — gyrus 20 — polus 21 — sul. 22—gyrus 23 — gyrus 24 — gyrus 25 — sul. |
|
Проекционные центры – это участки коры полушарий Ассоциативные центры – это участки коры полушарий Проекционные нервные центры коры полушарий большого 1. Проекционный центр общей
Рис. 3.25. Соматотопическая проекция зон · · Здесь осуществляется анализ Афферентные волокна, заканчивающиеся в 3. Проекционный центр схемы
Рис. 3.26. Соматотопическая проекция · · При поражении проекционного центра слуха 5. Проекционный центр зрения, или Одностороннее поражение проекционного · · · · Завершая рассмотрение проекционных центров, Ассоциативные нервные центры. Эти центры формируются · · Центр «праксии» развивается в После осуществления синтетической и 3. Ассоциативный центр При поражении центра зрительной памяти Нервной системе человека присущи 4. Ассоциативный центр слуха, или При поражении центра Вернике у больных 5. Ассоциативный двигательный При поражении речедвигательного центра 6. Ассоциативный оптический При поражении центра «лексии» 7. Ассоциативный центр Таким образом, речевые центры имеют 8. Ассоциативный центр |
104. Борозды и извилины
медиальной и базальной поверхностей полушарий головного мозга, локализация проекционных
и ассоциативных центров.
|
1 – fornix; 2 – rostrum 3 – genu 4 – truncus 5 – sul. 6 – gyrus 7 – gyrus 8, 10 – sul. 9 – lobulus 11 – precuneus; 12 – sul. parietooccipitalis; 13 – cuneus; 14 – sul. 15 – gyrus 16 – gyrus 17 – sul. 18 – gyrus
20 – gyrus |
|
Медиальная поверхность Выше борозды мозолистого тела находится поясная На медиальной поверхности затылочной доли Нижняя поверхность полушария. Передние отделы этой поверхности На нижней поверхности лобной доли, В заднем отделе нижней поверхности Локализация корковых центров. 1. В коре постцентральной извилины и 2. Ядро двигательного анализатора 3. Ядро анализатора, обеспечивающее 4. В области нижней теменной дольки, в 6. В глубине латеральной борозды, 7. Ядро зрительного анализатора 8. На нижней поверхности височной доли |
105. Учение И.П. Павлова о локализации функций
в коре. Понятие о цито- и миелоархитектонике коры.
В коре большого мозга
располагаются центры, регулирующие выполнение тех или иных функций.
Морфологическим подтверждением данных физиологии и клиники явилось учение о
разнокачественности строения коры полушарий большого мозга в различных ее
участках — цито- и миелоархитектоника коры. И.П. Павлов рассматривал кору
полушарий большого мозга как сплошную воспринимающую поверхность, как
совокупность корковых концов анализаторов. Различные анализаторы тесно
взаимосвязаны, в связи с этим в коре большого мозга осуществляются анализ и
синтез, выработка ответных реакций, регулирующих любые виды деятельности
человека.
В коре большого мозга
различают ядро и рассеянные элементы. Ядро — это место концентрации нервных
клеток коры, составляющих точную проекцию всех элементов определенного
периферического рецептора, где происходят высший анализ, синтез и интеграция
функций. Рассеянные элементы могут располагаться как по периферии ядра, так
и на значительном расстоянии от него. В них совершаются более простые анализ
и синтез. Наличие рассеянных элементов при разрушении (повреждении) ядра
отчасти позволяет компенсировать нарушенную функцию. Площади, занимаемые
рассеянными элементами различных анализаторов, могут наслаиваться друг на
друга, перекрывать друг друга.
Рис. 11.27. Строение коры
больших полушарий.
Рассмотрим положение некоторых
корковых концов различных анализаторов (ядер) по отношению к извилинам и
долям полушарий большого мозга у человека (рис. 11.28).
· В коре постцентральной
извилины (поля 1, 2, 3) и верхней теменной дольки (поля 5 и 7) залегают
нервные клетки, образующие ядро коркового анализатора общей чувствительности
(температурной, болевой, осязательной) и проприоцептивной. Проводящие
чувствительные пути, перекрещиваются либо на уровне различных сегментов
спинного мозга (пути болевой, температурной чувствительности, осязания и
давления), либо на уровне продолговатого мозга (пути проприоцептивной
чувствительности коркового направления). Вследствие этого постцентральные
извилины каждого из полушарий связаны с противоположной половиной тела. В
постцентральной извилине все рецепторные поля различных участков тела
человека спроецированы таким образом, что наиболее высоко расположены
корковые концы анализатора чувствительности нижних отделов туловища и нижних
конечностей, а наиболее низко (ближе к латеральной борозде) проецируются
рецепторные поля верхних участков тела и головы, верхних конечностей.
Рис. 11.28.
Цитоархитектонические поля левого полушария большого мозга (верхелатеральная
поверхность).
· Ядро двигательного анализатора
находится в основном в двигательной области коры, к которой относятся
предцентральная извилина (поля 4 и 6) и парацентральная долька на медиальной
поверхности полушария. Причем в верхних участках предцентральной извилины и в
парацентральной дольке расположены клетки, импульсы от которых направляются к
мышцам самых нижних отделов туловища и нижних конечностей. В нижней части
предцентральной извилины находятся двигательные центры, регулирующие
деятельность мышц лица.
· Ядро анализатора,
обеспечивающее функцию сочетанного поворота головы и глаз в противоположную
сторону, находится в задних отделах средней лобной извилины, в премоторной
зоне (поле 8). Сочетанный поворот глаз и головы регулируется не только при
поступлении в кору лобной извилины проприоцептивных импульсов от мышц
глазного яблока, но и при поступлении импульсов с сетчатки глаза в поле 17,
находящееся в затылочной доле, по соседству с ядром зрительного анализатора.
· В надкраевой извилине
находится ядро двигательного анализатора, функциональное значение которого
состоит в осуществлении синтеза всех целенаправленных сложных комбинированных
движений. Это ядро асимметрично. У правшей оно находится в левом, а у левшей
— в правом полушарии. Осуществление целенаправленных движений происходит за
счет образования временных связей между клетками, расположенными в
предцентральной и надкраевой извилинах. Поражение поля 40 не вызывает
паралича, а лишь приводит к потере способности производить сложные
координированные целенаправленные движения — апраксии.
· В коре верхней теменной дольки
(поле 7) находится ядро кожного анализатора, которому присуща функция узнавания
предметов на ощупь (стреогнозии). Корковый конец этого анализатора находится
в правом полушарии и представляет собой проекцию рецепторных полей левой
верхней конечности. Для правой верхней конечности ядро анализатора находится
в левом полушарии.
· В
глубине латеральной борозды, находится ядро слухового анализатора (поля 41,
42, 52). К нервным клеткам, составляющим ядро слухового анализатора каждого
из полушарий, проходят проводящие пути от рецепторов как левой, так и правой
стороны. В связи с этим одностороннее поражение этого ядра не вызывает полной
утраты способности воспринимать звуки. Двустороннее поражение сопровождается
«корковой глухотой».
· Ядро
зрительного анализатора располагается на медиальной поверхности затылочной
доли полушария большого мозга, по обеим сторонам от шпорной борозды (поля 17,
18, 19). Ядро зрительного анализатора правого полушария связано проводящими
путями с латеральной половиной сетчатки правого глаза и медиальной половиной
сетчатки левого глаза. В коре затылочной доли левого полушария проецируютея
соответственно рецепторы латеральной половины сетчатки левого глаза и медиальной
половины сетчатки правого глаза. Как и для ядра слухового анализатора, только
двустороннее поражение ядер зрительного анализатора приводит к полной
«корковой слепоте». Поражение поля 18, находящегося несколько выше
поля 17, сопровождается потерей зрительной памяти, однако утрата зрения не
отмечается. Наиболее высоко по отношению к двум предыдущим в коре затылочной
доли находится поле 19, поражение которого сопровождается утратой
способности ориентироваться в незнакомой окружающей обстановке.
· На
нижней поверхности височной доли в области крючка и отчасти в области
гиппокампа (поле II), находится ядро обонятельного анализатора. Эти участки с
точки зрения филогенеза относятся к наиболее древним частям коры большого
мозга. Чувство обоняния и чувство вкуса тесно взаимосвязаны, что объясняется
близким расположением ядер обонятельного и вкусового анализаторов. Вкусовое
восприятие нарушается при поражении коры самых нижних отделов постцентральной
извилины (поле 43)..
Описанные
корковые концы некоторых анализаторов имеются в коре полушарий большого мозга
не только человека, но и животных. Они специализированы на восприятии,
анализе и синтезе сигналов, поступающих из внешней и внутренней среды,
составляющих, по определению И.П. Павлова, первую сигнальную систему
действительности.
Вторая
сигнальная система имеется только у человека и обусловлена развитием речи.
Анализаторы
зрительного и слухового восприятия речевых сигналов расположены по соседству
с анализаторами зрения и слуха. Следует указать на то обстоятельство, что
речевые анализаторы у правшей локализуются в левом полушарии, а у левшей — в
правом. Рассмотрим положение в коре большого мозга некоторых из речевых
анализаторов.
· Ядро
двигательного анализатора письменной речи находится в заднем отделе средней
лобной извилины (поле 40). Разрушение поля 40 не приводит к нарушению всех
видов движений, а сопровождается лишь утратой способности производить рукой
точные и тонкие движения при начертании букв, знаков и слов (аграфия).
· Ядро
двигательного анализатора артикуляции речи (речедвигательный анализатор)
располагается в задних отделах нижней лобной извилины (поле 44, или центр
Брока). Повреждение этой области приводит к двигательной афазии, т.е. утрате
способности произносить слова. При этом не утрачивается способность к
произношению звуков или пению.
· В
центральных отделах нижней лобной извилины (поле 45) находится ядро речевого
анализатора, связанного с пением. Поражение поля 45 сопровождается вокальной
амузией- неспособностью к составлению и воспроизведению музыкальных фраз и
аграмиатизном, когда утрачивается способность к составлению осмысленных
предложений из отдельных слов. Речь таких больных состоит из несвязанного по
смысловому значению набора слов.
· Ядро
слухового анализатора устной речи располагается в области верхней височной
извилины. (поле 42). Поражение ядра не нарушает слухового восприятия звуков
вообще, однако утрачивается способность понимать слова, речь (словесная
глухота, или сенсорная афазия).
· В
средней трети верхней височной извилины (поле 22) находится ядро коркового
анализатора, поражение которого сопровождается наступлением музыкальной
глухоты: музыкальные фразы воспринимаются как бессмысленный набор различных
шумов.
· Ядро
зрительного анализатора письменной речи (поле 39) расположено в угловой извилине
нижней теменной дольки. Поражение этого ядра приводит к утрате способности
воспринимать написанный текст, читать (алексия)
106. Внутреннее строение полушарий
головного мозга. Внутренняя капсула (схема). Базальные ядра. Боковые желудочки:
стенки, сообщения. Понятие об экстрапирамидной системе.
Поверхность полушарий покрыта тонким слоем серого вещества – корой
больших полушарий, по которой в толще белого вещества располагаются
ядра – базальные ганглии больших полушарий.
Внутренняя
капсула (лат. capsula interna ) —
толстая изогнутая под углом пластинка белого вещества, ограниченная с латеральной стороны чечевицеобразным ядром, а с медиальной — головкой хвостатого
ядра (спереди)
и таламусом (сзади). Внутренняя капсула
содержит аксоны и дендриты нейронов, связывающие кору головного мозга с
другими структурами мозга.
1 – Nucl. caudatus
2 – Thalamus
3 – Globus pallidus
4 – Putamen
5 – Claustrum
6 – Insula
7 – Capsula interna
8 – Capsula externa
9 – Capsula extrema
а. Tr. corticostriatus
б. Tr. frontopontinus
в. Tr. corticonuclearis
г. Tr. corticospinalis
д. Tr.thalamocorticalis0
е. Tr. occipitotemporopontinus
ж. Radiatio acustica
з. Radiatio
optica
В
толще белого вещества полушарий большого мозга, в области их оснований, латеральнее и
несколько книзу от боковых желудочков, располагается серое вещество.
Оно
образует скопления различной формы — базальные ядра, nuclei basales,
называемые подкорковыми ядрами основания конечного мозга. К базальным ядрам
мозга в каждом полушарии относятся полосатое тело, corpus striatum,
которое включает хвостатое и чечевицеобразное ядра, ограду, и
миндалевидное тело.
Хвостатое
ядро, nucleus caudatus, состоит из головки, caput, образующей латеральную стенку
переднего рога бокового желудочка, тела, corpus, и хвоста, cauda,
спускающегося в височную долю, где он принимает участие в образовании верхней
стенки нижнего рога бокового желудочка.
Чечевицеобразное ядро, nucleus lentiformis, находится кнаружи от
хвостатого, его продольная ось расположена спереди назад.
Небольшие прослойки белого вещества
делят чечевицеобразное ядро на три части (ядра).
Ядро, залегающее латеральнее,
называется скорлупой, putamen, а остальные два ядра — это медиальный бледный шар,
globus pallidus medialis, и латеральный бледный шар, globus pallidus
lateralis. Они отделяются одно от другого медиальной и
латеральной мозговыми пластинками, laminae medullares medialis et lateralis.
Ограда, claustrum, расположена кнаружи от чечевицеобразного ядра. Она
представляет собой пластинку толщиной до 2 мм, передняя часть которой
утолщена. Медиальный край пластинки ровный, а на латеральном краю имеются
небольшие выпячивания серого вещества.
Миндалевидное тело, corpus amygdaloideum, располагается в толще
височной доли, в области височного полюса, кпереди от верхушки нижнего рога
бокового желудочка. Иногда его описывают как утолщение коры височной доли. В
составе миндалевидного тела различают базально-латеральную часть, pars basolateralis,
и корково-медиальную (обонятельную) часть, pars corticomedialis (olfactoria). В
последней части выделяют также переднее миндалевидное поле, area amygdaloidea anterior.
Боковые
желудочки, ventriculi laterales , лежат внутри полушарий
большого мозга и представляют собой полости, развившиеся из пузыря конечного
мозга.
Различают левый боковой желудочек,
ventriculus lateralis sinister, и правый боковой желудочек,
ventriculus lateralis dexter.
Каждый из них располагается в
соответствующем полушарии.
Каждый
желудочек имеет три рога:
— передний рог [cornu frontale (anterius)
ventriculi lateralis];
— задний рог [cornu occipitale (posterius) ventriculi
lateralis;
— нижний рог [cornu temporale (inferius) ventriculi
lateralis].
Латеральные
желудочки правого и левого полушарий соединены между собой и III желудочком с
помощью межжелудочкового (монроева)
отверстия [foramen interventriculare (Monroi)].
Передним рогом называется участок латерального
желудочка, расположенный ростральнее монроева отверстия . Медиальная стенка
переднего рога бокового желудочка представлена прозрачной перегородкой (septum
pellucidum), латеральная и вентральная стенки являются
поверхностью головки хвостатого ядра ,
а дорсальная стенка
переднего рога образована мозолистым телом . Позади монроева отверстия лежит центральная
часть бокового желудочка (pars centralis).
Центральной
частью считают участок латерального желудочка от монроева отверстия до места его
расхождения на задний и нижний рога Центральная часть латерального желудочка
ограничена дорсально мозолистым телом , а вентрально — хвостатым ядром и частью зрительного бугра .
Задний рог вдается в затылочную долю полушария . Верхняя
и латеральная стенки
рога образованы волокнами мозолистого тела , нижняя и медиальная стенки
— выпячиванием белого вещества затылочной доли в полость заднего рога .
Нижний рог является полостью височной доли ,
в которую он проникает довольно глубоко и доходит до крючка гиппокампальной извилины .
Внутренняя стенка нижнего рога латерального желудочка образована
выпячиванием гиппокампа (морского конька) ,
а вдоль верхней стенки проходит хвост хвостатого ядра .
На медиальном разрезе
мозга видно, что прозрачная перегородка занимает
треугольное пространство, ограниченное с дорсальной стороны стволом мозолистого тела , с ростровентральной — коленом и клювом мозолистого тела , а с вентрокаудальной — сводом большого мозга . Прозрачная перегородка состоит
из двух параллельных пластин, являющихся медиальными стенками
латеральных желудочков. Между ними находится щель, которая в функционирующем
мозге заполнена спинномозговой жидкостью . Эта щель
носит название V желудочка (ventriculus quintus,
ventriculus septi pellucidi).
Сосудистое
сплетение распределено в латеральных желудочках неравномерно. В переднем и заднем рогах латерального желудочка
сосудистое сплетение отсутствует Оно начинается от межжелудочкового (монроева)
отверстия и, пройдя через центральную часть бокового
желудочка, опускается в нижний рог .
Сзади задний рог
ограничен веществом затылочной доли.
Боковые
желудочки, ventriculi
laterales; вид
сверху.
Экстрапирамидная система – это комплекс функционально
взаимосвязанных чувствительных и двигательных ядер и экстрапирамидных проводящих
путей, осуществляющих регуляцию непроизвольных компонентов двигательных актов
(мышечного тонуса, позы и мимики).
Влияние коры на экстрапирамидные
структуры осуществляется посредством эфферентных проводящих путей, основным
из которых является корково-стриарный путь, проходящий через переднюю ножку
внутренней капсулы.
Экстрапирамидная система включает
следующие элементы.
1. Высший подкорковый центр экстрапирамидной
системы – стриопаллидарная система, в которой различают стриарную и
паллидарную подсистемы. Стриатум состоит из хвостатого ядра и скорлупы,
являющихся филогенетически новой частью, а паллидум – бледный шар – более
старой. Указанные структуры функционально уравновешивают друг друга,
благодаря чему стриопаллидарная система оказывает влияние на двигательные
акты как единое целое. Паллидарные структуры обычно оказывают активирующее
действие, а стриарные – тормозящее.
2. Подкорковый чувствительный
центр экстрапирамидной системы – медиальные ядра таламуса и заднее
подталамическое ядро (Люисово тело).
3. Подкорковые и сегментарные
двигательные центры экстрапирамидной системы – красное ядро, черное
вещество, ядра верхних холмиков, ядра ретикулярной формации, вестибулярные
ядра, ядра оливы, мозжечок.
4. Эфферентные пути экстрапирамидной
системы (экстра- пирамидные) располагаются в покрышке ствола головного
мозга. Основными из них являются красноядерно-спинномозговой путь,
ретикулярно-спинномозговой путь, преддверно- спинномозговой,
оливо-спинномозговой, крыше-спинномозговой пути, медиальный продольный пучок.
107. Анатомия срединного
сагиттального разреза и основания головного мозга. Оболочки и
межоболочечные пространства спинного и головного мозга. Циркуляция
спинномозговой жидкости: образование, пути оттока.
108. Классификация
проекционных проводящих путей ЦНС. Экстероцептивные и интероцептивные
проекционные проводящие пути (схемы).
109. Проприоцептивные
проекционные проводящие пути коркового и мозжечкового направления (схемы).
110. Пирамидные и
экстрапирамидные проекционные проводящие пути ЦНС (схемы).
111. Проводящие пути и корковые центры
слухового и вестибулярного анализаторов (схемы).
Проводящий
путь слухового анализатора обеспечивает проведение нервных импульсов от
специальных слуховых волосковых клеток спирального (кортиева) органа в
корковые центры полушарий большого мозга. Первые нейроны этою пути
представлены псевдоуниполярными нейронами, тела которых находятся в
спиральном узле улитки внутреннего уха (спиральный канал). Их периферические
отростки (дендриты) заканчиваются на наружных волосковых сенсорных клетках
спирального органа. Спиральный орган, описанный впервые в 1851г. итальянским
анатомом и гистологом A Corti представлен несколькими рядами эпителиальных
клеток (поддерживающие клетки наружные и внутренние клетки столбов) среди
которых помещены внутренние и наружные волосковые сенсорные клетки,
составляющие рецепторы слухового анализатора.
*
Корт Альфонсо (Сorti Alfonso 1822-1876) итальянский анатом. Родился в Камба-рене
(Сардиния) Работал прозектором у И.Гиртля, позднее — гистологом в Вюрцбурге,
Утрехте и Турине. В 1951 г. впервые описал строение спирального органа
улитки. Известен также работами по микроскопической анатомии сетчатки глаза.
сравнительной анатомии слухового аппарата. Тела сенсорных клеток фиксированы
на базилярной пластинке. Базилярная пластинка состоит из 24 000 тонких
поперечно распоженных коллагеновых волокон (струн) длина которых от основания
улитки до ее верхушки плавно нарастает от 100 мкм до 500 мкм при диаметре 1-2
мкм По последним данным, коллагеновые волокна образуют эластическую сеть,
расположенную в гомогенном основном веществе, которая на звуки разной частоты
резонирует в целом строго градуированными колебаниями. Колебательные движения
с перилимфы барабанной лестницы передаются на базилярную пластинку, вызывая
максимальное колебание тех ее отделов, которые «настроены» в
резонанс на данную частоту волны Для низких звуков такие участки находятся
вершины улитки, а для высоких у ее основания. Ухо человека воспринимает
звуковые волны с частотой колебаний от 161 ц до 20 000 Гц. Для человеческой
речи наиболее оптимальные границы от 1000 Гц до 4000 Гц. При колебаниях
определенных участков базилярной пластинки происходит натяжение и сжатие волосков
сенсорных клеток, соответствующих данном) участку базилярной пластинки. Под
действием механической энергии в волосковых сенсорных клетках, изменяющих
свое положение всего лишь на величину диаметра атома, возникают определенные
цитохимические процессы, в результате чего энергия внешнего раздражения
трансформируется в нервный импульс. Проведение нервных импульсов от
специальных слуховых волосковых клеток спирального (кортиева) органа в
корковые центры полушарий большого мозга осуществляется с помощью слухового
пути. Центральные отростки (аксоны) псевдоуниполярных клеток спирального узла
улитки покидают внутреннее ухо через внутренний слуховой проход, собираясь в
пучок, представляющий собой улитковый корешок преддверно-улиткового нерва.
Улитковый нерв вступает в вещество мозгового ствола в области
мостомозжечкового угла, его волокна заканчиваются на клетках переднего
(вентрального) и заднего (дорсального) улитковых ядер, где находятся тела II
нейронов.
ПОСМОТРЕТЬ https://meduniver.com/Medical/Video/put_sluxovogo_analizatora.html
112. Проводящие пути и
корковые центры зрительного анализатора (схема).
Проводящий путь зрительного анализатора
обеспечивает проведение нервных импульсов от сетчатки в корковые центры
полушарий больного мозга и представляет собой сложную цепь нейронов,
связанных друг с другом при помощи синапсов. Свет, попадающий на сетчатку,
вначале проходит через прозрачные светопреломляющие среды глазного яблока:
роговицу, водянистую влагу передней и задней камер, хрусталик, стекловидное
тело.
Попавший на сетчатку свет проникает в ее
глубокие слои и вызывает там сложные фотохимические превращения зрительных
пигментов. В результате в светочувствительных клетках (палочках и колбочках)
возникает нервный импульс. Затем нервный импульс передается следующим
нейронам сетчатки — биполярным клеткам (нейроцитам), а от них — нейроцитам
ганглиозного слоя, ганглиозным нейроцитам. Отростки ганглиозных нейроцитов
направляются в сторону диска и формируют зрительный нерв. Нерв выходит из
полости глазницы через канал зрительного нерва в полость черепа и на нижней
поверхности мозга образует зрительный перекрест. Перекрещиваются не все волокна
зрительного нерва, а только те, которые следуют от медиальной, обращенной в
сторону носа части сетчатки. Таким образом, следующий за хиазмой зрительный
тракт составляют нервные волокна ганглиозных клеток латеральной (височной)
части сетчатки глазного яблока своей стороны и медиальной (носовой)
части сетчатки глазного яблока другой стороны.
Нервные волокна в составе зрительного
тракта следуют к подкорковым зрительным центрам: латеральному коленчатому
телу и верхним холмикам крыши среднего мозга. В латеральном коленчатом теле
волокна третьего нейрона зрительного пути заканчиваются и вступают в контакт
с клетками следующего нейрона. Аксоны этих нейроцитов проходят через
подчечевицеобразную часть внутренней капсулы, формируют зрительную
лучистость, radiatio optica, и
достигают участка затылочной доли коры возле шпорной борозды, где
осуществляется высший анализ зрительных восприятий. Часть аксонов ганглиозных
клеток не заканчивается в латеральном коленчатом теле, а проходит через него
транзитом и в составе ручки достигает верхнего холмика. Из серого слоя
верхнего холмика импульсы поступают в ядро глазодвигательного нерва и
добавочное ядро, откуда осуществляется иннервация глазодвигательных мышц, а
также мышцы, суживающей зрачок, и ресничной мышцы. По этим волокнам в ответ
на световое раздражение зрачок суживается (зрачковый рефлекс) и происходит
поворот глазных яблок в нужном направлении.

Вторые нейроны представлены биполярными
клетками, составляющими внутренний ядерный слой. Каждый биполярный нейроцит с
помощью своих отростков-дендритов контактирует одновременно с несколькими
фоторецепторными нейронами. В ганглиозном слое сетчатки лежат тела третьих
нейронов. Это крупные ганглиозные (мультиполярные) клетки. Обычно одна
ганлиозная клетка (ганглиозный нейроцит) контактирует с несколькими
биполярными клетками. Аксоны ганглиозных клеток, сближаясь, образуют ствол
зрительного нерва. Место выхода зрительного нерва из сетчатки представлено
диском зрительного нерва (слепое пятно). Оно не содержит фоторецепторов.
Покидая глазницу, зрительный нерв через зрительный канал вступает в полость
черепа и здесь на основании мозга образует перекрест, причем перекрещивается
только медиальная группа волокон, следующих от внутренних отделов сетчатки, а
волокна от наружных отделов сетчатки не перекрещиваются.
Таким образом, каждое полушарие получает
импульсы одновременно из правого и левого глаза. Все это обеспечивает
синхронность движений глазных яблок и бинокулярное зрение, в то время как у
земноводных и пресмыкающихся движения глаз автономные, зрение — монокулярное,
что связано с полным перекрестом волокон зрительного нерва. Участок
зрительною пут от сетчатки до зрительного перекреста называется зрительным
нервом, после перекреста — зрительным трактом. Каждый зрительный тракт
содержит нервные волокна от одноименных половин сетчатки обоих глаз. Так,
правый зрительный тракт — от правой половины правого глаза (волокна в
зрительном перекресте не перекрещиваются) и от правой половины левого глаза
(волокна полностью переходят на противоположную сторону в зрительном
перекресте). Левый зрительный тракт — от левой половины левою глаза (волокна
перекрещенные) и от левой половины правого глаза (волокна полностью
перекрещенные). У наружного края ножки мозга зрительный тракт делится на три
пучка, направляющихся к подкорковым центрам зрения. Большая часть этих
волокон заканчивается на клетках латерального коленчатого тела, меньшая — на
клетках подушки таламуса и небольшая часть, относящаяся к зрачковому
рефлексу, — в верхних холмиках крыши среднего мозга. В этих образованиях
лежат тела четвертых нейронов. Аксоны четвертых нейронов, тела которых
расположены в латеральном коленчатом теле и подушке таламуса, в виде
компактного пучка проходят через заднюю часть задней ножки внутренней
капсулы, затем, веерообразно рассыпаясь, образуют зрительную лучистость
(пучок Грациоле*) и достигают коркового ядра зрительного анализатора,
лежащего на медиальной поверхности затылочной доли по сторонам от шпорной борозды.
* Гранциоле Луи (Gratiolet Louis Pierre, 1815-1885) — французский врач,
анатом и физиолог. Работал в Париже, с 1853г. преподавал анатомию в Парижском
ун-те. с 1862г. -профессор зоологии там же. Занимался сравнительной
анатомией, антропологией, психологией. Известны его работы по анатомии мозга.
Им описан пучок нервных волокон в большом мозге, идущий от латерального
коленчатого тела и подушки таламуса к зрительному центру в коре затылочной
доли.
113. Проводящие пути и
корковые центры обонятельного и вкусового анализатора (схемы).
Аксоны рецепторных
клеток, объединившись в пучок, идут к обонятельной луковице, где находятся
вторые нейроны. Волокна клеток обонятельной луковицы образуют обонятельный
тракт, имеющий треугольное расширение и состоящий из нескольких пучков.
Обонятельная луковица генерирует ритмические импульсы, частота которых
изменяется при вдувании в нос различных пахучих веществ. Пучки обонятельного
тракта проходят в различные структуры мозга: миндалину, гипоталамус (отвечает
за эмоциональный компонент обонятельных ощущений), ретикулярную формацию,
орбито-фронтальную кору, препериформную кору и периформную долю, в
обонятельную луковицу противоположной стороны. Центральный отдел
обонятельного анализатора находится в передней части грушевидной доли в
области извилины морского коня (гиппокампа). Пахучие вещества воспринимаются
также свободными окончаниями волокон тройничного нерва (V пара
черепно-мозговых нервов), расположенными в слизистой носа. Так, вещества с
резким запахом (аммиак) воспринимаются окончаниями тройничного нерва и могут
вызвать остановку дыхания или защитные рефлексы (чихание). Эти рефлексы
замыкаются на уровне продолговатого мозга.
Человек способен
различать многообразие запахов. Существует классификация (Ж.Эймур, 1962)
запахов, служащая практическим целям. Она выделяет семь основных, или
первичных, запахов: 1) камфароподобный, 2) цветочный, 3) мускусный, 4)
мятный, 5) эфирный, 6) гнилостный, 7) острый. Многообразие запахов связано со
смешением первичных запахов. Кроме того, существуют так называемые
ольфактивные вещества, раздражающие только обонятельные рецепторы. К ним
относятся: запах гвоздики, лаванды, аниса, бензола, ксилола и др. — это
вещества первой группы.
Ко второй группе
относятся смешанные вещества, которые раздражают не только обонятельные
клетки, но и окончания тройничного нерва. Это запах камфары, эфира,
хлороформа и др.
Адаптация к действию
пахучего вещества происходит довольно медленно в течение 10 секунд или минут
и зависит от продолжительности действия вещества, его концентрации и скорости
потока воздуха (принюхивание).
Острота
обоняния определяется порогом обонятельной чувствительности — это минимальное
количество пахучего вещества, которое ощущается как соответствующий запах.
Определение порогов обонятельной чувствительности проводится с помощью
ольфактометрии.
На
остроту обоняния влияют влажность и температура воздуха, состояние
периферического отдела анализатора. Набухлость слизистой носа при насморке
вызывает понижение остроты обоняния — гипоосмию или полную потерю
обонятельной чувствительности — аносмию, которая наблюдается или при атрофии
рецепторного аппарата, или при нарушении коркового отдела анализатора, с
которым может быть связана и гиперосмия — повышение чувства обоняния, а также
паросмия — неправильное восприятие запахов, обонятельные галлюцинации при
отсутствии пахучих веществ — обонятельная агнозия. С возрастом отмечено
снижение обонятельной чувствительности.
Вкусовой анализатор
Вкус относится к
контактным видам чувствительности и является мультимодальным ощущением, так
как химические раздражители воспринимаются в комплексе с термическими,
механическими и обонятельными.
Различают четыре
«первичных» вкусовых ощущения: сладкое, кислое, соленое, горькое. Кончик
языка воспринимает в основном сладкий вкус, корень — горький, средняя часть —
кислый, боковые части языка — соленый и кислый. Самые низкие пороги вкусовой
чувствительности — для горького вкуса и определяются по концентрации
действующих на рецепторы веществ.
Длительное действие
какого-либо вещества на вкусовые рецепторы приводит к адаптации к данному
виду вкуса. Так, если человек часто употребляет кислую и соленую пищу
(острую), то пороги на эти виды вкуса увеличиваются. Адаптация к сладкому и
соленому развивается быстрее, чем к горькому и кислому.
Рецепторы
вкуса — вкусовые клетки расположены во вкусовых почках или луковицах.
Последние локализуются во вкусовых сосочках языка и в виде отдельных
включений — на задней стенке глотки, мягком небе, миндалинах, гортани,
надгортаннике. Они делятся на три типа: 1) грибовидные (на всей поверхности
языка), 2) желобоватые — поперек стенки языка, у его корня, 3) листовидные —
вдоль задних краев языка. У человека насчитывают 2000 вкусовых почек, каждая
из которых содержит 40 — 60 рецепторных клеток.
Механизм
вкусовой рецепциизаключается в следующем. Вкусовое
вещество, расщепленное слюной до молекул, попадает в поры вкусовых луковиц,
вступает во взаимодействие с гликокаликсом и адсорбируется на клеточной
мембране микроворсинки, вступая в контакт с рецепторным белком. Предполагается,
что в области микроворсинки имеются стереоспецифические участки рецептора,
воспринимающие только свои молекулы вещества. В результате происходит
деполяризация мембраны и генерация рецепторного потенциала. Образовавшийся в
рецепторной клетке медиатор (ацетилхолин, серотонин и др.) в
рецепторно-афферентном синапсе приводит к возникновению ВПСП, а затем ПД,
который передается по волокнам барабанной струны — веточки лицевого (VII
пара), языкоглоточного (IX пара) и верхнегортанного (X пара) черепно-мозговых
нервов в продолговатый мозг, в ядро солитарного нерва в виде паттерной
нервной активности, определяющей разные вкусовые ощущения. Из продолговатого
мозга нервные волокна в составе медиальной петли направляются к вентральным
ядрам зрительного бугра и далее в кору больших полушарий — латеральную часть
постцентральной извилины и гиппокамп.
Вкусовая
чувствительность может изменяться в зависимости от состояния организма (при
голодании, беременности). Алкоголь и никотин увеличивают пороги вкусовой чувствительности.
Полная потеря вкусового восприятия называется агевзией, пониженная —
гипогевзией, повышение вкусовой чувствительности — гипергевзия, извращение
вкуса — парагевзия.
114. Образование
спинномозговых нервов. Формирование сплетений. Задние ветви спинномозговых
нервов. Шейное
сплетение: образование, топография, ветви и области иннервации.
Спинномозговых нервов 31 пара: 8 пар шейных, 12 пар
грудных, 5 пар поясничных, 5 пар крестцовых и 1 пара копчиковая. Все они по
функции смешанные. Каждый нерв образуется путем соединения двух корешков:
переднего — двигательного и заднего — чувствительного. Корешки соединяются в
межпозвоночном отверстии. Спинномозговой нерв по выходе из межпозвоночного
отверстия делится на две ветви: переднюю и заднюю (рис.
139), обе они по функции смешанные. Помимо этого, от каждого спинномозгового
нерва отходит ветвь к оболочкам спинного мозга (оболочечная ветвь), а от
грудных и двух — трех верхних поясничных нервов — также и соединительная
ветвь к симпатическому стволу
Рис. 139. Схема образования и
разветвления спинномозгового нерва (грудного). 1 — передний корешок; 2 —
оболочечная ветвь; 3 — узел симпатического ствола; 4 — разветвления передней
ветви к коже; 5 — передняя ветвь (межреберный нерв); 6 — соединительная ветвь
к симпатическому стволу; 7 — задняя ветвь; 8 — разветвления задней ветви
Задние ветви спинномозговых нервов
иннервируют глубокие мышцы спины и кожу в области позвоночника.
Передние ветви спинномозговых нервов
переплетаются между собой, образуя нервные сплетения. Различают сплетения:
шейное, плечевое, поясничное и крестцовое. Из каждого сплетения выходит
несколько ветвей — нервов, которые идут к определенным мышцам и участкам
кожи. Передние ветви грудных нервов сплетения не образуют.
Шейное
сплетение (plexus
cervicales) образовано передними ветвями четырех верхних шейных нервов,
находится в области шеи позади грудино-ключично-сосцевидной мышцы. От этого
сплетения отходят следующие ветви (рис. 140).
Рис. 140. Нервы головы и шеи. 1 — поперечный нерв шеи; 2 — надключичные
нервы; 3 — большой ушной нерв; 4 — малый затылочный нерв; 5 — добавочный нерв
(XI пара черепномозговых нервов); 6 — задняя ветвь второго шейного
спинномозгового нерва; 7, 9, 10; 11 — ветви тройничного нерва (V пара
черепномозговых нервов); 8 — лицевой нерв (VII пара черепномозговых нервов);
показаны ветви лицевого нерва к мимическим мышцам лица
Шейное
сплетение, plexus cervicatis, образовано передними ветвями 4 верхних
шейных (Ci—Civ) спинномозговых нервов (рис. 179). Эти ветви соединены тремя
дугообразными петлями. Сплетение располагается на уровне четырех верхних
шейных позвонков на переднелатеральной поверхности глубоких мышц шеи (мышца,
поднимающая лопатку, медиальная лестничная мышца, ременная мышца шеи), будучи
прикрыто спереди исбоку грудино-ключично-сосцевидной мышцей.
Шейное сплетение имеет
соединения с добавочным и подъязычным нервами. Среди ветвей шейного
сплетения различают мышечные, кожные и смешанные нервы (ветви) (см. рис.
177).
Двигательные (мышечные)
нервы (ветви) идут к рядом расположенным мышцам: длинным мышцам шеи и головы,
передней, средней и задней лестничным мышцам, передней и латеральной прямым
мышцам головы, передним межпоперечным мышцам и мышце, поднимающей лопатку. К
двигательным ветвям шейного сплетения относится также шейная
петля, dnsa cervicdlis. В ее образовании участвует
нисходящая ветвь подъязычного нерва — верхний корешок, radix superior [anterior], содержащий
волокна из шейного сплетения (G), и ветви, отходящие от шейного сплетения,
— нижний корешок, radix inferior [posterior] (Си—Сш).
Шейная петля располагается несколько выше верхнего края промежуточного
сухожилия ло-паточно-подъязычной мышцы, обычно на передней поверхности общей
сонной артерии. Волокна, отходящие от шейной петли, иннервируют мышцы,
расположенные ниже подъязычной кости (подподъязычные мышцы:
грудино-подъязычная, грудино-щитовидная, лопаточно-подъязычная,
щитоподъязычная).
От шейного сплетения
отходят мышечные ветви, иннервирую-щие также трапециевидную и
грудино-ключично-сосцевидную мышцы. Чувствительные (кожные) нервы шейного
сплетения отходят от сплетения, огибают задний край
грудино-клю-чично-сосцевидной мышцы немного выше ее середины и появляются в
подкожной жировой клетчатке под подкожной мышцей шеи. Шейное сплетение дает
следующие кожные ветви: большой ушной нерв, малый затылочный нерв,
поперечный нерв шеи и надключичные нервы.
1Большой ушной
нерв, п. aurlculdris mdgnus, является самой
большой кожной ветвью шейного сплетения. По наружной поверхности
грудино-ключично-сосцевидной мышцы он направляется косо и вперед к коже ушной
раковины, наружного слухового прохода и области позадичелюстной ямки.
2Малый затылочный
нерв, п. occipitdlls minor, выйдя из-под заднего
края грудино-ключично-сосцевидной мышцы, поднимается вверх вдоль этой мышцы и
иннервирует кожу нижнелатеральной части затылочной области и задней
поверхности ушной раковины.
3Поперечный нерв
шеи, п. transversus сдШ, от места выхода у заднего
края грудино-ключично-сосцевидной мышцы идет горизонтально вперед и делится
на верхние и нижние
ветви, rr. superidres et inferiores. Он
иннервирует кожу передней и латеральной областей шеи. Одна из верхних его
ветвей соеди няется с шейной ветвью лицевого нерва, образуя поверхностную
шейную петлю.
4. Надключичные
нервы, пп. supraclavlculdres (3—5), выходят из-под
заднего края грудино-ключично-сосцевидной мышцы, направляются вниз и кзади в
жировой клетчатке латеральной области шеи. Они иннервируют кожу в
надключичной и подключичной областях (над большой грудной мышцей, см. рис.
177).
Соответственно их
положению выделяют медиальные, промежуточные и латеральные (задние) надключичные
нервы,
пп. sup-raclaviculares mediates,intermedii et laterales. ,
Диафрагмальный
нерв, п. phrenicus, являетея смешанной ветвью
шейного сплетения. Он формируется из передних ветвей III—IV (иногда и V)
шейных спинномозговых нервов, спускается вниз по передней поверхности
передней лестничной мышцы и через верхнюю апертуру грудной клетки (между
подключичной артерией и веной) проникает в грудную полость. Вначале оба нерва
идут в верхнем средостении, затем переходят в среднее средостение,
располагаясь на боковой поверхности перикарда, кпереди от корня
соответствующего легкого. Здесь диафрагмальный нерв лежит между перикардом и
медиастинальной плеврой и заканчивается в толще диафрагмы.
Двигательные волокна
диафрагмального нерва иннервируют диафрагму, чувствительные — перикардиальная
ветвь, г. pericar-diacus, — плевру и перикард.
Чувствительные диафрагмально-‘ брюшинные
ветви, rr. phrenicoabdominales, проходят в брюшную
полость и иннервируют брюшину, покрывающую диафрагму. Ветви правого
диафрагмального нерва проходят, не прерываясь (транзитом), через чревное
сплетение к печени.
115. Плечевое
сплетение: образование, топография, ветви, их области иннервации.
Плечевое
сплетение, plexus brachialis, образовано передними ветвями четырех
нижних шейных, частью передней ветви IV шейного и I грудного спинномозговых
нервов. В межлестничном промежутке передние ветви формируют три ствола:
верхний ствол, truncus superior, средний ствол, truncusmedius, и
нижний ствол, truncus inferior. Эти стволы из
межлестничного промежутка выходят в большую надключичную ямку и выделяются
здесь вместе с отходящими от них ветвями как надключичная часть, pars supraclaviculаris, плечевого
сплетения.
Ветви, отходящие от
плечевого сплетения, делятся на короткие и длинные. Короткие ветви отходят
главным образом от стволов надключичной части сплетения и иннервируют кости и
мягкие ткани плечевого пояса.
1. Дорсальный нерв
лопатки, п. dorsdlis scapulae, начинается от передней
ветви V шейного нерва , ложится на переднюю поверхность мышцы, поднимающей
лопатку. Затем между этой мышцей и задней лестничной мышцей дорсальный нерв
лопатки направляется назад вместе с нисходящей ветвью поперечной артерии шеи
и разветвляется в мышце, поднимающей лопатку, и ромбовидной мышце.
2. Длинный грудной
нерв, п. thordcicus longus, берет начало от передних
ветвей V и VI шейных нервов, спускается вниз позади плечевого сплетения, ложится
на латеральную поверхность передней зубчатой мышцы между латеральной грудной
артерией спереди и грудоспинной артерией сзади, иннервирует переднюю зубчатую
мышцу.
3. Подключичный
нерв, п. subcldvius, направляется кратчайшим путем к
подключичной мышце впереди подключичной артерии.
4. Надлопаточный
нерв, п. suprascapuldris, уходит латерально и назад. Вместе
с надлопаточной артерией проходит в вырезке лопатки под верхней поперечной ее
связкой в надостную ямку, а затем под акромион — в подостную ямку.
Иннервирует над- и подостную мышцы, капсулу плечевого сустава.
5.
Подлопаточный нерв, п. subscapuldris идет по передней
поверхности подлопаточной мышцы, иннервирует эту и большую круглую мышцы.
6.
Грудоспинной нерв, п. thoracodorsails , вдоль
латерального края лопатки спускается к широчайшей мышце спины, которую иннервирует.
7.
Латеральный и медиальный грудные нервы, пп. pectordles lateralis et medidlls, начинаются
от латерального и медиального пучков плечевого сплетения, идут вперед,
прободают ключично-грудную фасцию и заканчиваются в большой (медиальный нерв)
и малой (латеральный нерв) грудных мышцах,
8.
Подмышечный нерв, п. axilldris, начинается от заднего
пучка плечевого сплетения . По передней поверхности подлопаточной мышцы
направляется вниз и латерально, затем поворачивает назад и вместе с задней
огибающей плечевую кость артерией проходит через четырехстороннее отверстие.
Обогнув хирургическую шейку плечевой кости сзади, нерв ложится под
дельтовидную мышцу. Подмышечный нерв иннервирует дельтовидную и малую
круглую мышцы, капсулу плечевого сустава. Конечная ветвь подмышечного нерва
— верхний латеральный кожный нерв плеча,
п. cutaneus brdchiilateralis superior, огибает
задний край дельтовидной мышцы и иннервирует кожу, покрывающую заднюю
поверхность этой мышцы и кожу верхнего отдела заднелатеральной области плеча.
Длинные
ветви плечевого сплетения отходят от
латерального, медиального и заднего пучков подключичной части плечевого
сплетения.
Из
латерального пучка берут начало латеральный грудной и мышечно-кожный нервы, а
также латеральный корешок срединного нерва. Из медиального пучка начинаются
медиальный грудной нерв, медиальные, кожные нервы плеча и предплечья,
локтевой нерв и медиальный корешок срединного нерва. Из заднего пучка
происходят подмышечный и лучевой нервы.
1.
Мышечно-кожный нерв, п. musculocutdneus, начинается в
подмышечной ямке позади малой грудной мышцы. Нерв направляется латерально и
вниз, прободает плечеклювовидную мышцу. Пройдя через брюшко этой мышцы в
косом направлении, мышечно-кожный нерв располагается затем между задней
поверхностью двуглавой мышцы плеча и передней поверхностью плечевой мышцы и
выходит в латеральную локтевую борозду. Снабдив эти три мышцы мышечными
ветвями, rr. musculares, а также капсулу локтевого
сустава, мышечно-кожный нерв в нижней части плеча прободает фасцию и спускается
на предплечье как латеральный кожный нерв предплечья,
п. cutaneus antebrachii lateralls. Конечные ветви
этого нерва распределяются в коже переднелатеральной поверхности предплечья
до возвышения большого пальца.
2.
Срединный нерв, п. medianus, На плече ветвей не дает.
На предплечье он иннервирует своими мышечными ветвями, rr. musculares, ряд
мышц: круглый и квадратный пронаторы, поверхностный сгибатель пальцев,
длинный сгибатель большого пальца, длинную ладонную мышцу, лучевой сгибатель
запястья, глубокий сгибатель пальцев, т. е. все мышцы передней поверхности
предплечья, кроме локтевого сгибателя кисти и медиальной части глубокого
сгибателя пальцев. Наиболее крупной ветвью является передний
межкостный нерв, п. interosseus anterior иннервирует глубокие
мышцы передней поверхности предплечья и отдает ветвь к передней части
лучезапястного сустава.
Конечными
ветвями срединного нерва являются три общих ладонных пальцевых нерва,
пп. digitales palmares communes.
3.
Локтевой нерв на плече ветвей не дает. На предплечье локтевой нерв
иннервирует локтевой сгибатель кисти и медиальную часть глубокого сгибателя
пальцев, отдавая к ним мышечные
ветви, rr. musculdres, а также локтевой сустав. Тыльная
ветвь локтевого нерва идет на заднюю поверхность предплечья между локтевым
сгибателем кисти и локтевой костью.
4.
Медиальный кожный нерв плеча, п. cutaneus brachii medidlis, начинается
от медиального пучка плечевого сплетения, сопровождает плечевую артерию.
Двумя — тремя веточками прободает подмышечную фасцию и фасцию плеча и
иннервирует кожу медиальной поверхности плеча.
5.
Медиальный кожный нерв предплечья, п. cutaneus antebrachii medidlis, выходит
из подмышечной ямки, прилегая к плечевой артерии. Иннервирует кожу
переднемедиальной поверхности предплечья.
6.
Лучевой нерв, п. radiаlis начинается от заднего пучка
плечевого сплетения на уровне нижнего края малой грудной мышцы между
подмышечной артерией и подлопаточной мышцей. Вместе с глубокой артерией плеча
лучевой нерв проходит в так называемом плечемышечном канале, огибает плечевую
кость и покидает канал в нижней трети плечу на латеральной его стороне.
Далее нерв прободает латеральную межмышечную перегородку плеча и идет вниз
между плечевой мышцей и началом плечелучевой мышцы. На уровне локтевого
сустава лучевой нерв делится на поверхностную и глубокую ветви. r. profundus.Поверхностная
ветвь, r.superficiales, иннервирует ладонные пальцевые нервы
срединного нерва.
На
плече лучевой нерв иннервирует мышцы задней группы плеча (трехглавая мышца
плеча и локтевая мышца) и сумку плечевого сустава.
В
плечемышечном канале от лучевого нерва отходит задний кожный нерв
предплечья, п. cutaneus antebrachii posterior,- иннервирует
кожу задней поверхности нижнего отдела плеча и кожу задней поверхности
предплечья.
116. Иннервация кожи и
мышц верхней конечности.
Область плечевого пояса. Иннервация кожи: над
дельтовидной мышцей кожа иннервируется надключичными нервами (из шейного
сплетения) и дельтовидными нервами (из плечевого сплетения).
Иннервация мышц: дельтовидная и малая круглая мышцы —
дельтовидный нерв (из заднего пучка плечевого сплетения), надостная и
подостная мышцы — надлопаточный нерв (из надключичной части плечевого
сплетения), подлопаточная мышца — подлопаточные нервы (из надключичной части
плечевого сплетения), большая и малая грудные мышцы — передние грудные нервы
(из надключичной части плечевого сплетения), широчайшая мышца спины и большая
круглая мышца — грудно-спинной нерв (из надключичной части плечевого
сплетения), передняя зубчатая мышца — длинный грудной нерв (из надключичной
части плечевого сплетения), подключичная мышца — подключичный нерв (из
надключичной части плечевого сплетения).
Плечо. Иннервация кожи: медиальная
поверхность — медиальный кожный нерв плеча (из медиального пучка плечевого
сплетения), латеральная поверхность — латеральный кожный нерв плеча (ветвь
подмышечного нерва), задняя поверхность плеча — задний кожный нерв плеча
(ветвь лучевого нерва).
Иннервация мышц: передняя группа — мышечно-кожный нерв
(из латерального пучка плечевого сплетения); задняя группа — лучевой нерв (из
заднего пучка плечевого сплетения).
Предплечье. Иннервация кожи: передняя поверхность
— медиальный кожный нерв предплечья (из медиального пучка плечевого
сплетения) и латеральный кожный нерв предплечья (ветвь мышечно-кожного
нерва); задняя поверхность — задний кожный нерв предплечья (ветвь лучевого
нерва).
Иннервация мышц: задняя группа — глубокая ветвь лучевого
нерва; передняя группа: запястно-локтевой сгибатель и медиальная половина
глубокого сгибателя пальцев — локтевой нерв; остальные мышцы передней группы
предплечья — срединный нерв.
Кисть. Иннервация кожи: кожа ладони в области
31/2 пальцев (начиная с большого) — ветви
срединного нерва; область остальных 11/2 пальцев —
ветви локтевого нерва; тыл кисти: кожа 21/2 пальцев
(начиная с большого) — лучевой нерв; кожа оставшихся 21/2 пальцев
— локтевой нерв. На тыл средних и ногтевых фаланг II и III пальцев выходят
ветви срединного нерва.
Иннервация мышц. Короткая отводящая мышца большого
пальца, противопоставляющая большой палец, поверхностная головка короткого
сгибателя большого пальца, первая и вторая червеобразные мышцы иннервируются
ветвями срединного нерва; а остальные мышцы кисти — глубокой ветвью локтевого
нерва.
117. Межреберные
нервы, поясничное сплетение: образование, топография, ветви, области
иннервации.
Межреберные
нервы, nn. intercostales, проходят в межреберных
промежутках между наружной и внутренней межреберными мышцами. Каждый
межреберный нерв, а также подреберный нерв вначале лежат под нижним краем
соответствующего ребра, в борозде вместе с артерией и веной. Верхние шесть
межреберных нервов доходят до грудины ‘и под названием передних
кожных ветвей, rr. cutanei anteriores, заканчиваются
в коже передней грудной стенки. Пять нижних межреберных нервов и подреберный
нерв продолжаются в переднюю стенку живота, проникают между внутренней косой
й поперечной мышцами живота, прободают стенку влагалища прямой мышцы живота,
иннервируют мышечными ветвями эти мышцы и заканчиваются в коже передней
стенки живота
Передними
ветвями грудных спинномозговых нервов (межреберные и
подреберный нервы) иннервируются следующие мышцы: наружные и внутренние
межреберные мышцы, подреберные мышцы, мышцы, поднимающие ребра, поперечная
мышца груди, поперечная мышца живота, внутренняя и наружная косые мышцы
живота, прямая мышца живота, квадратная мышца поясницы и пирамидальная мышца.
Каждый межреберный нерв отдает латеральную рожную ветвь,
г. cutaneus lateralis (pectordlis et abdo-mindlis),
и переднюю кожную ветвь, г. cutaneus anterior (pecto-ralis etabdomindlis), иннервирующие
кожу груди и живота. Латеральные кожные ветви отходят на уровне средней
подмышечной линии и в свою очередь делятся на переднюю и заднюю ветви.
Латеральные кожные ветви II и III межреберных нервов соединяются с медиальным
кожным нервом плеча и называются межреберно-плечевыми нервами,
пп. intercostobrachiales. Передние кожные ветви отходят от
межреберных нервов у края грудины и прямой мышцы живота.
У
женщин латеральные ветви IV, V и VI, а также передние ветви II, III и IV
межреберных нервов иннервируют молочную железу: латеральные имедиальные
ветви молочной железы,
гг. mammarii laterdles et medidles.
Поясничное
сплетение, plexus lumbalis, образовано передними ветвями трех
верхних поясничных (Li—Lin), частью передней ветви XII грудного (Thxn), а
также передней ветвью IV поясничного (Liv) спинномозговых нервов. Другая
часть передней ветви IV поясничного спинномозгового нерва спускается в
полость таза, образуя вместе с передней ветвью V поясничного нерва (Lv) пояснично-крестцовый
ствол. Располагается поясничное сплетение кпереди от поперечных отростков
поясничных позвонков в толще большой поясничной мышцы и на передней поверхности
квадратной мышцы поясницы. Ветви, выходящие из поясничного сплетения,
появляются из-под латерального края большой поясничной мышцы или прободают
ее в латеральном направлении и далее следуют к передней брюшной стенке, к
нижней конечности и наружным половым органам (рис. 187).
Ветви
поясничного сплетения:
1Мышечные ветви, rr. musculares, короткие,
начинаются от всех передних ветвей, образующих сплетение еще .до их
соединения между собой, и идут к квадратной мышце поясницы, большой и малой
поясничным мышцам и межпоперечным латеральным мышцам поясницы.
2Подвздошно-подчревный
нерв, п. iliohypogastri-cus (Thxn — Li), выходит из
сплетения позади большой поясничной мышцы или из ее толщи и по передней
поверхности квадратной мышцы поясницы идет латерально и вниз, параллельно
подреберному нерву. Располагаясь вначале на внутренней поверхности
поперечной мышцы живота, подвздошно-подчревный нерв прободает эту мышцу над
подвздошным гребнем и идет к прямой мышце живота между его поперечной и
внутренней косыми мышцами. Подвздошно-подчревный нерв иннервирует поперечную
и прямую мышцы живота, внутреннюю и наружную косые мышцы живота, а также кожу
в верхнелатеральной части ягодичной области, верхнелатеральной области бедра,
куда направляется его латеральная кожная ветвь,
г. cutaneus lateralis. Передняя кожная ветвь,
г. cutaneus anterior, подвздошно-подчревного нерва
прободает переднюю стенку влагалища прямой мышцы живота в нижней его части и
иннервирует кожу передней брюшной стенки над лобковой областью.
3. Подвздошно-паховый
нерв, п. ilioinguinalis (Thxn — Liv), идет почти
параллельно подвздошио-подчревному нерву, располагаясь книзу от последнего.
Он находится между оперечной и внутренней косыми мышцами живота, затем заходит
в паховый канал, где лежит кпереди от семенного канатика или круглой связки
матки (у женщин). Выйдя через наружное отверстие пахового канала, нерв
заканчивается в коже лобка, мошонки — передние мошоночные нервы,
пп. scrotales anteriores, или большой губы — передние
губные нервы, пп. 1а-biales anteriores (у женщин).
Подвздошно-паховым нервом ин-нервируются m. transversus abdominis, mm.
obliqui abdominis internus et externus, кожа лобка и паховой области, кожа
корня полового члена и передних отделов мошонки (кожа больших половых губ).
4Бедренно-половой нерв, п. genitofemordlis (Li
— Ln), прободает большую поясничную мышцу и появляется на передней
поверхности этой мышцы на уровне III поясничного позвонка. В толще большой
поясничной мышцы или после выхода из нее бедренно-половой нерв делится на
две ветви: половую ветвь, г. genitalis, и бедренную
ветвь, г. femoralis.
Половая
ветвь располагается
впереди наружной подвздошной артерии, затем входит в паховой канал, где
проходит позади семенного канатика или круглой связки матки. Эта ветвь
иннер-вирует у мужчин мышцу, поднимающую яичко, кожу мошонки и мясистую
оболочку, кожу верхнемедиальной поверхности бедра. У женщин половая ветвь
разветвляется в круглой связке матки, коже большой половой губы и области
подкожной щели (наружного кольца) бедренного канала.
Бедренная
ветвь проходит
на бедро через сосудистую лакуну, располагаясь на переднелатеральной
поверхности бедренной артерии, прободает решетчатую фасцию и иннервирует кожу
в области подкожной щели бедренного канала и под паховой связкой (верхняя
часть бедренного треугольника).
5Латеральный кожный нерв
бедра, п. cutaneus femoris laterdlis (Li—Lh),
выходит из-под латерального края поясничной мышцы или прободает ее и ложится
на переднюю поверхность этой мышцы. Нерв идет латерально и вниз по передней
поверхности подвздошной мышцы (под ее фасцией) и подходит к паховой связке у
места ее прикрепления к передней верхней подвздошной ости. Далее этот нерв
проходит под латеральной частью паховой связки на бедро, где вначале располагается
в толще широкой фасции бедра, а затем выходит под кожу и делится на конечные
ветви. Одна ветвь латерального кожного нерва бедра иннервирует кожу
задненижней поверхности ягодичной области, другая — кожу латеральной
поверхности бедра до уровня коленного сустава.
6Запирательный нерв, п. obturatorius (Ln—Uv),
является второй по величине ветвью поясничного сплетения. Нерв опускается
вниз вдоль медиального края большой поясничной мышцы, пересекает переднюю
поверхность крестцово-под-вздошного сустава, идет вперед и кнаружи и в
полости малого таза присоединяется к запирательной артерии, располагаясь над
ней. Вместе с одноименными артерией и веной запирательный нерв проходит
через запирательный канал на бедро, ложится между приводящими мышцами,
отдавая к ним мышечные ветви, rr. musculares, и
делится на конечные ветви: переднюю ветвь, г. anterior, и заднюю
ветвь, г. posterior.
Передняя
ветвь располагается
между
короткой и длинной приводящими мышцами, иннервирует эти мышцы, а также
гребенчатую и тонкую мышцы и отдает к коже медиальной поверхности бедра кожную
ветвь, г. cutaneus. Задняя ветвь запирательного нерва идет позади
короткой приводящей мышцы бедра и иннервирует наружную запирательную, большую
приводящую мышцы и капсулу тазобедренного сустава. .
7. Бедренный нерв, п. femoralis (Li—Liv),
— самая крупная ветвь поясничного сплетения. Начинается обычно тремя
корешками, которые вначале идут в толще большой поясничной мышцы. На уровне
поперечного отростка V поясничного позвонка эти корешки сливаются и образуют
ствол бедренного нерва, по размерам значительно превосходящий остальные ветви
поясничного сплетения. Дальше книзу бедренный нерв располагается под
подвздошной фасцией в борозде между большой поясничной и подвздошной мышцами.
На бедро нерв выходит через мышечную лакуну, затем в бедренном треугольнике
располагается латерально от бедренных сосудов, будучи покрыт глубоким
листком широкой фасции бедра.
Несколько
ниже уровня паховой связки бедренный нерв делится на конечные ветви: мышечные, rr. musculares,
передние кожные, rr. cutanei anteriores,и подкожный
нерв, п. saphenus Мышечные ветви бедренного нерва иннервируют m.
sartorius, т. quadriceps femoris, m. pectineus. Передние кожные ветви в
количестве от 3 до 5 прободают широкую фасцию бедра и иннервируют кожу
передне-медиальной поверхности бедра.
Подкожный-
нерв, п. saphenus, является
наиболее длинной ветвью бедренного нерва. В бедренном треугольнике подкожный
нерв вначале располагается латерально от бедренной артерии, а далее
переходит на ее переднюю поверхность и вместе с артерией входит в приводящий
канал. Вместе с нисходящей коленной артерией нерв выходит из канала через
его переднее отверстие (сухожильную щель) и ложится под портняжную мышцу.
Затем подкожный нерв спускается вниз между приводящей мышцей и медиальной
широкой мышцей бедра, прободает широкую фасцию бедра на уровне коленного
сустава и отдает поднадколен-никовую ветвь,
г. infrapatellaris. Под-надколенниковая ветвь направляется
вперед и латерально и иннервирует кожу в области медиальной поверхности
коленного сустава, надколенника и передней поверхности верхней части голени.
В том месте, где подкожный нерв идет’рядом с большой подкожной веной, от
этого нерва отходят медиальные кожные ветви
голени, rr. cutanei cruris mediates,которые
иннервируют кожу переднемедиальной поверхности голени. На стопе подкожный
нерв идет по медиальному ее краю и иннервирует прилежащие участки кожи до
большого пальца
118. Крестцовое сплетение: образование,
топография, ветви, области иннервации.
Крестцовое сплетение, plexus sacrаlis, образовано передними ветвями V поясничного, верхних четырех крестцовых и части передней
ветви IV поясничного спинномозговых
нервов. В целом крестцовое сплетение по форме напоминает треугольник,
основание которого находится у тазовых крестцовых отверстий, а вершина — у
нижнего края большого седалищного отверстия, через которое из полости таза
выходят наиболее крупные ветви этого сплетения. Крестцовое сплетение находится
между двумя соединительнотканными пластинками. Сзади от сплетения лежит
фасция грушевидной мышцы, а впереди — верхняя тазовая фасция.
Ветви крестцового сплетения делятся на
короткие и длинные. Короткие ветви заканчиваются в области тазового пояса,
длинные ветви направляются к мышцам, суставам, коже свободной части
конечности.
Короткие ветви крестцового
сплетения. К
коротким ветвям крестцового сплетения относятся внутренний запирательный и
грушевидный нервы, нерв квадратной мышцы бедра, верхний и нижний ягодичные
нервы, а также половой нерв.
1. n. obtura-torius internus
2. n. piriformis
3. n. musculi quadrati femoris, направляются к одноименным
мышцам через подгрушевидное отверстие.
4. Верхний ягодичный нерв, п.
gluteus superior, выходит из таза через
надгрушевидное отверстие. Иннервирует среднюю и малую ягодичные мышцы, а
также мышцу, напрягающую широкую фасцию бедра.
5. Нижний ягодичный нерв, п.
gluteus inferiorИз полости таза выходит через подгрушевидное отверстие.
6. Половой нерв, п. pudendus, покидает полость таза через
подгрушевидное отверстие. Этот нерв отдает ветви к пещеристым телам, головке
полового члена (клитора), коже полового члена у мужчин, большим и малым
половым губам у женщин, а также ветви к глубокой поперечной мышце
промежности и сфинктеру уретры.
Длинные ветви крестцового
сплетения. К
длинным ветвям крестцового сплетения относятся задний кожный нерв бедра и
седалищный нерв.
1. Задний кожный нерв бедра, п.
cutaneus femoris posterior, Выйдя из полости таза через
подгрушевидное отверстие, нерв направляется. На бедре нерв располагается под
широкой фасцией, в борозде между полусухожильной и двуглавой мышцами бедра.
Его ветви прободают фасцию и разветвляются в коже заднемедиальной
поверхности бедра вплоть до подколенной ямки.
Иннервирует кожу ягодичной области, кожу
промежности.
2. Седалищный нерв, п. ischiadicus, является самым крупным нервом тела
человека. В его формировании принимают участие передние ветви крестцовых и
двух нижних поясничных нервов, которые как бы продолжаются в седалищный нерв.
В ягодичную область из полости таза седалищный нерв выходит через
подгрушевидное отверстие. Далее он направляется вниз вначале под большую
ягодичную мышцу, затем между большой приводящей мышцей и длинной головкой
двуглавой мышцы бедра. В нижней части бедра седалищный нерв делится на две
ветви: лежащую медиально более крупную ветвь — большеберцовый нерв, п. tibialis, и более тонкую латеральную ветвь — общий
малоберцовый нерв, п. peroneus communis. Нередко деление седалищного нерва на две конечные ветви
происходит в верхней трети бедра или даже непосредственно у крестцового
сплетения, а иногда в подколенной ямке.
В области таза и на бедре от седалищного
нерва отходят мышечные ветви к внутренней запирательной и близнецовым мышцам,
к квадратной мышце бедра, полусухожильной и полуперепончатой мышцам, длинной
головке двуглавой мышцы бедра и задней части большой приводящей мышцы.
119. Иннервация
кожи и мышц нижней конечности.
Иннервация кожи нижних конечностей
|
Нерв |
Область |
|
N. cutnaneus femoris lateralis (pl. lumbalis) |
Кожа латертальной поверхности бедра до |
|
N. obturatorius (pl. lumbalis) |
Кожа медиальной поверхности бедра |
|
Rr. cutaneus anteriores n. femoralis |
Кожа переднее-медиальной поверхности бедра |
|
N. saphenus (из n. |
Кожа переднее-медиальной поверхности |
|
N. pudendus (pl. sacralis) |
Кожа области заднего прохода, промежности, |
|
N. cutaneus femoris posterior (pl. sacralis) |
Кожа заднее-медиальной поверхности бедра |
|
N. cutaneus n. tibialis) |
Кожа медиальной части (из поверхности |
|
N. plantaris medialis n. tibialis) |
Кожа медиального края стопы (из и большого |
|
N. plantaris lateralis n. tibialis) |
Кожа подошвенной стороны (из латеральной |
|
N. suralis |
Кожа латерального отдела мяточной области, |
|
N. cutaneus dorsalis medialis (из |
Кожа медиального края стопы, медиальной |
|
N. cutaneus dorsalis intermedius (из |
Кожа тыла стопы, III и IV |
|
N. fibularis profundus (из n. Fibularis communis) |
Кожа I межпальцевого промежутка |
|
N. cutanens surae lateralis (из n. |
Кожа латеральной стороны голени |
Таз. Кожная иннервация ягодичной области,
Верхний этаж кожи ягодичной области иннервируется верхними кожными ягодичными
нервами (задние ветви трех верхних поясничных спинномозговых нервов), средний
этаж — средними кожными ягодичными нервами (задние ветви трех верхних
крестцовых спинномозговых нервов) и нижний этаж — нижними кожными ягодичными
нервами (ветви заднего кожного нерва бедра).
Иннервация мышц таза: большая ягодичная мышца — нижний
ягодичный нерв (крестцовое сплетение); напрягатель широкой фасции, средняя и
малая ягодичные мышцы — верхний ягодичный нерв (крестцовое сплетение);
внутренняя, запирательная, близнечные и квадратная мышцы — мышечные ветви
крестцового сплетения; наружная запирательная мышца — запирательный нерв
(поясничное сплетение).
Иннервации кожи бедра: передняя поверхность — передние
кожные нервы бедра (бедренный нерв); латеральная поверхность — латеральный
кожный нерв бедра (поясничное сплетение); медиальная поверхность —
запирательный нерв (поясничное сплетение) и бедренно-половой нерв (поясничное
сплетение); задняя поверхность — задний кожный нерв бедра (крестцовое
сплетение).
Иннервация мышц бедра: передняя группа — бедренный нерв
(поясничное сплетение); медиальная группа — запирательный нерв (поясничное
сплетение) (большая приводящая мышца дополнительно получает двигательные
волокна из седалищного нерва); задняя группа — седалищный нерв (крестцовое
сплетение).
Голень. Иннервация кожи: задняя поверхность
кожи голени — латеральный (ветвь общего малоберцового нерва) и медиальный
(ветвь большеберцового) кожные нервы голени; латеральная поверхность —
латеральный кожный нерв голени; медиальная поверхность — подкожный нерв
(ветвь бедренного нерва).
Иннервация мышц: передняя группа — глубокий малоберцовый
нерв (ветвь общего малоберцового нерва); латеральная группа — поверхностный
малоберцовый нерв (ветвь общего малоберцового нерва); задняя группа — большеберцовый
нерв (ветвь седалищного нерва).
Стопа. Иннервация кожи: большая часть кожи
тыла стопы — ветви поверхностного малоберцового нерва; область 1-го
межпальцевого промежутка — глубокий малоберцовый нерв; латеральный край стопы
— кожный нерв голени; медиальный край стопы — подкожный нерв.
На подошве кожа в области 31/2 пальцев
(начиная е большого) иннер-вируется медиальным подошвенным нервом (ветвь
большеберцового нерва), остальная часть кожи подошвы (область последних 11/2 пальцев)
— латеральным подошвенным нервом (ветвь большеберцового нерва).
Иннервация мышц: мышцы тыла стопы — глубокий малоберцовый
нерв, мышцы подошвы — медиальный и латеральный подошвенные нервы.
120. Иннервация
кожи и мышц туловища.
Иннервация кожи
туловища, затылка и нижнего пояса конечностей
|
Нерв |
Область иннервации |
|
Nn. intercostales |
Кожа груди и живота |
|
Rr. dorsales nn. thoracici et |
Кожа спины |
|
Rr. dorsales nn. Sacrales I-III |
Кожа ягодичной области |
|
N. iliohypogastricus (pl. |
Кожа верхнее-латеральной |
|
N. ilioinguinalis (pl. |
Кожа лобка, паховой области, |
|
N. genitofemoralis laterlis |
Кожа верхнее-медиальной |
Собственные
мышцы груди иннервируются межреберными нервами, кожа грудной области получает
чувствительные волокна в основном из межреберных нервов, отчасти за счет
ветвей шейного (подключичная область) и плечевого (в латеральных отделах)
сплетений.
Боковые и
передние мышцы живота иннервируются теми же нервами, что и кожа. Задние мышцы
живота и подвздошно-поясничная мышца получают двигательные волокна из
поясничного сплетения.
Иннервация
поверхностных мышц спины : широчайшая мышца — грудно-спинной нерв (из
плечевого сплетения); трапециевидная мышца — добавочный нерв (XI пара):
подниматель лопатки и ромбовидная мышца — спинной нерв лопатки (из плечевого
сплетения); верхняя и нижняя зубчатые мышцы — межреберные нервы. Иннервация
глубоких мышц: мышцы затылочно-позвоночной группы — по дзаты л очный нерв
(задняя ветвь 1-го шейного спинномозгового нерва); подниматели ребер —
межреберные нервы; остальные глубокие мышцы спины — задние ветви шейных,
грудных и поясничных спинномозговых нервов.
121. Иннервация
кожи головы и шеи.
Кожа затылка иннервируется большим затылочным (n. occipitalis major) и
малым затылочным (n. occipitalis minor) нервами. Большой затылочный нерв
является продолжением задней ветви второго шейного спинномозгового нерва,
иннервирует кожу затылка и теменной области. Малый затылочный нерв – ветвь
шейного сплетения. Он направляется к заднему краю
грудино-ключично–сосцевидной мышцы и следует кверху и кзади (к затылку),
разветвляясь в коже позади ушной раковины, контактируя сзади с большим
затылочным, а спереди – с большим ушным нервами. Большой ушной нерв (ветвь
шейного сплетения) так же следует к заднему краю грудино–ключично–сосцевидной
мышцы, идет вперед и вверх и достигает кожи ушной раковины, разделяясь на две
ветви. Передняя ветвь ветвится в коже области околоушной железы, мочки уха и
ушной раковины (ее вогнутой поверхности). Задняя ветвь иннервирует кожу
выпуклой поверхности ушной раковины и небольшой участок кожи позади ушной
раковины.
Поперечный нерв шеи, выйдя из под заднего края
грудино–ключично-сосцевидной мышцы, следует в поперечном направлении и
иннервирует кожу передней поверхности шеи, достигая верхними ветвями нижней
челюсти. Соединяясь с шейной ветвью лицевого нерва, он формирует
поверхностную шейную петлю, иннервирующую подкожную мышцу шеи. Надключичные
нервы ( шейное сплетение) располагаются в области лопаточно–ключичного
треугольника ( большая надключичная ямка) и, прободая фасцию, веерообразно
расходятся на три части:
а) медиальные надключичные нервы (разветвляются в коже яремной
ямки и рукоятки грудины;
б) промежуточные надключичные нервы (разветвляются в коже
верхнего отдела груди);
в) латеральные (задние) надключичные нервы (разветвляются в
коже над дельтовидной мышцей).
Кожа лица иннервируется ветвями тройничного нерва. Первая ветвь этого
нерва (глазной нерв ) дает на лицо лобный нерв и подблоковый . Лобный нерв
делится на две ветви – надглазничный и надблоковый. Надглазничный нерв
выходит из глазницы через одноименную вырезку (нередко — отверстие) и
разделяется на две ветви — латеральную и медиальную, иннервирует кожу лба.
Сзади нерв контактирует с большим затылочным, а латерально – со
скуло–височным и ушно–височным нервами. Кожу верхнего века, корня носа,
конъюнктиву и слезный мешочек иннервирует надблоковый нерв. Подблоковый нерв
(конечная ветвь носо–ресничного нерва) иннервирует кожу медиального угла
глаза, а также слезное мясцо и слезный мешочек. Латеральные отделы лба, а
также часть кожи височной области иннервируется скуло–височным нервом (ветвь
скулового нерва, отходящего от верхнечелюстного нерва). Вторая ветвь этого
нерва (скуло-лицевой нерв) заканчивается в коже щеки и латерального угла
глаза.
Кожа от нижнего века до верхней губы иннервируется
подглазничным нервом. После выхода из канала через одноименное отверстие нерв
рассыпается на ряд ветвей, образуя ‘’малую гусиную лапку’’. Ее ветви:
а) rr. palpebrales inf. – нижние ветви век, иннервируют кожу
нижнего века и медиального угла глаза;
б) rr. nasales ext. et int.,- наружные и внутренние носовые
ветви, иннервируют кожу боковой стенки наружного носа по всей ее длине;
в) rr. labiales sup.,- верхние губные ветви, иннервируют кожу
и слизистую оболочку верхней губы, десны и крылья носа.
Кожу и слизистую оболочку щеки и крыльев носа иннервирует
щечный нерв (n. buccalis – ветвь нижнечелюстного нерва). N.
auriculotemporalis (ушно–височный нерв) – одна из ветвей нижнечелюстного
нерва отдает несколько кожных ветвей:
а) rr. auriculares ant.,- ушные ветви, иннервируют кожу
козелка и завитка;
б) nn. meatus acustici ext.,- нервы наружного слухового
прохода, проникают в наружный слуховой проход;
в) rr. temporales superficiales,поверхностные височные ветви,
располагаются впереди наружного слухового прохода. Иннервируют кожу височной
области, анастомозируя с ветвями надглазничного, скуло–височного и большого
затылочного нервов.
Кожу подбородка и нижней губы иннервирует подбородочный нерв
(n. mentalis) – конечная ветвь нижнего альвеолярного нерва после выхода
наружу через одноименное отверстие. Кожа задней области шеи (выйная область)
иннервируется задними ветвями нижних шейных спинно–мозговых нервов.
Таким образом, кожа головы имеет три источника иннервации:
тройничный нерв, шейное сплетение и задние ветви шейных спинно–мозговых
нервов. При этом кожу лба, надпереносья, верхнего века иннервирует первая
ветвь тройничного нерва, кожу нижнего века, наружного носа, верхней губы и,
частично, щеки – вторая ветвь этого нерва, кожу нижней губы, подбородка,
височной области и, частично, ушной раковины – третья ветвь тройничного
нерва. Кожа затылка иннервируется большим затылочным нервом. Часть кожи
затылка, кожа наружного уха, передняя область шеи и верхнего отдела груди
иннервируется ветвями шейного сплетения. Задняя область шеи (выйная область)
иннервируется задними ветвями нижних шейных спинно–мозговых нервов.
122. Классификация
черепных нервов. Глазодвигательный, блоковый, отводящий нервы.
Нервы,
развивающиеся в связи с головными миотомами – III (n. oculomotorius),
IV (n. trochlearis), VI (n. abducens) пары.
Изнутри
ножки мозга огибает глазодвигательный нерв (III), а снаружи — блоковый нерв
(IV) На границе моста и продолговатого мозга последовательно от центральной
щели выходят: отводящий нерв (VI)
Классификация
черепных нервов по функциям
|
Черепные нервы |
|||||
|
Номер пары и название |
Название ядер |
Топография ядер |
Место выхода нерва из мозга |
Место выхода нерва из полости |
Иннервируемые органы |
|
III. парасимпатические |
Nucleus |
Tegmentum ре-dunculi cerebri, на уровне верх-них холмиков |
Sulcus |
Fissura |
М. levator palpeb-rae superioris, m. поднимающую |
|
Nucleus acces-sorius и непарное срединное |
Там |
M. ciliaris, m. sphincter pupillae сфинктер |
|||
|
IV. |
Nucleus |
Tegmentum ре-dunculi |
Дорсально, |
Fissura |
M. Косую |
|
VI. |
Nucleus |
Дорсальная |
Задний |
Fissura |
M. |
123. Тройничный нерв: ядра, топография. Глазной
нерв (1-я ветвь V пары ЧН).
Тройничный
нерв, п. trigeminus, смешанный нерв. Двигательные волокна тройничного нерва
начинаются из его двигательного ядра, лежащего в мосту. Чувствительные
волокна этого нерва подходят к мостовому ядру, а также к ядрам среднемозгового
и спинномозгового пути тройничного нерва. Этот нерв иннервирует кожу лица,
лобной и височной областей, слизистую оболочку полости носа и околоносовых
пазух, рта, языка (2/з), зубы, конъюнктиву глаза, жевательные
мышцы, мышцы дна полости рта (челюстно-подъязычная мышца и переднее брюшко
дву брюшной мышцы), а также мышцы, напрягающие небную занавеску и барабанную
перепонку. В области всех трех ветвей тройничного нерва располагаются
вегетативные (автономные) узлы, которые образовались из клеток, выселившихся
в процессе эмбриогенеза из ромбовидного мозга. Эти узлы по своему строению
идентичны внутриорганным узлам парасимпатической части вегетативной нервной
системы.
Тройничный
нерв выходит на основание мозга двумя корешками (чувствительным и двигательным)
в том месте^где мост переходит в среднюю мозжечковую ножку. Чувствительный
корешок, radix sensoria, значительно толще двигательного
корешка, radix motoria. Далее нерв идет вперед и
несколько латерально, вступает в расщепление твердой оболочки головного мозга
— тройничную полость, cavum trigeminale, лежащую в
области тройничного вдавления на передней поверхности пирамиды височной
кости. В этой полости находится утолщение тройничного нерва — тройничный
узел, ganglion trigeminale (гассеров узел). Тройничный
узел имеет форму полумесяца и представляет собой скопление псевдоуниполярных
чувствительных нервных клеток, центральные отростки которых образуют
чувствительный корешок и идут к его чувствительным ядрам. Периферические
отростки этих клеток направляются в составе ветвей тройничного нерва и
заканчиваются рецепторами в коже, слизистых оболочках и других органах
головы. Двигательный корешок тройничного нерва прилежит к тройничному узлу
снизу, а его волокна участвуют в формировании третьей ветви этого нерва.
От
тройничного узла отходят три ветви тройничного нерва: 1) глазной нерв (первая
ветвь); 2) верхнечелюстной нерв (вторая ветвь); 3) нижнечелюстной нерв
(третья ветвь). Глазной и верхнечелюстной нервы являются чувствительными, а
нижнечелюстной — смешанным, он содержит чувствительные и двигательные
волокна. Каждая из ветвей тройничного нерва у своего начала отдает
чувствительную ветвь к твердой оболочке головного мозга.
Глазной
нерв, п. ophthalmicus, отходит от тройничного нерва в
области его узла, располагается в толще боковой стенки пещеристого синуса,
проникает в глазницу через верхнюю глазничную щель. До вступления в глазницу
глазной нерв отдает тенториальную (оболочечную) ветвь,
г. tentorii(meningeus). Эта ветвь направляется кзади и разветвляется
в намете мозжечка. В глазнице глазной нерв делится на слезный, лобный и
носорес-ничный нервы (рис. 173).
1.
Слезный нерв, п. lacrimdlis, идет вдоль латеральной
стенки глазницы к слезной железе. Перед входом в слезную железу нерв
получает соединительную ветвь,
г. communicans, cum п. zygomatico, соединяющую
его со скуловым нервом (нерв второй ветви, п. trigeminus). Эта
ветвь содержит парасимпатические (постганглионарные) волокна для иннервации
слезной железы. Концевые ветви слезного нерва иннервируют кожу и конъюнктиву
верхнего века в области латерального угла глаза. 2. Лобный нерв, п. frontalis, идет
вперед под верхней стенкой глазницы, где делится на две ветви. Одна из его
ветвей — надглазничный нерв, п. supraorbitalis, через
надглазничную вырезку выходит из глазницы, отдает медиальную и латеральную
ветви, заканчивающиеся в коже лба. Вторая ветвь лобного нерва — надблоковый
нерв, п. supratrochledris, идет над блоком верхней косой мышцы
и заканчивается в коже корня носа, нижнего отдела лба, в коже и конъюнктиве
верхнего века, в области медиального угла глаза. 3. Носореснич-н ы й
нерв, п. nasociliaris, направляется вперед между
медиальной прямой и верхней косой мышцами глаза и в глазнице отдает следующие
ветви: 1) передний и задний решетчатые нервы,
пп. ethmoiddles anterior et posterior, к слизистой
оболочке пазух решетчатой кости и к слизистой оболочке передней части
полости носа; 2) длинные ресничные ветви,
пп. ciliares longi, 2— 4 ветви направляются вперед к
склере и сосудистой оболочке глазного яблока;
3) подблоковый
нерв, п. infratrochledris, проходит под верхней косой мышцей
глаза и направляется к коже медиального угла глаза и корня носа; 4) соединительная
ветвь (с ресничным узлом),
г. communicans (cum gdnglio cilidri), содержащая
чувствительные нервные волокна, подходит к ресничному узлу, который
относится к парасимпатической части вегетативной нервной системы. Отходящие
от узла 15—20 коротких ресничных нервов,
пп. ciliares breves, направляются к глазному яблоку,
осуществляя его чувствительную и вегетативную иннервацию.
124. Тройничный нерв: ядра, топография.
Верхнечелюстной нерв (2-я ветвь V пары
ЧН).
Тройничный
нерв, п. trigeminus, смешанный нерв. Двигательные волокна тройничного нерва
начинаются из его двигательного ядра, лежащего в мосту. Чувствительные
волокна этого нерва подходят к мостовому ядру, а также к ядрам
среднемозгового и спинномозгового пути тройничного нерва. Этот нерв иннервирует
кожу лица, лобной и височной областей, слизистую оболочку полости носа и
околоносовых пазух, рта, языка (2/з), зубы, конъюнктиву глаза,
жевательные мышцы, мышцы дна полости рта (челюстно-подъязычная мышца и
переднее брюшко дву брюшной мышцы), а также мышцы, напрягающие небную
занавеску и барабанную перепонку. В области всех трех ветвей тройничного
нерва располагаются вегетативные (автономные) узлы, которые образовались из
клеток, выселившихся в процессе эмбриогенеза из ромбовидного мозга. Эти узлы
по своему строению идентичны внутриорганным узлам парасимпатической части
вегетативной нервной системы.
Тройничный
нерв выходит на основание мозга двумя корешками (чувствительным и
двигательным) в том месте^где мост переходит в среднюю мозжечковую ножку.
Чувствительный корешок, radix sensoria, значительно
толще двигательного корешка, radix motoria. Далее нерв
идет вперед и несколько латерально, вступает в расщепление твердой оболочки
головного мозга — тройничную полость, cavum trigeminale,
лежащую в области тройничного вдавления на передней поверхности
пирамиды височной кости. В этой полости находится утолщение тройничного нерва
— тройничный узел, ganglion trigeminale (гассеров
узел). Тройничный узел имеет форму полумесяца и представляет собой скопление
псевдоуниполярных чувствительных нервных клеток, центральные отростки которых
образуют чувствительный корешок и идут к его чувствительным ядрам.
Периферические отростки этих клеток направляются в составе ветвей тройничного
нерва и заканчиваются рецепторами в коже, слизистых оболочках и других
органах головы. Двигательный корешок тройничного нерва прилежит к
тройничному узлу снизу, а его волокна участвуют в формировании третьей ветви
этого нерва.
От
тройничного узла отходят три ветви тройничного нерва: 1) глазной нерв
(первая ветвь); 2) верхнечелюстной нерв (вторая ветвь); 3) нижнечелюстной
нерв (третья ветвь). Глазной и верхнечелюстной нервы являются
чувствительными, а нижнечелюстной — смешанным, он содержит чувствительные и
двигательные волокна. Каждая из ветвей тройничного нерва у своего начала
отдает чувствительную ветвь к твердой оболочке головного мозга.
Верхнечелюстной
нерв, п. maxillaris, отходит от тройничного узла,
направляется вперед, выходит из полости черепа через круглое отверстие в
крыловидно-небную ямку.
Еще
в полости черепа от верхнечелюстного нерва отходят менингеальная
(средняя) ветвь, г. meningeus (medius), которая
сопровождает переднюю ветвь средней менингеальной артерии и иннервирует
твердую оболочку головного мозга в области средней черепной ямки. В
крыловидно-небной ямке от верхнечелюстного нерва отходят подглазничный и скуловой
нервы и узловые ветви к крылонебному узлу.
1Подглазничный
нерв, п. infraorbitdlis, является прямым продолжением
верхнечелюстного нерва. Через нижнюю глазничную щель этот нерв проникает в
глазницу, проходит сначала в подглазничной борозде и входит в подглазничный
канал верхней челюсти. Выйдя из канала через подглазничное отверстие на
переднюю поверхность верхней челюсти, нерв делится на несколько ветвей:
1) нижние ветви
век, rr. palpebrdles infe-riores, направляются к коже
нижнего века; 2) наружные носовые
ветви, rr. nasdles externi, разветвляются в коже
наружного носа; 3) верхние губные
ветви, rr. labiatessuperiores. Кроме того, на своем пути
еще в подглазничной борозде и в канале подглазничный нерв отдает 4) верхние
альвеолярные нервы, п. alveoldres superiores, и передние,
среднюю и задние альвеолярные
ветви, rr. alveoldres superiores anteriores, medius et posteridres, которые
в толще верхней челюсти образуют верхнее зубное
сплетение, plexus dentdlis superior. Верхние зубные
ветви, rr. dentales superiores, этого сплетения
иннервируют зубы верхней челюсти, а верхние десневые
ветви, rr. gingivdles superiores, — десны; 5) внутренние
носовые ветви, rr. nasdles interni,идут к слизистой
оболочке передних отделов полости носа.
2Скуловой
нерв, п. zygomdticus, отходит от верхнечелюстного
нерва в крыловидно-небной ямке возле крылонебного узла и проникает в глазницу
через нижнюю глазничную щель. В глазнице отдает соединительную ветвь,
содержащую после-узловые парасимпатические волокна, от крылонебного узла к слезному
нерву для секреторной иннервации слезной железы. Затем скуловой нерв входит в
скулоглазничное отверстие скуловой кости. В толще кости нерв делится на две
ветви, одна из которых — скуловисочная ветвь,
г. zygomaticotempordlis, выходит через одноименное отверстие в
височную ямку и заканчивается в коже височной области и латерального угла
глаза. Другая ветвь — скулолицевая,
г. zygomaticofacidlis, через отверстие на передней поверхности
скуловой кости направляется к коже скуловой и щечной областей.
3Узловые
ветви, rr. gangliondres [ganglionici], содержащие
чувствительные волокна, идут от верхнечелюстного нерва (в крыловидно-небной
ямке) к крылонебному узлу и к отходящим от него ветвям.
Крылонебный
узел, ganglion pterygopalatinum, относится к парасимпатической
части вегетативной нервной системы. К этому узлу подходят: 1) узловые
ветви (чувствительные — от верхнечелюстного нерва), волокна которых
проходят через узел транзитом и входят в состав ветвей этого узла; 2)преганглионарные
парасимпатические волокна от нерва крыловидного канала, которые
заканчиваются в крылонебном узле на клетках второго нейрона. Отростки этих
клеток выходят из узла в составе его ветвей; 3) постганглионарные
симпатические волокна от нерва крыловидного канала, которые проходят
через узел транзитом и входят в состав ветвей, выходящих из этого узла. Ветви
крылонебного узла:
1медиальные
и латеральные верхние задние носовые
ветви, rr. nasdles posteriores superiores medidles et laterdles, проникают
через клиновидно-небное отверстие и иннервируют слизистую оболочку полости
носа, в том числе ее железы. Наиболее крупная из верхних медиальных ветвей
— носонебный нерв, п. nasopala-tinus (nasopalatini), ложится
на перегородку носа, затем направляется через резцовый канал к слизистой
оболочке твердого неба;
2большой
и малые небные нервы, пЛ palatinus major et tin. palatini minores, через
одноименные каналы следуют к слизистой оболочке твердого и мягкого неба;
3нижние
задние носовые
ветви, rr. nasdles posteriores in-feriores, являются
ветвями большого небного нерва, проходят в небном канале и иннервируют
слизистую оболочку нижних отделов полости носа.
125. Тройничный
нерв: ядра, топография. Нижнечелюстной нерв (3-я ветвь V пары
ЧН).
Тройничный
нерв, п. trigeminus, смешанный нерв. Двигательные волокна тройничного нерва
начинаются из его двигательного ядра, лежащего в мосту. Чувствительные
волокна этого нерва подходят к мостовому ядру, а также к ядрам
среднемозгового и спинномозгового пути тройничного нерва. Этот нерв иннервирует
кожу лица, лобной и височной областей, слизистую оболочку полости носа и
околоносовых пазух, рта, языка (2/з), зубы, конъюнктиву глаза,
жевательные мышцы, мышцы дна полости рта (челюстно-подъязычная мышца и
переднее брюшко дву брюшной мышцы), а также мышцы, напрягающие небную
занавеску и барабанную перепонку. В области всех трех ветвей тройничного
нерва располагаются вегетативные (автономные) узлы, которые образовались из
клеток, выселившихся в процессе эмбриогенеза из ромбовидного мозга. Эти узлы
по своему строению идентичны внутриорганным узлам парасимпатической части
вегетативной нервной системы.
Тройничный
нерв выходит на основание мозга двумя корешками (чувствительным и
двигательным) в том месте^где мост переходит в среднюю мозжечковую ножку.
Чувствительный корешок, radix sensoria, значительно
толще двигательного корешка, radix motoria. Далее нерв
идет вперед и несколько латерально, вступает в расщепление твердой оболочки
головного мозга — тройничную полость, cavum trigeminale,
лежащую в области тройничного вдавления на передней поверхности
пирамиды височной кости. В этой полости находится утолщение тройничного нерва
— тройничный узел, ganglion trigeminale (гассеров
узел). Тройничный узел имеет форму полумесяца и представляет собой скопление
псевдоуниполярных чувствительных нервных клеток, центральные отростки которых
образуют чувствительный корешок и идут к его чувствительным ядрам.
Периферические отростки этих клеток направляются в составе ветвей тройничного
нерва и заканчиваются рецепторами в коже, слизистых оболочках и других
органах головы. Двигательный корешок тройничного нерва прилежит к
тройничному узлу снизу, а его волокна участвуют в формировании третьей ветви
этого нерва.
От
тройничного узла отходят три ветви тройничного нерва: 1) глазной нерв
(первая ветвь); 2) верхнечелюстной нерв (вторая ветвь); 3) нижнечелюстной
нерв (третья ветвь). Глазной и верхнечелюстной нервы являются
чувствительными, а нижнечелюстной — смешанным, он содержит чувствительные и
двигательные волокна. Каждая из ветвей тройничного нерва у своего начала
отдает чувствительную ветвь к твердой оболочке головного мозга.
Нижнечелюстной
нерв, п. mandibuldris, выходит из полости черепа через
овальное отверстие. В его составе имеются двигательные и чувствительные
нервные волокна. При выходе из овального отверстия от нижнечелюстного нерва
отходят двигательные ветви к одноименным жевательным мышцам.
Двигательные
ветви: 1) жевательный нерв, п. mas-setericus; 2) глубокие
височные нервы, пп. tempordles profundi; 3) латеральный
и медиальный крыловидные нервы,
пп. pterygoidei laterdlis et medidlis (рис.
175); 4) нерв мышцы, напрягающей небную занавеску,
п. musculi tensoris veil palatini; 5)нерв
мышцы, напрягающей барабанную перепонку,
п. musculi tensoris tympani.
Чувствительные
ветви:
1Менингеальная
ветвь, г. meningeus, возвращается в полость черепа
через остистое отверстие (сопровождает среднюю менингеальную артерию) для
иннервации твердой оболочки головного мозга в области средней черепной ямки;
2Щечный
нерв, «. buccdlis, вначале идет между головками латеральной
крыловидной мышцы, затем выходит из-под переднего края жевательной мышцы,
ложится на наружную поверхность щечной мышцы, прободает ее и заканчивается в
слизистой оболочке щеки, а также в коже угла рта.
3Ушно-височный
нерв, п. auriculotempordlis, начинается двумя
корешками, которые охватывают среднюю менингеальную артерию, а затем
соединяются в один ствол. Пройдя по внутренней поверхности венечного отростка
нижней челюсти, нерв обходит сзади ее шейку и поднимается кпереди от хряща наружного
слухового прохода, сопровождая поверхностную височную артерию. От
ушно-височного нерва отходят передние ушные нервы,
пп. auriculdres anteriores, к передней части ушной
раковины; нервы наружного слухового прохода,
п. medtus acustici externi; ветви барабанной
перепонки, rr. Membrdnae tympani, к барабанной
перепонке; поверхностные височные ветви [нервы], rr.
[nn.] tempordles super fiddles, к коже височной области; околоушные
ветви, rr. parotidei, содержащие послеузловые
парасимпатические секреторные нервные волокна к околоушной слюнной железе.
Эти волокна присоединились к ушно-височному нерву в составе соединительной
ветви (с ушно-височным нервом),
г. communicans (cum n.auriculotempordlis).
126.
Лицевой нерв: ядра, топография, ветви, области иннервации.
Лицевой
нерв, п. facialis , объединяет два нерва: собственно лицевой нерв, п. facialis, образованный
двигательными нервными волокнами — отростками клеток ядра лицевого нерва, и
промежуточный нерв, п. intermedius, содержащий
чувствительные вкусовые и вегетативные (парасимпатические) нервные волокна.
Чувствительные волокна заканчиваются на клетках ядра одиночного пути,
двигательные — начинаются от двигательного ядра, а вегетативные — от
верхнего слюноотделительного ядра. Ядра лицевого нерва залегают в пределах
моста мозга.
Выйдя
на основание мозга у заднего края моста, латерально от оливы, лицевой нерв
вместе с промежуточным и преддверно-улитковым нервами входит во внутренний
слуховой проход. В толще височной кости лицевой нерв идет в лицевом канале и
выходит из височной кости через шилососцевидное отверстие. В том месте, где
имеется коленце лицевого канала, лицевой нерв образует изгиб — коленце, geniculum, и узел
коленца, ganglion geniculi. Узел коленца относится к
чувствительной части лицевого (промежуточного) нерва и образован телами
псевдоуниполярных нейронов.
В
лицевом канале от лицевого нерва отходят следующие ветви:
1Большой
каменистый нерв, п. petrosus major, образован
преганглионарными парасимпатическими волокнами, которые являются отростками
клеток верхнего слюнноотдели-тельного ядра. Этот нерв берет начало от
лицевого в области коленца и выходит на переднюю поверхность пирамиды
височной кости через расщелину канала большого каменистого нерва. Пройдя по
одноименной борозде, а затем через рваное отверстие, большой каменистый нерв
входит в крыловидный канал и вместе с симпатическим нервом из внутреннего
сонного сплетения [глубокий каменистый нерв,
п. petrosus profundus (BNA)] называется нерв
крыловидного канала, п. canalis pterygoidei, и в составе
последнего подходит к крылонебному узлу (см. «Тройничный нерв»).
2Барабанная
струна, chorda tympani, образована преганглионарными
парасимпатическими волокнами, идущими от верхнего слюноотделительного ядра, и
чувствительными (вкусовыми) волокнами, являющимися периферическими отростками
псевдоуниполярных клеток узла коленца. Волокна начинаются на вкусовых
рецепторах, расположенных в слизистой оболочке передних двух третей языка и
мягкого неба. Барабанная струна отходит от лицевого нерва перед его выходом
из шилососцевидного отверстия, проходит через барабанную полость, не отдавая
там ветвей, и через барабанно-каменистую щель выходит из нее. Затем
барабанная струна направляется вперед и вниз и присоединяется к язычному
нерву.
3Стременной
нерв, п. stapedius, отходит от лицево го нерва и
иннервирует стременную мышцу. После выхода из шилососцевидного отверстия
лицевой нерв отдает двигательные ветви к заднему брюшку надчерепной мышцы, к
задней ушной мышце — задний ушной нерв, п. auricularis posterior, и
к заднему брюшку двубрюшной мышцы — двубрюшную ветвь,
г. digdstricus, к шилоподъязычной мышце — шило-подъязычную
ветвь, г. stylohyoideus.Затем лицевой нерв вступает в околоушную
слюнную железу и в ее толще делится на ряд ветвей, соединяющихся друг с
другом и образующих таким об разом околоушное сплетение, plexus parotideus [intra-parotideus]. Это
сплетение состоит только из двигательных волокон. Ветви околоушного
сплетения:
1 височные
ветви, rr. temporales, идут вверх в височную область и
иннервируют ушную мышцу, лобное брюшко надчереп-ной мышцы и круговую мышцу
глаза;
2 скуловые
ветви, rr. zygomdtici, уходят кпереди и кверху,
иннервируют круговую мышцу глаза и большую скуловую мышцу;
3) щечные
ветви, rr. buccdles, направляются вперед по поверхности
жевательной мышцы и иннервируют большую и малую скуловые мышцы, мышцу,
поднимающую верхнюю губу, и мышцу, поднимающую угол рта, щечную мышцу,
круговую мышцу рта, носовую мышцу, мышцы смеха;
4) краевая
ветвь нижней челюсти, г. margindlis mandibulae, идет вниз
и вперед вдоль тела нижней челюсти, иннервирует мышцы, опускающие нижнюю губу
и угол рта, а также подбородочную мышцу;
5) шейная
ветвь, г. сolii, направляется позади угла нижней челюсти вниз на шею
к подкожной мышце шеи, соединяется с поперечным нервом шеи из шейного
сплетения.
127. Блуждающий нерв:
ядра, топография, ветви, области иннервации.
Самый
длинный из черепных нервов. Нерв смешанный, состоит из двигателъных,
чувствительных и парасимпатических волокон. Имеет три ядра, проецирующиеся в
нижнем треугольнике ромбовидной ямки, т.е. в продолговатом мозге:
–
двигательное двойное ядро, nucl. ambiguus, общее для IХ, Х и ХI
пар черепных нервов;
–
чувствительное ядро одиночного пучка, nucl. tractus solitarii,
обшее для VII, IХ и Х пар;
–
парасимпатическое заднее (дорсалъное) ядро, nucl. dorsalis nervi
vagi.
Из
мозга нерв выходит через заднюю боковую борозду продолговатого мозга 5-6
корешками, которые затем объединяются в один ствол и через яремное
отверстие, foramen jugulare, покидает полость черепа. В яремном
отверстии имеется утолщение – чувствительный верхний узел, g.
superius. На 1-1,5 см ниже располагается нижний чувствителъный
узел, g. inferius. Оба узла состоят из чувствительных клеток,
отростки которых составляют чувствительную порцию нерва. В центральном
направлении, к мозгу (к чувствительным ядрам) направляются центральные
отростки, на периферию, в составе ветвей блуждающего нерва – периферические.
Затем нерв идет на шее в составе сосудисто-нервного пучка, состоящего из
сонной артерии, внутренней яремной вены и блуждающего нерва. Все три
образования покрыты соединительнотканной оболочкой и располагаются вначале
сбоку от гортани, затем сбоку от щитовидной железы и трахеи. При переходе в
грудную полость правый блуждаюший нерв проходит впереди правой подключичной
артерии, а левый по передней поверхности дуги аорты. Оба нерва в грудной
полости отклоняются кзади, идут по задней поверхности корня легкого и в
заднем средостении подходят к пищеводу. Правый блуждающий нерв идет по задней
поверхности пищевода и образует там заднее пищеводное сплетение, а левый идет
на переднюю поверхность и образует соответственно переднее пищеводное
сплетение. Эти сплетения тянутся вдоль пищевода и проходя через диафрагму,
образуют передний и задний ствол блуждающего нерва, truncus anterius
et posterius. В брюшной полости передний ствол идет по передней
поверхности кардиальной части желудка и распадается на отделъные веточки,
часть из них идет к печени, остальные образуют переднее сплетение
желудка, plexus gastricus anterius. Задний ствол идет по задней
поверхности желудка, отдает небольшое количество ветвей к его стенкам, а
осталъная большая часть веточек идет к чревному (солнечному) сплетению, р1ехus
coeliacus seu solaris, и участвует в его образовании. Желудочные ветви
блуждающего нерва иннервируют мышцы, железы и слизистую оболочку желудка. От
чревного сплетения вегетативные волокна идут по кровеносным сосудам ко всем
органам брюшной полости за исключением нижних отделов толстой кишки
(нисходящая ободочная и сигмовидная) и органов малого таза и иннервируют их.
По ходу крупных сосудов образуется еще целый ряд сплетений.
Топографически
весь ствол блуждающего нерва делится на 4 отдела:
1.
Головной отдел – между верхним и нижним чувствительными узлами.
2.
Шейный отдел – между нижним чувствительным узлом и местом отхождения
возвратного гортанного нерва.
3.
Грудной отдел – от места отхождения возвратного гортанного нерва до
диафрагмы.
4.
Брюшной отдел – от диафрагмы до входа в малый таз.
Ветви
блуждающего нерва.
В
головном отделе блуждающий нерв дает:
1.
Оболочечная ветвь, r. meningeus, начинается от верхнего узла,
через яремное отверстие идет в полость черепа и иннервирует твердую мозговую
оболочку задней черепной ямки.
2.
Ушная ветвь, r. auricularis, отходит от верхнего узла, заходит в
яремное отверстие и через canalliculus mastoideus проникает
в барабанную полость, выходит из последней через барабанно-сосцевидную
щель, fissura tympanomastoidea, подходит к задней стенке
наружного слухового прохода и иннервирует ее (вот почему при раздражении кожи
наружного слухового прохода появляется кашель) и кожу наружной поверхности
ушной раковины.
3.
Соединительная ветвь с IX парой, r. communicans cum n.
glossopharingeus, – соединяет верхний чувствительный узел с нижним узлом
языкоглоточного нерва.
4.
Верхний анастомоз, r. communicans superior, – соединяет верхний
чувствительный узел с верхним шейным симпатическим узлом.
5.
Соединительная ветвь c XI парой, r. communicans cum n. accessorius,
Ветви
шейного отдела:
1.
Нижний анастомоз, r. communicans inferior, – соединяет нижний
чувствительный узел блуждающего нерва с верхним шейным симпатическим узлом.
2.
Соединительная ветвь с ХII парой, r. communicans cum n. hypoglossus.
3.
Верхний гортанный нерв, n. 1агуngeus superior, – идет к боковой
стенке гортани и разделяется на две ветви – наружную и внутреннюю. Наружная
ветвь преимущественно двигательная и иннервирует m. cricothyroideus
et m. constrictor pharyngis inferior. Внутренняя ветвь – чувствительная,
через membrana thyrohyoidea заходит в полость гортани и
иннервирует слизистую гортани выше голосовой щели, надгортанник и корень
языка.
4.
Глоточные ветви, rr. pharyngei, – идут к задней стенке глотки и в
области среднего сжимателя глотки, m. constrictor pharyngis medius,
участвуют в образовании глоточного сплетения, р1ехus pharyngeus.
От него идут волокна к мышцам глотки, слизистой и мышцам мягкого неба за
исключением m. tensor veli palatini, которую иннервирует V пара.
5.
Нерв, понижающий кровяное давление, n. depressor, – состоит, в
основном из чувствителъных волокон, идет к дуге аорты и к сердечному
сплетению, заканчиваясь барорецепторами.
6.
Верхние шейные сердечные ветви, rr. сагdiaci cervicales superiores,
– содержат чувствительные и парасимпатические волокна, идут по стенке общей
сонной артерии к сердцу, где входят в состав глубокого сердечного
сплетения, р1ехus cardiacus profundus.
7.
Возвратный гортанный нерв, n.1агуngeus recurrens, – правый
отходит от блуждающего нерва на уровне нижнего края правой подключичной
артерии и поднимается вверх по ее задней поверхности, а левый – начинается на
уровне нижнего края дуги аорты и идет назад вверх по ее задней поверхности.
Затем оба нерва идут в борозде между трахеей и пищеводом и доходят до
гортани. Возвратный гортанный нерв содержит чувствительные, двигательные и
парасимпатические волокна и на своем пути дает следующие ветви:
–
нижние шейные сердечные ветви, rr. cardiaci cervicales inferiores,
идут к поверхностному сердечному сплетению, соединяясь с ветвями
симпатического ствола;
–
трахеальные ветви, rr. tracheales – иннервируют трахею
(слизистую оболочку, железы, гладкие мышцы);
–
пищеводные ветви, rr. esophagei – иннервируют слизистую
оболочку пищевода, железы и мышцы;
–
нижний гортанный нерв, n. 1агуngeus inferior, конечная ветвь
возвратного гортанного нерва, в области гортани распадается на ветви, которые
иннервируют: все мышцы гортани, за исключением перстнещитовидной, слизистую
оболочку гортани ниже голосовой щели, а также щитовидную, паращитовидные
железы, тимус и лимфатические узлы шеи.
Ветви
грудного отдела:
1.
Бронхиальные ветви, rr. bronchiales, образуют бронхиалъное, а
затем легочное сплетение, р1ехus pulmonalis, иннервируют гладкие
мышцы и железы бронхов и осуществляют чувствительную иннервацию бронхов и
легких.
2.
Трахеальные ветви, rr. tracheales, – иннервируют трахею.
3.
Пищеводные ветви, rr.esophagei, – образуют переднее и заднее
пищеводные сплетения.
4.
Перикардиальные ветви, rr. pericardici, – направляются к
перикарду и иннервируют его.
5.
Грудные сердечные ветви, rr. cardiaci thoracici, участвуют в
формировании сердечных сплетений.
Ветви
брюшного отдела:
1.
Передний блуждающий ствол, truncus vagalis anterior, от которого
отходят передние желудочные ветви, rr. gastrici anteriores, и
печеночные ветви, rr. hepatici.
2.
Задний блуждающий ствол, truncus vagalis posterior, от которого
отходят задние желудочные ветви, rr. gastrici posteriores,
чревные ветви, rr. coeliaci.
В
составе ветвей чревного сплетения (смотри выше – ход блуждающего нерва)
волокна блуждающих нервов достигают органов брюшной полости (печень, селезенка,
поджелудочная железа, почки, тонкая и толстая кишка до нисходящей ободочной),
в которых иннервируют гладкую мускулатуру, железы и слизистые оболочки.
При
одностороннем повреждении блуждающего нерва, наблюдается свисание мягкого
неба на стороне повреждения, неподвижность или отставание его на данной
половине при произнесении звука «А». Язычок отклонен в здоровую сторону.
Голос становится хриплым вследствие одностороннего паралича голосовой связки.
При
двустороннем поражении блуждающего нерва наблюдается носовой гнусавый оттенок
голоса, выливание жидкой пищи через нос вследствие паралича мягкого неба.
Возможна даже полная афония – шепотная, беззвучная речь. Паралич
надгортанника приводит к поперхиванию во время еды, кашлю. Возможна
тахикардия и замедление дыхания. Полное двустороннее поражение блуждающих
нервов приводит к летальному исходу из-за остановки сердца и дыхания.
128. Языкоглоточный, добавочный и подъязычный
нервы: ядра, топография, ветви, области иннервации.
Добавочный нерв (XI)
Добавочный нерв, п. accessorius, является двигательным нервом,
иннервирует грудино-ключично-сосцевидную и трапециевидную мышцы. Он имеет
два ядра. Одно ядро залегает в пределах продолговатого мозга, а другое — в
спинном мозге. Нерв начинается несколькими черепными и спинномозговыми корешками.
Черепные корешки, radices craniales, выходят из задней
латеральной борозды продолговатого мозга, спинномозговые корешки, radices spindles, —
из такой же борозды шейной части спинного мозга и поднимаются вверх. Образо
вавшийся ствол добавочного нерва направляется к яремному отверстию, где
делится на две ветви: внутреннюю и наружную. Внутренняя ветвь,
г. internus, образованная волокнами как черепных, так и
спинномозговых корешков, присоединяется к стволу блуждающего нерва. Наружная
ветвь, г. externus, выходит из яремного отверстия, идет вначале
между внутренней сонной артерией и внутренней яремной веной, а затем, подойдя
под заднее брюшко двубрюшной мышцы, направляется к
грудино-ключично-сосцевидной мышце. Отдав ей часть ветвей, наружная ветвь
появляется у заднего края этой мышцы и далее следует к трапециевидной мышце,
которую также иннервирует.
Двигательная часть
слагается из 2-х частей церебральной и спинальной. Путь двух нейронный 1-ый
лежит в коре прецентральной извилины. 2-й нейрон –двойное ядро блуждающего
нерва, или передние рога С1-С5. Периферический нейрон
дает волокна частью выходящие из продолговатьго мозга, частью из спинного.
Они объединяются в области яремного отверстия. Нерв делится на две ветви,
одна иннервирует m.trapezius, m. sternoclaidomastoideus (наружная ветвь).При
поражении – опущение одноименного надплечья, атрофия
грудинноключичнососцевидной мышцы.
Подъязычный нерв (XII)
Подъязычный нерв,
п. hypoglossus,—также двигательный, иннервирует мышцы языка. Нервные волокна
выходят из двигательного ядра подъязычного нерва, которое находится в продолговатом
мозге. Из продолговатого мозга нерв выходит многочисленными корешками в
борозде между пирамидой и оливой. Ствол подъязычного нерва направляется
вперед и латерально в одноименный канал и проходит через него. Выйдя из
канала, подъязычный нерв идет вниз и кпереди, огибая блуждающий нерв и
внутреннюю сонную артерию с латеральной стороны. Пройдя между внутренней
сонной артерией и внутренней яремной веной, подъязычный нерв направляется
под заднее брюшко двубрюшной мышцы и под шилоподъязычную мышцу и уходит в
поднижнечелюстной треугольник. Образовав дугу, обращенную выпуклостью вниз,
подъязычный нерв следует вперед и вверх к языку, в толще которого распадается
на язычные ветви, гг. Ип-guales, иннервирующие мышцы языка.
XII пара – подъязычный нерв (n. hypoglossus) — результат
слияния 3 и 4 спинномозговых нервов. Нерв двигательный, имеет одно ядро в
ромбовидной ямке. Выходит из полости черепа в одноименном канале затылочной кости.
Образует дугу в поднижнечелюстном треугольнике, является верхней границей
треугольника Пирогова. Вблизи m hyoglossus делится на конечные ветви. Они
иннервируют мышцы языка, а одна из ветвей спускается вниз, соединяется с
ветвью шейного сплетения и образует вместе с ней шейную петлю. Ветви этой
петли иннервируют мышцы ниже подъязычной кости.При одностороннем поражении
возникает атрофия одноименной половины языка. При двустороннем – паралич
языка – речь и жевание нарушены. Поражение m. geniohioideus ведет к
невозможности выдвинуть язык вперед.
IX пара –
языкоглоточный нерв (n. glossopharyngeus) содержит 4 вида волокон:
чувствительные, двигательные, вкусовые и секреторные. Имеет три ядра:
двигательное – n.ambiguus, общее с X, XI; чувствительное – n.tractus
solitarius общее с VII, X и вегетативное (парасимпатическое) – n.
salivatorius inferior.
Чувствительная часть
имеет цепь из трех нейронов. Клетки первых нейронов расположены в верхнем и
нижним узлах языкоглоточного нерва. Они лежат в области яремного отверстия.
Дендриты этих клеток лежат на периферии – в рецепторах задней/трети языка,
мягкого неба, зева, глотки, надгортаннике, слуховой трубы и барабанной
полости. А аксоны входят в продолговатый мозг, где и заканчиваются в ядре
одиночного пути (2 нейрон). Его аксоны переходят на противоположную сторону,
присоединяются к lemniscus medialis и оканчиваются на клетках таламуса (3
нейрон). Их аксоны проходят через заднюю/треть задней ножки внутренней
капсулы и идут к коре нижнего отдела постцентральной извилины.
Чувствительные волокна
IX пары, проводящие вкусовые ощущения от задней/трети языка и мягкого неба,
представляют собой дендриты клеток нижнего узла языкоглоточного нерва
(1нейрон). Аксоны его вступают в ядро одиночного пути (2 нейрон), отсюда
аксоны образуют перекрест и, проходя в составе медиальной петли, оканчиваются
на вентральном и медиальном ядрах таламуса (3 нейрон). Аксоны их идут в
парагиппокампальную извилину (gyrus parahippocampalis).
Двигательный путь
состоит из 2 нейронов. 1-ый нейрон – клетки нижней части прецентральной
извилины, аксоны которого проходят в составе корково-ядерного пути и
заканчиваются у двойного ядра (2-й нейрон). От него отходят волокна,
иннервирующие шилоглоточную мышцу.
Парасимпатические
волокна начинаются от переднего отдела гипоталамуса и заканчиваются у нижнего
слюноотделительного ядра, от которого волокна переходят в крупную ветвь IX
пары – барабанный нерв. В барабанной полости этот нерв с симпатическими
нервами образует барабанное сплетение. Далее волокна вступают в ушной узел,
где и прерываются. Ветви этого узла идут к околоушной слюнной железе,
обеспечивая ее секреторную иннервацию. При поражении IX пары возникает
расстройство вкуса одноименной задней/ трети языка, снижение глоточного
рефлекса и рефлекса с мягкого неба, расстройство глотания.
129. Вегетативная часть нервной
системы. Особенности строения, отличие от соматической нервной системы. Центры и периферические образования
парасимпатической части вегетативной нервной системы.
Вегетативная нервная система — отдел нервной системы,
регулирующий деятельность внутренних органов, желез внутренней и внешней
секреции, кровеносных и лимфатических сосудов. Играет ведущую роль в
поддержании постоянства внутренней среды организма и в приспособительных
реакциях всех позвоночных. Деятельность вегетативной нервной системы, в
отличие от соматической НС, не зависит от воли человека. Это означает, что в
обычных условиях человек не может волевым усилием заставить сердце биться
реже или мышцы желудка — не сокращаться. Однако достичь сознательного
влияния на многие параметры, контролируемые ВНС, можно с помощью специальных
методов тренировки — например, с использованием методов биологической
обратной связи. Под контролем автономной системы находятся
органы кровообращения, дыхания, пищеварения, выделения, размножения, а
также обмен веществ и рост. Фактически
эфферентный отдел ВНС осуществляет нервную регуляцию функций всех органов и
тканей, кроме скелетных мышц, которыми управляет соматическая
нервная система.
В отличие от соматической
нервной системы, двигательный эффекторный нейрон в автономной
нервной системе находится на периферии, и спинной мозг лишь
косвенно управляет его импульсами
Автономная
(вегетативная) нервная система подразделяется на центральный и периферический
отделы. К центральному отделу относятся: 1) парасимпатические
ядра III, VII, IX и X пар черепных
нервов, лежащие в мозговом стволе (mesence-phalon, pons, medulla oblongdta); 2)вегетативное
(симпатическое) ядро, образующее боковой промежуточный столб, columna inter mediolateralis (autonomica),
VIII шейного, всех грудных и двух верхних поясничных сегментов спинного мозга
(Cvin, Thi—Ln); 3) крестцовые парасимпатические ядра, nuclei parasym-pdthici sacrales,залегающие
в сером веществе трех крестцовых сегментов спинного мозга (Sn—Siv).
К
периферическому отделу относятся: 1) вегетативные (автономные)
нервы, ветви и нервные волокна, nn., rr. et neurofibrae autonomici(viscerates), выходящие
из головного и спинного мозга; 2) вегетативные (автономные,
висцеральные) сплетения, plexus autonomici (viscerates); 3)узлы
вегетативных (автономных, висцеральных) сплетений, ganglia plexum autono-micorum (visceralium);
4) симпатический ствол, truncus sympa-thicus [sympatheticus] (правый
и левый), с его узлами, межузловыми и соединительными ветвями и
симпатическими нервами; 5) концевые узлы,ganglia terminalia, парасимпатической
части вегетативной нервной системы.
Анатомически и функционально вегетативная
нервная система подразделяется на симпатическую, парасимпатическую и
метасимпатическую
Парасимпатическая часть, pars parasympathica (parasympathetica), автономной (вегетативной) нервной
системы подразделяется на головной и крестцовый отделы. К головному отделу
[pars cranidlis] относятся вегетативные ядра и парасимпатические волокна
глазодвигательного (III пара), лицевого (точнее,
промежуточного, — VIII пара), языкоглоточного (IX паpa) и блуждающего (X пара) нервов, а также ресничный, крылонебный,
поднижнечелюстной, подъязычный и ушной узлы и их ветви. Крестцовый отдел
[pars pelvica] парасимпатической
части представлен крестцовыми парасимпатическими ядрами, nuclei parasympathetici sacrales, II, III и IV крестцовых сегментов спинного мозга, внутренностными
тазовыми нервами, пп. splanchnici pelvini, и парасимпатическими тазовыми
узлами, ganglia pelvina, с
их ветвями.
1. Парасимпатическая часть
глазодвигательного нерва представлена добавочным (парасимпатическим)
ядром, nucl. oculo—motorius accessorius, так называемым ядром Якубовича, ресничным
узлом и отростками клеток, расположенных в этом ядре и узле. Аксоны клеток
добавочного ядра глазодвигательного нерва, залегающего в покрышке среднего
мозга, проходят в составе III пары черепных нервов в виде преганглионарных волокон.
2. Парасимпатическая часть лицевого
нерва состоит из верхнего и слюноотделительного ядра, крылонебного,
поднижнече-люстного и подъязычного вегетативных узлов. Аксоны клеток верхнего
слюноотделительного ядра, лежащего в покрышке моста, проходят в составе
лицевого (промежуточного) нерва в одноименном канале.
3. Парасимпатическая часть
языкоглоточного нерва образована нижним слюноотделительным ядром,
ушным узлом и отростками залегающих в них клеток. Аксоны клеток нижнего слюноотделительного
ядра, находящегося в продолговатом мозге, в составе языкоглоточного нерва
выходят из полости черепа через яремное отверстие.
4. Парасимпатическая часть
блуждающего нерва состоит из заднего (парасимпатического) ядра
блуждающего нерва, многочисленных узлов, входящих в состав органных
вегетативных сплетений и отростков клеток, расположенных в ядре и этих узлах.
Аксоны клеток заднего ядра блуждающего нерва, находящегося в продолговатом
мозге, идут в составе ветвей блуждающего нерва. Они достигают парасимпатических
узлов, ganglia parasympathica, околоорганных и внутриорганных вегетативных
сплетений.
5. Крестцовый отдел парасимпатической
части автономной (вегетативной) нервной системы представлен крестцовыми
парасимпатическими ядрами, nuclei parasympathetia sac—rales, расположенными в латеральном
промежуточном веществе 11 крестцовых сегментов спинного мозга, тазовыми
(парасимпатическими) узлами, ganglia
pelvina, и отростками залегающих в них клеток.
Аксоны клеток крестцовых парасимпатических ядер выходят из спинного мозга в
составе передних корешков, затем идут в составе передних ветвей крестцовых
спинномозговых нервов и после выхода их через тазовые крестцовые отверстия
ответвляются, образуют тазовые внутренностные нервы, пп. spldnchnici pelvini.
130. Центры и
периферические образования симпатической части вегетативной нервной системы,
значение.
Симпатическая
нервная система делится на центральную,
расположенную в спинном мозге,
и периферическую,
включающую многочисленные соединённые друг с другом нервные ветви и узлы.
Центры симпатической системы (спинномозговой центр Якобсона) находятся в
боковых рогах грудного и поясничного сегментов. симпатические центры
локализуются в боковых рогах в следующих сегментах спинного мозга: С8, все
грудные (12), L1, L2. Нейроны этой области участвуют в иннервации гладких
мышц внутренних органов, внутренних мышц глаза (регуляция величины зрачка),
желез (слезных, слюнных, потовых, бронхиальных, пищеварительных), кровеносных
и лимфатических сосудов.
Симпатические
волокна выходят из спинного мозга на протяжении от I—II грудного до II—IV
поясничного сегмента. По своему ходу симпатические волокна отделяются от
двигательных соматических, и далее, в виде белых соединительных ветвей,
вступают в узлы пограничного симпатического ствола.
Периферическая
часть симпатической нервной системы образована эфферентными и
чувствительными нейронами с их
отростками, располагающимися в околопозвоночных и удаленных от спинного мозга
предпозвоночных узлах.
Симпатическая
нервная система активируется при стрессовых реакциях. Для
неё характерно генерализованное влияние, при этом симпатические волокна
иннервируют все без исключения органы.
Основным
медиатором, выделяемым преганглионарными волокнами, так же как и в
парасимпатической нервной системе, является ацетилхолин, а
постганглионарными волокнами — норадреналин.
131. Иннервация
органов шеи и грудной полости.
Шея::: Кожа шеи: малый затылочный, большой
ушной, поперечный шеиинадключичные нервы (ветви шейного сплетения).
Мышцы шеи. Поверхностные мышцы шеи. Подкожная
мышца шеи — шейная ветвь лицевого нерва; грудино-ключично-сосцевидная мышца —
добавочный нерв (XI пара черепномозговых нервов); мышцы шеи, расположенные
ниже подъязычной кости, — шейная петля; мышцы шеи, расположенные выше
подъязычной кости: переднее брюшко двубрюшной мышцы — 3-я, нижнечелюстная,
ветвь тройничного нерва, заднее брюшко — лицевой нерв, шило-подъязычная мышца
— лицевой нерв, шило-язычная мышца — подъязычный нерв: шило-глоточная мышца —
языко-глоточный нерв; подъязычно-челюстная мышца — 3-я, нижнечелюстная, ветвь
тройничного нерва; подбородочно-язычная, подбородочно-подъязычная и
подъязычно-язычная мышцы — подъязычный нерв (XII пара черепномозговых
нервов).
Глубокие мышцы шеи — мышечные ветви шейного и
плечевого сплетений.
Щитовидная и паращитовидеые железы. Эти железы иннервируются
волокнами блуждающего нерва и пограничного симпатического ствола,
чувствительные волокна получают из шейного сплетения.
Гортань. Иннервация слизистой оболочки гортани:
выше голосовой щели — верхний гортанный нерв (ветвь блуждающего нерва), ниже
голосовой щели — нижний гортанный нерв (ветвь гортанного возрастного нерва).
Иннервация мышц гортани: перстневидно-щитовидная мышца —
верхний гортанный нерв; остальные мышцы гортани — нижний гортанный нерв
(ветви блуждающего нерва).
Иннервация мышц и органов области шеи.
Шея, как область, имеет верхнюю и нижнюю границы. Верхняя
граница проходит по краю тела нижней челюсти, линии, соединяющей угол нижней
челюсти с верхушкой сосцевидного отростка и верхней выйной линии до наружного
затылочного бугра. Нижняя граница проходит по яремной вырезке грудины,
верхнему краю ключицы до ключично-акромиального сочленения, от которого
следует к остистому отростку VII шейного позвонка. Фронтальная плоскость,
проведенная через поперечные отростки шейных позвонков, делит область шеи на
два отдела – передний и задний.
В пределах переднего отдела располагаются мышцы, имеющие
различное функциональное значение. Эти мышцы приводят в движение голову,
нижнюю челюсть, подъязычную кость, шейный отдел позвоночника, верхние два
ребра.
Мышцы по расположению делятся на две группы: мышцы,
лежащие спереди от гортани и крупных сосудов и глубокие
мышцы.
Мышцы, лежащие спереди от гортани и крупных сосудов, в свою
очередь делятся на поверхностные мышцы –
грудино-ключично-подъязычная (m. sternocleidomastoideus) мышца и подкожная
мышца шеи (m.platysma) и мышцы, прикрепляющиеся к подъязычной
кости. Мышцы по отношению к подъязычной кости делятся на мышцы,
лежащие выше и ниже подъязычной кости. К первым относятся двубрюшная мышца
(m. digastricus), челюстно-подъязычная (m. mylohyoideus),
подбородочно-подъязычная (m. geniohyoideus) и шилоподъязычная мышцы (m. stylohyoideus).
К мышцам, расположенным ниже подъязычной кости, относятся
лопаточно-подъязычная мышца (m. omohyoideus), грудино-подъязычная (m.
sternohyoideus), грудино-щитовидная (m. sternotheroideus) и щитоподъязычные
мышцы (m. thyrohyoideus).
Глубокие мышцы шеи представлены тремя группами: медиальной,
латеральной и подзатылочной группой мышц. К медиальной группе относятся
длинная мышца головы (m. longus capitis), длинная мышца шеи (m. longus
colli), передняя прямая мышца головы (m. rectus capitis anterior) и
латеральная прямая мышца головы (m. rectus capitis lateralis). Латеральная
группа мышц представлена тремя лестничными мышцами: передней, средней и
задней (mm. scalene anterior, medius et posterior). Подзатылочную группу мышц
составляют: большая задняя прямая мышца головы (m. rectus capitis posterior
major), малая задняя прямая мышца головы (m.rectus capitis posterior minor),
верхняя косая мышца головы (m.obliquus capitis superior) и нижняя косая мышца
головы (m.obliquus capitis inferior).
Иннервация мышц, лежащих спереди от гортани и крупных
сосудов.
Челюстно-подъязычная мышца и переднее брюшко двубрюшной мышцы (venter anterior
m.digastricus) иннервируются из третей ветви тройничного нерва
(n.mandibularis), V пара черепных нервов (n. mylohyoideus, r.digastricus). Подкожная
мышца, шилоподъязычная и заднее брюшко двубрюшной мышцы (venter
posterior m.digastricus) получают иннервацию из VII пары черепных нервов –
лицевого нерва (n.facialis). Подбородочно-подъязычная мышца иннервируется
из шейного сплетения, ветвь от верхнего корешка глубокой шейной петли (ansae
cervicalis profunda).
Грудино-ключично-подъязычная мышца иннервируется наружной ветвью
добавочного нерва, XI пара черепных нервов (r.externus n.accessori), и
мышечными ветвями шейного сплетения (n.cervicalis, CII-CIV). Мышцы, лежащие
ниже подъязычной кости – лопаточно-подъязычная, грудино-подъязычная,
грудино-щитовидная и щитоподъязычная, получают иннервацию из глубокой шейной
петли шейного сплетения (ansae cervicalis profunda). Глубокая шейная петля
образуется двумя корешками (верхним и нижним) шейного сплетения и
располагается на превертебральном листке (пластинке) собственной фасции шеи
(lamina prevertebralis fascia cervicalis propria) несколько выше
промежуточного сухожилия лопаточно-подъязычной мышцы.
Иннервация глубоких мышц.
Латеральная и медиальная группа глубоких мышц шеи
иннервируются мышечными ветвями шейного сплетения. Подзатылочные мышцы
иннервируются подзатылочным нервом (n. suboccipitalis), являющегося задней
ветвью I шейного спинномозгового нерва.
В области шеи располагаются органы:
гортанная часть глотки, шейный отдел пищевода, гортань, трахея, щитовидная
железа и паращитовидные железы.
Иннервация глотки. По ходу глотки
образуется глоточное сплетение, формирующееся волокнами языкоглоточного и
блуждающего нервов. Чувствительная (афферентная) иннервация слизистой
оболочки глотки обеспечивается глоточными ветвями языкоготочного и
блуждающего нервов (rr. pharengiales nn. glossopharingei et vagi). Железы
слизистой оболочки получают парасимпатическую иннервацию также из глоточных
ветвей языкоглоточного и блуждающего нерва. Симпатическая иннервация
осуществляется от верхнего шейного узла симпатического ствола.
Поперечнополосатые мышцы глотки иннервируются двигательными (соматическими)
волокнами блуждающего и языкоглоточного нервов. Констрикторы иннервируются
ветвями блуждающего нерва из глоточного сплетения, шилоглоточная мышца
получает иннервацию от языкоглоточного нерва.
Иннервация пищевода.
Шейная часть пищевода иннервируется
ветвями блуждающего нерва. Благодаря смешанному составу волокон блуждающего
нерва обеспечивается чувствительная (афферентная) иннервация слизистой
оболочки пищевода, двигательная (соматическая) иннервация поперечнополосатых
мышц и вегетативная (парасимпатическая) иннервация желез слизистой оболочки.
Симпатическая иннервация обеспечивается волокнами от паравертебральных узлов
шейного отдела симпатического ствола по ходу артерий, снабжающих орган
кровью.
Иннервация гортани.
Чувствительная иннервация слизистой
оболочки гортани обеспечивается ветвями блуждающего нерва — верхним и нижним
гортанными нервами. Нижним гортанный нерв является ветвью возвратного нерва.
Верхний гортанный нерв иннервирует слизистую гортани выше голосовой щели, а
нижний — ниже ее. Парасимпатическая иннервация желез слизистой оболочки также
обеспечивается этими же нервами. Необходимо отметить, что преганглионарные
волокна, идущие в составе ветвей блуждающего нерва переключаются на
постганглионарные в интрамуральных ганглиях в подслизистой оболочке органов.
Иннервация мышц гортани: верхний
гортанный нерв иннервирует перстнещитовидную мышцу (m. crycothyroideus). Все
остальные мышцы гортани: задняя перстнечерпаловидная (m. crycoarytenoideus
posterior), латеральная перстнечерпаловидная (m. crycoarytenoideus lateralis),
щиточерпаловидная (m. thyroarytenoideus), поперечная черпаловидная (m.
arytenoideus transverses), косая черпаловидная (m. arytenoideus obliquus)
получают эфферентную (двигательную) иннервацию из нижнего гортанного нерва.
Симпатическая иннервация обеспечивается
от верхнего, среднего и нижнего шейных узлов симпатического ствола по ходу
артерий кровоснабжающих гортань.
Необходимо отметить, что на уровне
возвратного нерва заканчивается двигательная (соматическая) иннервация
блуждающего нерва. Вся гладкая мускулатура органов грудной и брюшной полости
иннервируется эфферентными парасимпатическими волокнами блуждающего нерва.
Иннервация шейной части трахеи.
Чувствительная и парасимпатическая
иннервация: двигательная – для гладкой мускулатуры и секреторная – для желез,
осуществляется ветвями блуждающего нерва — трахеальными ветвями из
возвратного нерва и трахеальными ветвями грудного отдела вагуса.
Симпатическая иннервация
обеспечивается от нижнего шейного узла и узлов грудного отдела симпатического
ствола по ходу артерий, кровоснабжающих трахею.
Иннервация щитовидной железы и
паращитовидных желез.
Чувствительная и парасимпатическая
иннервация щитовидной железы и паращитовидных желез осуществляется ветвями
блуждающего нерва, в составе верхнего гортанного и нижнего гортанного нервов.
Симпатическая иннервация
обеспечивается от узлов шейного отдела симпатического ствола по ходу
артериальных сосудов, кровоснабжающих эти железы.
Грудь
Собственные мышцы груди иннервируются межреберными
нервами, кожа грудной области получает чувствительные волокна в основном из
межреберных нервов, отчасти за счет ветвей шейного (подключичная область) и
плечевого (в латеральных отделах) сплетений.
Сердце. Иннервация вегетативная: симпатическая
— от шейного отдела пограничного ствола (от его трех узлов отходят к сердцу
соответственно верхний, средний и нижний сердечные нервы), парасимпатическая
— sa счет блуждающего нерва (верхняя сердечная ветвь отходит от
верхне-юртанного нерва, нижние сердечные ветви — от гортанного возвратного
нерва). Афферентные волокна к сердцу приходят в составе тех же сердечных
ветвей из блуждающего нерва и из шейных и верхних грудных спинномозговых
нервов через пограничный симпатический ствол.
Вилочковая железа. Иннервация вегетативная,
осуществляется ветвями блуждающего нерва и пограничного симпатического
ствола, чувствительные волокна приходят из шейных спинномозговых узлов по
ветвям пограничного симпатического ствола.
Пищевод. Чувствительная иннервация — блуждающий
и языкоглоточный нервы и афферентные волокна грудных спинномозговых нервов.
Поперечнополосатая мускулатура его верхнего отдела получает двигательные
соматические волокна из блуждающего нерва, гладкая мускулатура нижнего отдела
имеет вегетативную иннервацию: из пограничного симпатического ствола и блуждающего
нерва.
Легкие. Иннервация вегетативная: за счет
ветвей пограничного симпатического ствола и блуждающего нерва.
132. Иннервация органов
брюшной полости и таза.
Соматическая и
вегетативная иннервация органов таза и его стенок весьма обширна, чем можно
объяснить частоту шока при их повреждении или тяжелых операциях.
Соматическая
иннервация таза осуществляется ветвями различных нервных сплетений, которые
почти не обладают смещаемостью. Поэтому эти ветви могут легко сдавливаться
при беременности или внутритазовых опухолях, вызывая парестезии и даже
параличи. Из соматических нервов практическое значение имеют крестцовые
спинномозговые нервы (nn. sacrales), вентральные ветви которых выходят из
крестцового канала через тазовые крестцовые отверстия и, соединяясь между
собой, образуют крестцовое сплетение. Это сплетение парное, каждое из них
имеет треугольную форму с вершиной у подгрушевидного отверстия и
располагается преимущественно на передней поверхности грушевидной мышцы.
Поясничные спинномозговые нервы (nn. lumbales) выходят из позвоночного канала
через соответствующие межпозвоночные отверстия; вентральные ветви их образуют
поясничное сплетение (plexus lumbalis), располагающееся преимущественно между
квадратной мышцей поясницы сзади и большой поясничной мышцей спереди, а
отчасти и в толще последней.
Задние, или
дорсальные, ветви поясничных и крестцовых спинномозговых нервов иннервируют
преимущественно костномышечные образования, кожу спины и крестцовокопчиковой
области.
Задние ветви
четырех верхних крестцовых нервов выходят из крестцового канала через
дорсальные крестцовые отверстия, а 5-й крестцовый и копчиковый нервы — через
выходное отверстие крестцового канала (hiatus sacralis). Между задними
ветвями крестцовых нервов и копчиковым нервом образуются первичные и
вторичные ветви, что дает основание комплекс задних ветвей крестцовых нервов
рассматривать как заднее крестцовое сплетение (plexus sacralis posterior).
Пояснично
крестцовый ствол (truncus lumbosacralis) является производным поясничного
сплетения спускается в малый таз, располагаясь медиальнее внутренней
подвздошной артерии, и участвует в образовании крестцового сплетения. Таким
образом, пояснично-крестцовый ствол как бы связывает поясничное и крестцовое
сплетения между собой, формируя единое пояснично-крестцовое сплетение (plexus
lumbosacralis).
Основные ветви
крестцового сплетения: седалищный нерв, верхний и нижний ягодичные нервы,
задний кожный нерв бедра, срамной нерв и мышечные ветви. Основные ветви
поясничного сплетения: бедренный нерв, запирательный нерв, латеральный кожный
нерв бедра, подвздошноподчревный нерв, подвздошнопаховый нерв и нерв половых
органов и бедра.
Седалищный нерв
(n. ischiadicus) — это самый мошный нерв человеческого тела, который
образуется из всех корешков крестцового сплетения. Этот нерв выходит из
полости таза через подгрушевидиое отверстие и далее, располагаясь латеральнее
всех сосудов и нервов, проходящих через это отверстие, проходит в ягодичную
область.
Срамной нерв (n.
pudendus) располагается под нижним краем грушевидной мышцы на передневерхней
поверхности копчиковой мышцы позади латеральных крестцовых сосудов. По данным
А. Н. Приходько (1952), п. pudendus чаще всего отходит от Ш и IV крестцовых
нервов, реже — от П и Ш, еще реже — от П, III и IV и весьма редко — только от
III крестцового нерва. Срамной нерв покидает полость таза через медиальный
отдел подгрушевидного отверстия вместе с внутренними срамными сосудами,
огибает сзади седалищную ость и тотчас же проникает в седалищно-прямокишечную
ямку, где в сопровождении тех же сосудов ложится в срамной канал (canal is
pudendalis). Последний образован листками париетальной фасции, покрывающей
внутреннюю запирательную мышцу, и располагается на внутренней поверхности
боковой стенки таза под мышцей, поднимающей задний проход.
Наиболее важными
ветвями срамного нерва являются: нижние прямокишечные нервы (nn. rectales
inferiores), направляющиеся медиально к промежностной части прямой кишки;
нервы промежности (nn. perineales), сопровождающие сосуды промежности и
участвующие в иннервации кожи промежности и половых губ; мышечные ветви (rami
musculares), располагающиеся глубже других ветвей и иннервирующие мышцы
промежности: наружный сфинктер заднего прохода (m. sphincter ani externus),
поверхностную и глубокую поперечные мышцы промежности (mm. transversus
perinei superficial et profundus), луковичногубчатую (m. bulbospongiosus) и
седалищнопещеристую (m. ischiocavernosus). Заканчивается срамной нерв,
переходя в нерв клитора (п. clitoridis), который идет в сопровождении
одноименной артерии по внутренней поверхности нижней ветви лобковой и ветви
седалищной костей и далее — по спинке клитора, разветвляясь на свои конечные
ветви в коже больших и малых срамных губ.
Различают:
срамной нерв с узкой и широкой зонами иннервации. При узкой области иннервации
п. pudendus дает ветви к наружному сфинктеру заднего прохода, поверхностной и
глубокой поперечной мышце промежности, луковичногубчатой и
седалищнопещеристой мышцам, заднему отделу больших и малых срамных губ,
клитору и коже лобкового возвышения. При широкой области иннервации срамной
нерв дает, кроме перечисленных, ветви к мышце, поднимающей задний проход,
нижнему отделу стенки прямой кишки, а также коже промежности (включая и
средние отделы больших и малых срамных губ).
Хирургическое
значение срамного нерва заключается в том, что новокаиновая блокада его дает
хорошую анестезию промежности и мускулатуры дна таза; эта же блокада может
применяться и при некоторых заболеваниях мочевого пузыря.
Бедренный нерв
(n. feraoralis) в начальном отделе располагается позади большой поясничной
мышцы, затем выходит из-под наружного ее края и ложится в борозду между
большой поясничной и подвздошной мышцами, под подвздошной фасцией. Пройдя
через мышечную лакуну под паховой связкой, на расстоянии около 3 ем от
последней, бедренный нерв начинает делиться на мышечные и кожные ветви.
Запирательный
нерв (n. obturatorius) выходит из-под медиального края большой поясничной
мышцы и направляется в запирательный канал, где к нему присоединяются
одноименные сосуды. В запирательном канале или по выходе из него нерв делится
на конечные ветви (переднюю и заднюю), иннервирующие в основном приводящие
мышцы бедра.
Копчиковое
сплетение (plexus coccygeus) располагается на передней поверхности
сухожильной части копчиковой мышцы и крестцово-остистой связки. Ветви
копчикового сплетения: мышечные — к m. coccygeus и m. levator ani,
заднепроходно-копчиковые (nn. anococcygei) — — к коже в области копчика и
кпереди от него, до заднепроходного отверстия.
Вегетативная
иннервация органов таза
Основными источниками
вегетативной иннервации органов таза являются: верхнее подчревное сплетение
(источник симпатической иннервации); II, III, IV крестцовые нервы (крестцовая
часть парасимпатической нервной системы), а также тазовый отдел
симпатического ствола и непарный (непостоянный) копчиковый узел.
Верхнее
подчревное сплетение (plexus hypogastrics superior seu n. presacralis)
располагается непосредственно под бифуркацией аорты, в углу между обеими
общими подвздошными артериями, и представляет собой тонкую плоскую пластинку,
вытянутую в продольном направлении. Пресакральный нерв, направляясь вниз, в
полость таза, на расстоянии 0,5—1 см ниже мыса делится на правое и левое
нижние подчревные сплетения.
Оба нижних
подчревных сплетения, правое и левое (plexus hypogastrics inferior, dexter et
sinister), иначе называемые тазовыми сплетениями (plexus pelvinus),
пластинчатой формы, располагаются сбоку от прямой кишки и верхней части
влагалища, между ними и внутренними подвздошными сосудами, на поверхности
диафрагмы таза. Описываемые сплетения представляют собой центры вегетативной
иннервации органов таза.
К ним
присоединяются ветви, отходящие от крестцовых узлов симпатического ствола под
названием подчревных нервов (nn. hypogastrici, dexter et sinister), а также
внутренностные крестцовые или тазовые нервы (nn. splanchnici sacrales s.
pelvini, иначе — nn. erigentes); последние отходят обычно от передних ветвей
II, III и IV крестцовых нервов и являются источником крестцовой части
парасимпатической нервной системы.
От нижних подчревных
сплетений отходят многочисленные смешанные ветви, принимающие участие в
образовании так называемых вторичных сплетений, иннервирующих органы таза
(plexus vesicalis, uterinus, ovaricus и др.).
133. Техника безопасности
и деонтологические принципы при работе с кадаверным материалом
134.
Техника
безопасности при использовании хирургических инструментов во время занятий.
135.
Техника
безопасности при изготовлении и использовании музейных и учебных влажных
препаратов.
Ткани, органы, регуляция жизнедеятельности
Изучением организма человека и его здоровья занимаются такие биологические науки, как анатомия, физиология, гигиена, валеология и др. Анатомия — наука о строении и форме организма, его органов и их систем. Физиология — наука о функциях целого организма, его органов и их систем. Гигиена — наука о влиянии условий жизни и труда на здоровье человека. Валеология — наука о сохранении и укреплении здоровья. В развитие этих наук внесли вклад Н. И. Пирогов, И. М. Сеченов, И. П. Павлов, С. П. Боткин, В. М. Бехтерев и др. Эти и другие биологические науки являются теоретической основой медицины. Здоровье — богатство человека и общества.
Ткани
Человек представляет собой сложную саморегулирующуюся и самообновляющуюся систему клеток и неклеточных структур, которые в процессе развития образуют ткани, органы и системы органов, объединённые клеточными, гуморальными, нервными механизмами регуляции в целостный организм.
Ткань — совокупность клеток, сходных по строению, функциям и происхождению, а также связанное с ними межклеточное вещество. У человека различают 4 основных вида (группы) тканей: эпителиальную, соединительную, мышечную и нервную.
Эпителиальные ткани покрывают поверхность тела, выстилают изнутри полые органы и стенки полостей тела, образуют железы. Эпителиальные ткани содержат мало межклеточного вещества и не имеют сосудов. Различают однослойный, многослойный и железистый эпителии.
Однослойный эпителий в зависимости от формы клеток и других особенностей строения может быть плоским (серозные оболочки), кубическим (почечные канальцы), цилиндрическим (эпителий кишечника), многорядным мерцательным, имеющим реснички (воздухоносные пути).
Многослойный эпителий бывает ороговевающим (эпидермис кожи), неороговевающим (роговица глаза) и переходным (мочевой пузырь).
Железистый эпителий образует железы (поджелудочная железа, печень, слюнные и потовые железы и др.).
Эпителиальные ткани выполняют следующие функции: защитную, секреторную, выделительную, обмена веществ между организмом и внешней средой.
Соединительные ткани имеют хорошо развитое межклеточное вещество. Различают несколько видов соединительных тканей.
Рыхлая волокнистая соединительная ткань представлена волокнами, расположенными рыхло и лежащими в разных направлениях. Сопровождает сосуды, нервы, образует строму органов, формируя их мягкий скелет.
Плотная волокнистая соединительная ткань образует сетчатый слой кожи, формирует сухожилия мышц, связки, перепонки, фасции, голосовые связки, часть оболочек органов, эластические мембраны сосудов.
Жировая ткань расположена в подкожном жировом слое, сальнике, брыжейке кишечника, в жировой капсуле почек.
Хрящевая ткань состоит из клеток и плотного межклеточного вещества, состоящего из аморфного вещества и волокон.
Костная ткань включает клетки и межклеточное вещество, имеющее форму пластинок, пропитанных минеральными солями. Совместно с хрящевой тканью придаёт прочность позвоночнику и другим частям скелета.
Ретикулярная ткань образует кроветворные органы (красный костный мозг, лимфатические узлы, селезёнку).
Кровь и лимфа имеют межклеточное вещество жидкой консистенции, где во взвешенном состоянии находятся клеточные элементы.
Соединительные ткани выполняют следующие функции: трофическую (связанную с участием клеток в обмене веществ), защитную (фагоцитоз, выработка иммунных тел), механическую (образуют строму органов, фасции, связки, скелет), пластическую (участвуют в процессах регенерации, заживлении ран), гомеостатическую (обеспечивают поддержание постоянства внутренней среды организма).
Мышечные ткани обладают свойствами сократимости и возбудимости и обеспечивают двигательные процессы в организме. Клетки мышечных тканей в цитоплазме имеют микронити, способные к сокращению. У человека имеется 3 вида мышечной ткани: поперечно-полосатая (скелетная), гладкая и сердечная. Каждому виду ткани свойственен свой тип мышечных волокон.
Скелетная (поперечно-полосатая) мышечная ткань образует скелетные мышцы, мышцы языка, мягкого нёба, глотки, верхней части пищевода, гортани и др. Она представлена крупными многоядерными клетками длиной до 10–12 см, называемыми мышечными волокнами. В цитоплазме этих клеток содержится сократительный аппарат в виде миофибрилл. Миофибриллы содержат множество волоконец — миофиламентов. Более тонкие миофиламенты состоят из белка актина, более толстые — из белка миозина. При сокращении мышечного волокна нити актина скользят между нитями миозина, что приводит к укорочению волокна. Для этого процесса необходимы ионы Са2+ и энергия АТФ.
Гладкая мышечная ткань входит в состав стенок внутренних органов и кровеносных сосудов. Её клетки небольшие, одноядерные, имеют веретенообразную форму. В цитоплазме присутствуют миофибриллы, способные к сокращению.
Сердечная мышечная ткань входит в состав сердца. Сердечная мышца образована поперечно-полосатой мышечной тканью особого строения. В ней соседние мышечные волокна связаны между собой цитоплазматическими мостиками. Межклеточные соединения не препятствуют проведению возбуждения, благодаря чему сердечная мышца способна быстро сокращаться. В нервных клетках и скелетных мышцах каждая клетка возбуждается изолированно.
Существуют функциональные отличия между гладкой и поперечно-полосатой мышечной тканью. Гладкие мышцы сокращаются медленно, непроизвольно, мало утомляются. Поперечно-полосатые мышцы сокращаются быстро, произвольно, быстро утомляются.
Нервная ткань образована нервными клетками (нейронами) и нейроглией. Нейроны состоят из тела и отростков: одного длинного неветвящегося аксона (проводит нервный импульс от тела клетки) и коротких ветвящихся дендритов (проводят нервный импульс к телу клетки). Аксоны покрыты светлой миелиновой оболочкой и образуют белое вещество. Тела нейронов и дендриты образуют серое вещество.
Нейроны делятся на чувствительные, двигательные и вставочные. Чувствительные нейроны передают возбуждение от органов чувств в спинной и головной мозг. Двигательные (исполнительные) передают возбуждение от головного и спинного мозга к мышцам и внутренним органам. Связь между ними осуществляют вставочные нейроны, располагающиеся в спинном и головном мозге.
Нервные отростки формируют нервные волокна. Пучки нервных волокон образуют нервы. Нервы делятся на чувствительные, двигательные и смешанные. Дендриты чувствительных нейронов образуют чувствительные нервы, а аксоны двигательных нейронов — двигательные нервы. Однако большинство нервов являются смешанными.
Органы и системы органов
Орган — часть организма, имеющая определённую форму, строение и место и выполняющая одну или несколько функций. Каждый орган образован несколькими тканями, но одна из них всегда преобладает и определяет его главную функцию. В каждом органе всегда есть нервная и соединительная ткани (нервы, кровеносные и лимфатические сосуды). Внутренние органы — органы, располагающиеся в полостях тела.
Система органов — совокупность органов, совместно выполняющих определённые функции. В организме человека различают следующие системы органов: опорно-двигательную, пищеварительную, дыхательную, выделительную, кровеносную, лимфатическую, нервную, органов чувств, желёз внутренней секреции, половую. Функ- циональная система — органы и системы органов, временно объединённые для достижения какого-либо результата. Например, при беге задействованы опорно-двигательная, дыхательная, кровеносная и др. системы.
Скелет
Опорно-двигательная система образована костями, мышцами, сухожилиями и связками. Её основные функции — опорная и защитная. Кости выполняют функцию опоры и защиты, а также служат местом прикрепления мышц. Мышцы изменяют положение тела в пространстве, а также выполняют функцию защиты. Связки соединяют между собой кости, сухожилия соединяют кости и мышцы. Скелет и его соединения являются пассивной частью аппарата движения, а прикреплённые к костям скелетные мышцы — активной.
Строение костей
Кости скелета образованы в основном костной тканью (разновидность соединительной ткани). Она на 2/3 состоит из твёрдого и плотного межклеточного вещества. Костные клетки (остеоциты) сообщаются между собой через «канальца», заполненные межклеточной жидкостью. Костная ткань снабжена нервами и кровеносными сосудами. В состав костной ткани входят как органические вещества (коллаген, оссеин и др.), которые придают эластичность и упругость, так и неорганические (кальций, фосфор, магний, натрий и др.), которые придают твёрдость. Их сочетание обеспечивает прочность. С возрастом количество неорганических веществ в костях увеличивается, и они становятся более хрупкими.
Рассмотрим строение длинной трубчатой кости. Она состоит из средней части — тела кости (диафиза) и двух расширенных концов — головок (эпифизов). Диафиз образован компактным костным веществом и имеет костно-мозговой канал, заполненный желтым костным мозгом; сверху покрыт надкостницей. Эпифизы образованы губчатым веществом и заполнены красным костным мозгом (являются кроветворным органом); сверху покрыты суставным хрящом.
Рост в толщину осуществляется делением клеток надкостницы, в длину — делением клеток хрящевой ткани, покрывающей концы костей. Рост костей регулируется гормоном роста, выделяемым гипофизом. У взрослого организма происходит лишь замена костного вещества.
Скелет человеческого зародыша состоит из одних хрящей, которые постепенно заменяются костной тканью. Процесс окостенения скелета и роста костей заканчивается к 22–25 годам.
Выделяют четыре группы костей: трубчатые (длинные, короткие), губчатые (длинные, короткие, сесамовидные), плоские и смешанные.
Трубчатые кости построены из компактного и губчатого вещества и имеют костно-мозговой канал. Длинные трубчатые кости: кости плеча, предплечья, бедра и голени. Короткие трубчатые кости: кости пясти, плюсны, фаланг пальцев.
Губчатые кости построены преимущественно из губчатого вещества, покрытого тонким слоем компактного. Длинные губчатые кости: рёбра и грудина. Короткие губчатые кости: позвонки, кости запястья и предплюсны. Сесамовидные губчатые кости находятся в сухожилиях мышц, около некоторых суставов (надколенник).
Плоские кости состоят из двух пластинок компактного вещества, между которыми располагается губчатое вещество (часть костей черепа, лопатки, тазовые кости).
Смешанные кости образуются из нескольких частей, имеющих разную форму и развитие (кости основания черепа).
Соединения костей
Соединения костей обеспечивают либо подвижность, либо устойчивость частей скелета. В зависимости от этого соединения костей друг с другом могут быть неподвижные (позвонки копчика, кости черепа), полуподвижные (полусуставы) (позвонки в позвоночнике) и подвижные (суставы).
Сустав состоит из одной кости с суставной впадиной и другой кости с головкой (суставные поверхности костей покрыты хрящем), прочных связок (обеспечивают прочность соединения костей), суставной сумки (в которой отрицательное давление, что усиливает сближение суставных поверхностей) и суставной жидкости (для уменьшения трения). Полусуставы имеют хрящевые прокладки между костями.
Отделы скелета
Скелет человека состоит из скелета головы (мозговой и лицевой отделы), скелета туловища (позвоночный столб и грудная клетка), скелета верхних и нижних конечностей (скелет поясов и скелет свободных верхних и нижних конечностей). Всего около 220 костей.
Скелет головы (череп) включает 23 кости и состоит из мозгового и лицевого отделов.
Основные кости черепа следующие. В состав мозгового отдела входят парные кости — теменные и височные, непарные — лобная, затылочная. В состав лицевого отдела входят неподвижная верхнечелюстная, подвижная нижнечелюстная, носовые и скуловые кости. На челюстных костях находятся зубы. Для всех костей черепа, кроме нижнечелюстной, характерно непрерывное соединение друг с другом (межкостные швы).
Скелет туловища состоит из позвоночника и грудной клетки. Позвоночник состоит из 33–34 позвонков, каждый из которых имеет тело, дугу и несколько отростков. Между позвонками расположены прослойки хрящевой ткани, обеспечивающие гибкость. Отделы позвоночника: шейный (7 позвонков), грудной (12 позвонков), поясничный (5 позвонков), крестцовый (5 позвонков), копчиковый (4–5 позвонков). Изгибы позвоночника (шейный, грудной, поясничный и крестцовый) придают ему упругость. Два из них (шейный и поясничный), направленные выпуклостью вперёд, — лордозы, и два (грудной и крестцовый), направленные выпуклостью назад, — кифозы. Дети рождаются на свет с почти прямым позвоночником. Развитие шейного изгиба связано с появлением у ребёнка способности держать голову, грудного — с сидением, а поясничного и крестцового — со стоянием и ходьбой. Благодаря изгибам ослабляется сотрясение головы и туловища при ходьбе, беге, прыжках, обеспечивается сохранение равновесия. Грудная клетка образована 12 парами рёбер и грудиной. Из рёбер 7 пар — истинные рёбра (соединены с грудиной), 3 пары — ложные (присоединены к хрящам других рёбер), 2 пары — плавающие (свободно оканчиваются в мягких тканях).
Скелет верхних конечностей состоит из скелета плечевого пояса (лопатки и ключицы) и скелета свободной верхней конечности: плечо (плечевая кость), предплечье (локтевая и лучевая кости) и кисть (кости запястья, пясти, фаланг).
Скелет нижних конечностей состоит из пояса нижних конечностей (две тазовые кости и крестец) и скелета свободной нижней конечности: бедро (бедренная кость), голень (большая и малая берцовые кости) и стопа (кости предплюсны, плюсны, фаланг).
Особенности скелета, связанные с прямохождением и трудовой деятельностью. Позвоночник имеет изгибы, которые пружинят. Грудная клетка расширена в стороны. Пояс нижних конечностей широк и имеет вид чаши, он служит опорой для внутренних органов брюшной полости. Кости нижних конечностей толще и прочнее костей рук, так как несут всю тяжесть тела. Стопа сводчатая, пружинит. Рука — орган труда: кости пальцев подвижны, большой палец напротив остальных. Мозговой отдел черепа преобладает над лицевым.
Мышцы
Строение мышц
Скелетные мышцы выполняют следующие функции: перемещение тела в пространстве, перемещение частей тела относительно друг друга, поддержание позы, образование грудной и брюшной полостей, дыхательные движения, жевание и глотание, мимика, артикуляция звуков и др.
Скелетные мышцы образованы поперечно-полосатыми мышечными волокнами, которые осуществляют её сокращение. Мышечные волокна собраны в пучки, между которыми находятся прослойки из соединительной ткани, выполняющие опорную функцию. В них имеются кровеносные сосуды и нервы. Отдельные мышцы и группы мышц окружены плотными и прочными футлярами из соединительной ткани — фасциями. Мышцы прикрепляются к костям с помощью сухожилий. В зависимости от количества начальных частей (головок) и средних частей (брюшек) мышцы могут быть двух-, трёх- и четырехглавыми, двубрюшными и т. д. Некоторые мышцы не связаны с костями (мышцы лица, глаз, рта). По форме мышцы делятся на длинные, короткие и широкие.
Скелетная мускулатура составляет около 40 % массы тела человека и насчитывает около 400 скелетных мышц. По расположению выделяют мышцы головы, шеи, туловища, верхних и нижних конечностей.
Работа мышц
По функциям мышцы делятся на сгибатели и разгибатели, приводящие и отводящие, синергисты и антагонисты и др.
Скелетные мышцы прикрепляются с двух сторон от сустава и при своём сокращении производят в нём движение. Сгибатели (флексоры) обычно находятся спереди, а разгибатели (экстензоры) — сзади от сустава (за исключением коленного и голеностопного суставов).
Отводящие мышцы (абдукторы) располагаются снаружи от сустава, приводящие (аддукторы) — кнутри от сустава. Вращение производят мышцы, расположенные косо или поперечно по отношению к вертикальной оси (пронаторы — вращающие внутрь, супинаторы — кнаружи).
Синергисты — мышцы, осуществляющие движение в суставе в одном направлении (плечевая и двуглавая мышцы плеча), антагонисты — мышцы, выполняющие противоположные функции (двуглавая и трёхглавая мышцы плеча).
Работа различных групп мышц происходит согласованно. Когда сгибатель сокращён, разгибатель расслаблен, и наоборот. Это происходит при чередовании процессов возбуждения и торможения в спинном мозге. С другой стороны, сгибатели и разгибатели могут быть одновременно расслабленны или сокращены. В координации движений основная роль принадлежит нервной системе.
При интенсивной мышечной нагрузке может наступать утомление. Утомление — временное понижение работоспособности клетки, органа или целого организма, наступающее в результате работы и исчезающее после отдыха. Утомление зависит от ритма сокращений и от нагрузки. Статическая работа мышц требует одновременного сокращения всех групп мышц и поэтому не может быть продолжительной. При динамической работе сокращаются поочередно различные группы мышц, что даёт возможность длительное время совершать работу.
В экспериментальных условиях утомление мышцы связано с накоплением в ней продуктов обмена (фосфорной, молочной кислот), влияющих на возбудимость клеточной мембраны, а также с истощением энергетических запасов. При длительной работе мышцы уменьшаются запасы гликогена в ней и, соответственно, нарушаются процессы синтеза АТФ, необходимого для осуществления сокращения. Установлено, что в естественных условиях процесс утомления затрагивает, прежде всего, центральную нервную систему, затем нервно-мышечный синапс и в последнюю очередь мышцу.
Тренировка мышц увеличивает их объём, силу и выносливость. При тренировке мышц утолщаются мышечные волокна, возрастает количество гликогена в них, увеличивается коэффициент использования кислорода, ускоряются восстановительные процессы.
Выделение
В процессе обмена веществ образуются продукты распада. Часть их используется организмом на образование новых клеток, другие удаляются из него. Выделение — это процесс удаления конечных продуктов метаболизма, которые уже не могут быть использованы организмом.
Функция выделительной системы — выделение конечных продуктов метаболизма, ненужных организму. Выделение необходимо для поддержания постоянства внутренней среды организма.
Органы выделительной системы: почки, лёгкие, кишечник, потовые железы. Почки являются основными органами выделения. Они выводят из организма воду, мочевину, минеральные соли, некоторые органические вещества, многие вредные и ядовитые вещества. Лёгкие выделяют углекислый газ, воду и некоторые летучие вещества. Кишечник выводит соли тяжёлых металлов, продукты превращения желчных пигментов. Потовые железы выделяют с потом воду, мочевую кислоту, мочевину, аммиак, соли и др.
Таким образом, углекислый газ удаляется из организма через лёгкие; вода — через почки, лёгкие и кожу; мочевина — через почки; минеральные соли и некоторые органические вещества — через почки и кожу.
Мочевыделительная система. Органы мочевыделительной системы: почки, мочеточники, мочевой пузырь, мочеиспускательный канал. Функция — выделение конечных продуктов обмена веществ: воды, минеральных солей, мочевины, а также различных чужеродных и ядовитых веществ (например, лекарств), поддержание постоянства ионного состава, осмотического давления, рН крови и тканевой жидкости.
Почки — парные органы бобовидной формы, расположенные в брюшной полости по бокам от позвоночника на уровне поясницы. Вогнутый край почки обращён к позвоночнику, сюда подходят почечная артерия и почечная вена, лимфатические сосуды, нервы, отсюда берёт начало мочеточник. К верхней части почек примыкают железы внутренней секреции — надпочечники. Почка имеет тёмный наружный слой (корковый слой) и светлую внутреннюю часть (мозговой слой). У вогнутого края почки расположена небольшая полость — почечная лоханка. Из неё выходит мочеточник, который соединяет почку с мочевым пузырём.
Единицей строения почки является нефрон. В каждой почке содержится около 1 млн нефронов. Нефрон состоит из капиллярного клубочка, почечной капсулы и почечного канальца. В корковом слое расположены капиллярные клубочки и почечные капсулы, в мозговом — почечные канальцы. Капсула представляет собой чашечку с полостью внутри, в которой находится капиллярный (мальпигиев) клубочек. От капсулы отходит извитой каналец, образующий петлю и впадающий в собирательную трубочку нефрона. Собирательные трубочки сливаются, образуя более крупные выводные протоки.
Почечная артерия разветвляется на приносящие артериолы, а те, в свою очередь, распадаются на капилляры капиллярного клубочка, которые затем собираются в выносящую артериолу. Выносящая артериола вновь распадается на сеть капилляров, оплетающих извитые канальцы. После этого капилляры соединяются в вены, впадающие в почечную вену. Таким образом, в почке имеются две системы капилляров: одна располагается внутри почечной капсулы, другая оплетает почечный каналец.
В почках происходит образование мочи из веществ, приносимых кровью. Через почки в течение суток протекает около 1700 л крови. Процесс образования мочи проходит в две фазы: фильтрация (образуется первичная моча) и реабсорбция (образуется вторичная моча).
В первую фазу образуется первичная моча путём фильтрации плазмы крови из капилляров клубочка в полость капсулы. Это возможно благодаря высокому гидростатическому давлению в капиллярах: 70–90 мм рт. ст. Первичная моча — профильтрованная плазма крови, образовавшаяся в полости капсулы. Стенки капилляров и почечной капсулы выполняют функции фильтра, не пропуская клетки крови и крупные молекулы белков. В первичной моче содержатся как ненужные вещества (мочевина, мочевая кислота и пр.), так и необходимые для организма питательные вещества (аминокислоты, глюкоза, витамины, соли и др.). За 1 сутки в организме человека образуется около 150 л первичной мочи.
Во вторую фазу происходит образование вторичной мочи в результате реабсорбции (обратного всасывания) воды и других нужных организму веществ назад в кровь из первичной мочи, когда та поступает в почечный каналец, густо оплетённый капиллярами. В кровь возвращается вода, глюкоза, аминокислоты, витамины, некоторые соли. Обратное всасывание может происходить пассивно в результате диффузии и осмоса и активно благодаря деятельности эпителия почечных канальцев. Во вторичной моче остаются лишь ненужные организму вещества. В результате деятельности почек в 1 сутки образуется около 1,5 л вторичной мочи. В ней содержатся 95 % воды и 5 % твёрдых веществ: мочевина, мочевая кислота, соли калия, натрия и др. При воспалительных процессах в почках и при напряжённой мышечной работе в моче может появиться белок.
Конечная моча поступает из канальцев в почечную лоханку, оттуда в мочеточник и, благодаря перистальтике их стенок, в мочевой пузырь. Мочевой пузырь лежит в области таза. Он представляет собой мешок с толстой стенкой, которая при наполнении мочевого пузыря сильно растягивается. Выход из мочевого пузыря в мочеиспускательный канал закрыт двумя мышечными утолщениями, которые открываются только в момент мочеиспускания. Растяжение стенок мочевого пузыря (при увеличении его объёма до 200–300 мл) приводит к рефлекторному мочеиспусканию. Человек способен сознательно задерживать или осуществлять акт мочеиспускания.
Деятельность почек регулируется нервным и гуморальным путём. Симпатическая нервная система вызывает сужение сосудов почек, что уменьшает фильтрацию. Парасимпатическая система расширяет просвет сосудов почек и активирует реабсорбцию глюкозы. Гуморальная регуляция осуществляется с помощью гормонов. Гормон задней доли гипофиза — вазопрессин — усиливает реабсорбцию воды в почечных канальцах. Гормон коры надпочечников альдостерон увеличивает реабсорбцию ионов Na+ и секрецию К+ и Н+ в канальцах.
Нарушение или прекращение деятельности почек ведёт к отравлению организма веществами, которые обычно выводятся с мочой. Почки чувствительны к ядам, вырабатываемым возбудителями инфекционных заболеваний, к слишком острой пище, алкоголю. При лечении почечных заболеваний возможно использование искусственной почки или пересадка здоровой почки от другого человека.
Кровь
Функции кровеносной системы: дыхательная (перенос кислорода от лёгких к тканям и углекислого газа от тканей к лёгким), питательная (доставляет питательные вещества к клеткам), выделительная (выносит ненужные продукты обмена веществ), терморегуляторная (регулирует температуру тела за счёт расширения и сужения сосудов), защитная (лейкоциты крови разрушают токсичные вещества и уничтожают патогенных микробов, проникших в организм), гуморальная (обеспечивает осуществление гуморальной регуляции функций организма).
Двигательный анализатор
Рецепторы возбуждаются при сокращении и расслаблении мышечных волокон. Органом восприятия являются воспринимающие клетки в мышцах, связках, на суставных поверхностях костей.
Кожа
Кожа образует наружный покров тела. Площадь кожи 1,5–1,6 м2, толщина — от 0,5 до 3–4 мм.
Функции кожи: защитная (от вредных воздействий и проникновения микроорганизмов); терморегуляция (посредством кровеносных сосудов кожи, потовых желёз, подкожной жировой клетчатки: через кожу человек теряет 85–90 % образующегося в нём тепла); выделительная (благодаря потовым железам: в составе пота через кожу удаляются вода, минеральные соли и некоторые органические соединения); рецепторная (в коже находятся болевые, температурные, тактильные рецепторы); депо крови (в сосудах кожи депонируется до 1 л крови); обмен витаминов (в коже содержится предшественник витамина D, который под влиянием ультрафиолетовых лучей превращается в витамин D).
Кожа состоит из эпидермиса и собственно кожи — дермы. К дерме прилегает подкожная жировая клетчатка. Производными кожи являются волосы, ногти, сальные, потовые и молочные железы.
Эпидермис представлен многослойным плоским ороговевающим эпителием, в котором выделяют пять слоёв. Наиболее глубокий из них — базальный слой. Он образован базальными клетками кожи, способными к делению, благодаря чему возобновляются все слои эпидермиса, и пигментными клетками, содержащими пигмент — меланин, защищающий организм человека от ультрафиолетовых лучей. Самый поверхностный слой — роговой — состоит из ороговевших клеток и полностью обновляется за 7–11 суток. От количества пигмента, содержащегося в клетках эпидермиса, зависит цвет кожи человека.
Дерма (собственно кожа) имеет два слоя: сосочковый и сетчатый. Сосочковый слой состоит из рыхлой соединительной ткани. От него зависит рисунок кожи. В сосочковом слое имеются гладкие мышечные клетки, кровеносные и лимфатические сосуды, нервные окончания. Сетчатый слой образован плотной соединительной тканью. Пучки коллагеновых и эластических волокон образуют сеть и придают коже прочность. В этом слое находятся потовые и сальные железы и корни волос.
За дермой расположен подкожный слой жировой клетчатки. Она состоит из рыхлой соединительной ткани, содержащей жировые отложения.
Потовые железы сосредоточены на границе сетчатого слоя и подкожной жировой клетчатки (порядка 2,5 млн). Выводные протоки открываются на поверхности кожи порами. Потовыми железами богата кожа ладоней, подошв ног, подмышечных впадин. При потоотделении происходят теплоотдача и удаление продуктов обмена. С потом выделяются вода (98 %), соли, мочевая кислота, аммиак, мочевина и др.
Сальные железы расположены в сетчатом слое, на границе с сосочковым. Их выводные протоки открываются в волосяную сумку. Секрет сальных желёз — кожное сало, которое смазывает волосы и смягчает кожу, сохраняя её эластичность.
Волос состоит из корня и стержня. Корень волоса имеет расширение — волосяную луковицу, в которую снизу вдаётся волосяной сосочек с сосудами и нервами. Рост волоса происходит за счёт деления клеток волосяной луковицы. Корень волоса окружён волосяной сумкой, к которой прикрепляется гладкая мышца, поднимающая волос. В месте перехода волоса в стержень образуется углубление — волосяная воронка, в которую открываются протоки сальных желёз. Стержень состоит из ороговевших клеток, содержащих пузырьки воздуха и гранулы меланина. К старости в ороговевших клетках снижается количество пигмента и нарастает количество пузырьков газа — волосы седеют.
Ногти — роговые пластинки на тыльной поверхности концевых фаланг. Ноготь лежит в ложе из росткового эпителия и соединительной ткани. Кожа ногтевого ложа богата кровеносными сосудами и нервными окончаниями.
Закаливание организма. Закаливание повышает иммунитет. Солнце, воздух и вода — лучшие естественные факторы закаливания. Они повышают сопротивляемость организма к воздействию неблагоприятных условий среды, различным простудным и инфекционным заболеваниям.
Основные требования к закаливанию: 1) постепенность (снижать температуру воды и воздуха при выполнении закаливающих процедур и увеличивать их продолжительность следует постепенно); 2) систематичность закаливания (закаливать организм надо с раннего возраста и до глубокой старости, так как перерыв в закаливании ведёт к угасанию выработанных реакций); 3) разнообразие средств закаливания (необходимо использовать различные факторы внешней среды, сочетать закаливание с физической культурой и спортом).
Размножение и развитие
Размножение — воспроизведение себе подобных. Человек размножается половым путём. При половом размножении происходит слияние мужской и женской половых клеток, в результате чего будущий организм получает генетическую информацию от обоих родителей. Соматические клетки тела человека имеют диплоидный (двойной) набор хромосом (23х2=46). Половые клетки (сперматозоиды и яйцеклетки) содержат гаплоидный (одинарный), то есть уменьшенный вдвое набор хромосом (23). При слиянии сперматозоида с яйцеклеткой во время оплодотворения восстанавливается двойной набор хромосом, образуется зигота, из которой развивается организм ребёнка.
Мужская половая система
Мужская половая система человека представлена семенниками (яичками), семявыносящими протоками, придаточными половыми железами (предстательная железа, семенные пузырьки) и половым членом. Яички — парные органы, расположены в мошонке, кожно-мышечном мешке, вне полости тела. Это нужно для нормального протекания сперматогенеза, который требует температуру ниже температуры тела. Семенники формируются в брюшной полости и опускаются в мошонку незадолго до рождения. В семенниках образуются сперматозоиды и половые гормоны. Зрелые сперматозоиды выталкиваются из семенника в семявыносящий проток в результате мышечных сокращений. Там они смешиваются с секретом предстательной железы и семенных пузырьков и образуют семенную жидкость (сперму). Семенная жидкость поступает наружу через мочеиспускательный канал, проходящий внутри полового члена.
Женская половая система
Женская половая система человека представлена яичками, маточными трубами, маткой, влагалищем, большими и малыми половыми губами и клитором. Яичники — парные органы, расположены в брюшной полости. В эмбриональный период в яичниках размножаются первичные половые клетки. К моменту рождения их размножение прекращается, и они превращаются в ооциты первого порядка. Каждый ооцит окружён эпителиальными клетками и образует пузырёк — фолликул. Только небольшая часть ооцитов яичника женщины созревает в течение плодовитого периода (длится с 12–13 до 50–55 лет). По мере роста ооцита фолликулярный эпителий разрастается, в нём появляется полость с жидкостью. В среднем один раз в 28 дней происходит овуляция — созревший фолликул разрывается и яйцеклетка попадает в брюшную полость. Как правило, созревает один фолликул поочередно то в одном, то в другом яичнике. Незрелая яйцеклетка попадает в маточную трубу (яйцевод).
Движение яйцеклетки по маточной трубе обеспечивается колебанием ресничек эпителиальных клеток маточной трубы и перистальтическими движениями её мышечной стенки. За время передвижения яйцеклетки по маточной трубе происходит её окончательное созревание (второе мейотическое деление). Здесь же яйцеклетка может быть оплодотворена сперматозоидом. Оплодотворённая яйцеклетка (зигота) начинает делиться, и образуется зародыш. Он попадает в матку и внедряется в её слизистую оболочку. Если оплодотворения не произошло, то яйцеклетка разрушается при прохождении через матку.
Матка — полый мышечный орган грушевидной формы, выстланный слизистой оболочкой. В ней развивается зародыш. Во время родов сокращением мышц матки плод выталкивается наружу. Матка заканчивается шейкой, несколько выступающей во влагалище и открывающейся в него. В шейке расположены самые мощные сфинктеры (кольцевые мышцы) человеческого тела. Они удерживают в матке плод и околоплодную жидкость до рождения ребёнка.
Влагалище — мышечная трубка, идущая от матки наружу. Она служит для поступления семени во время полового акта и в качестве родового канала во время родов. Вход во влагалище расположен между кожными складками — половыми губами (большими и малыми). У передней точки соединения половых губ находится клитор — чувствительный орган величиной с горошину. Вход во влагалище у девушек закрыт соединительнотканной пленкой — девственной плевой. Рядом с входом во влагалище находится отверстие мочеиспускательного канала.
Как правило, каждые 28 дней у женщин, достигших половой зрелости, происходят маточные кровотечения — менструации. Каждый цикл в одном из яичников начинает созревать фолликул. Окончательное его созревание заканчивается овуляцией — выходом яйцеклетки (обычно на 12–17-й день менструального цикла). Клетки разрушенного фолликула растут и образуют жёлтое тело — временную железу внутренней секреции в составе яичника. Жёлтое тело выделяет гормон прогестерон, который задерживает созревание следующего фолликула и подготавливает слизистую матки для принятия зародыша. Если оплодотворения яйцеклетки не произошло, то жёлтое тело на 13–14-й день после овуляции перестаёт выделять прогестерон. При уменьшении количества прогестерона и эстрогена жёлтое тело претерпевает обратное развитие. Слизистая матки отторгается, расширенные кровеносные сосуды матки вскрываются, и кусочки слизистой вместе с кровью поступают во влагалище. Менструация продолжается от 3 до 5 дней. Затем слизистая матки восстанавливается. В отсутствие гормонов жёлтого тела цикл повторяется.
Началом цикла считают 1-й день менструации. В менструальном цикле выделяют три периода: менструация — отторжение слизистой матки и маточное кровотечение (3–5 дней); постменструальный — восстанавливается слизистая матки, в яичнике происходит рост очередного фолликула (с 5-го по 14–15-й день); предменструальный — овуляция, образование жёлтого тела, продуцирующего прогестерон.
Оплодотворение возможно в течение 12–24 ч после овуляции, пока яйцеклетка сохраняет свою жизнеспособность. Сперматозоиды способны к оплодотворению 2–4 суток.
Развитие организма
Развитие человека делят на два периода: эмбриональный и постэмбриональный.
Эмбриональный (внутриутробный) период развития человека продолжается в среднем 280 суток. Его делят на три периода: начальный (1-я неделя развития), зародышевый (2–8-я недели), плодный (с 9-й недели развития до рождения ребёнка).
Начальный период. Во время полового акта во влагалище попадает 2–5 мл спермы, которая содержит в 1 мл от 30 до 100 млн сперматозоидов. В полость матки проникает уже только несколько миллионов сперматозоидов, и лишь около 100 достигает верхней части маточной трубы. Их транспорт длится 5–30 ч. Оплодотворение происходит обычно в начале маточной трубы. Затем зигота передвигается по трубе в матку (в это время происходит дробление и формируется бластула). Через 5–5,5 суток бластула попадает в матку, на 6–7-е сутки происходит её имплантация — погружение в слизистую оболочку матки и последующее прикрепление к ней.
Зародышевый период. Питание зародыша и газообмен осуществляются через плаценту, которая начинает образовываться на 14-й день и формируется к концу 2-го месяца внутриутробного развития. Кровь матери и плода не смешивается, а питание и выделение продуктов диссимиляции, газообмен происходят диффузно. Плацента имеет вид диска, укреплённого в слизистой матки. В конце 3-й недели у зародыша начинают закладываться органы: формируются нервная, пищеварительная, кровеносная и другие системы. На 5-й неделе образуются зачатки рук и ног. Между 6-й и 8-й неделями намечаются черты лица, глаза смещаются с боковой поверхности кпереди. К 8-й неделе заканчивается закладка органов. Зародыш имеет длину 4 см и массу 5 г.
Плодный период начинается с 9-й недели внутриутробного развития и характеризуется формированием структуры и функций органов и систем плода. В конце II месяца дифференцирована головка и туловище, III — конечности. На V месяце мать начинает ощущать движения плода, может быть прослушано сердцебиение. В конце VI месяца созревают внутренние органы. На VIII месяце плод жизнеспособен, но нуждается в условиях внутриутробного развития. К моменту рождения (внутриутробный возраст 40 недель) плод имеет массу не менее 2500 г и длину не менее 47 см.
Роды. Беременность продолжается около 9 месяцев и заканчивается родами, которые подразделяют на три периода. Первый период — раскрытие шейки матки — продолжается от 2 до 20 ч. Второй период — изгнание плода — длится от 2 до 100 мин. Рождение ребёнка происходит в результате сокращения мышц матки. Начиная с первого крика новорождённого кислород в его кровь начинает поступать через лёгкие. После этого врач перевязывает пуповину. Третий период — отхождение плаценты — начинается через 15–20 мин после рождения ребёнка. Матка продолжает сокращаться, плацента отделяется от матки и вместе с остатками пуповины и оболочками плода выходит наружу.
Постэмбриональный период развития ребёнка делят на следующие периоды: новорождённости (первые 4 недели после рождения); грудной (с 4-й недели до конца 1-го года жизни); ясельный, или преддошкольный (от 1 до 3 лет); дошкольный (с 3 до 6 лет); школьный (с 6 до 17–18 лет).
В период новорождённости, в грудном возрасте и ясельном у ребёнка происходит ускорение формообразования структур головного мозга. Это приводит к росту познавательных возможностей ребёнка как в преддошкольном, так и дошкольном периодах (от 3 до 7 лет).
Школьный период характеризуется завершением дифференцировки клеток больших полушарий, что создаёт условия для высших форм деятельности мозга (аналитико-синтетических). Период полового созревания (пубертатный) у девочек продолжается от 12 до 16 лет, у мальчиков с 13 до 17–18 лет и сопровождается наиболее сложными перестройками в организме, подготовкой к репродуктивной функции. В этот период отмечаются наиболее высокие темпы роста и увеличения массы тела.
Пубертатный период является результатом усиления гормональной функции в системе «гипоталамус — гипофиз — надпочечники — половые железы». Следствием этого является повышение уровня половых гормонов в крови.
С 12–13 лет у мальчиков наблюдается развитие вторичных половых признаков: появляются волосы на лобке, через 2 года — волосы в подмышечных впадинах и на лице, происходят разрастание хрящей гортани и следующая за этим ломка голоса. Плечи становятся более широкими, а таз остаётся узким. У девочек с 10–12 лет наблюдаются рост волос на лобке, набухание в области сосков, рост волос в подмышечных впадинах; расширяются кости таза, плечи остаются узкими. Первые менструации совпадают с окончанием максимального темпа роста в длину. В течение года после первой менструации наблюдается период относительного бесплодия, так как не всегда первые менструации предшествуют вы- ходу яйцеклетки из яичника.
В юношеском возрасте (17–21 год у юношей и 16–20 лет у девушек) продолжается рост тела в длину (на 1–2 см в год), завершается формирование систем органов.
Вопросы к экзамену по анатомии.
I. Общетеоретические вопросы. История анатомии
+ 1.
Предмет и содержание анатомии. Ее место
в ряду биологических дисциплин. Значение
анатомии для изучения клинических
дисциплин и для медицинской практики.
Анатомия человека — это наука о
происхождении и развитии, формах и
строении человеческого организма.
Анатомия изучает внешние формы и
пропорции тела человека и его частей,
отдельные органы, их конструкцию,
микроскопическое строение. В задачи
анатомии входит исследование основных
этапов развития человека в процессе
эволюции, особенностей строения тела
и отдельных органов в различные возрастные
периоды, формирования человеческого
организма в условиях внешней среды.
Анатомия относится к одному из важнейших
разделов биологической науки –
морфологии, а вместе с физиологией
человека составляет фундамент
теоретической и практической медицины.
Точные знания формы и строения
человеческого тела являются непременным
условием понимания функциональных
отправлений здорового и больного
организма и создания правильного
представления о здоровье и болезни, о
профилактике и лечении. Изучение строения
человека в анатомии осуществляется на
макроскопическом уровне, то есть
рассечение, измерение, описание всего
тела, отдельных органов и систем
происходит под контролем глаза или при
помощи приборов с малым увеличением.
Тонкое строение тканей, органов изучается
микроскопической анатомией, располагающей
такими морфологическими науками, как
гистология, цитология, электронная
микроскопия и др.
Важное место в изучении анатомии
отводится терминологии, которая
складывается из списка латинских и
русских названий частей и областей
тела, органов и их составляющих, сосудов
и нервов, различных понятий — все вместе
они представляют международную
анатомическую номенклатуру, которая
принимается на международных конгрессах
анатомов. Современная номенклатура
принята в Париже в 1955 году и обозначается
аббревиатурой PNA — Парижская анатомическая
номенклатура (Pariesen Nomina Anatomica).
Для клинических дисциплин и медицинской
практики анатомия закладывает фундамент
системных знаний о строении, топографии,
структурных взаимосвязях как на
теоретическом, так и на практическом
уровнях. Анатомическая терминология
положила начало названиям болезней,
способам и методикам диагностики и
лечения, наименованиям инструментов и
аппаратов. Анатомическими осями и
плоскостями пользуется вся медицина.
Симптомы, синдромы и диагноз болезни
всегда связаны с определенными
анатомическими образованиями и
структурно-функциональными изменениями
в них. Наконец, лечение и профилактика
всегда начинается с воздействия на
организм в целом и избирательно на
отдельные системы, органы, ткани и
клетки.
+ 2.
Современные принципы и методы
анатомического исследования.
Рентгенанатомия и значение ее для
изучения клинических дисциплин.
Современные принципы анатомического
исследования базируются на многоуровневом
подходе к изучению строения человеческого
тела. Для этого требуется сочетание
аналитического, системного, функционального,
индивидуального, каузального,
синтетического подходов с учетом
диалектического развития организма в
любом возрастном периоде, а также с
учетом влияния экологической и социальной
среды. При этом широко используются
возможности смежных морфологических
наук: эмбриологии, тератологии,
сравнительной анатомии, гистологии,
электронной микроскопии, а также
экспериментальной и клинической
медицины.
Методы анатомии:
• Препарирование – старейший метод.
С этим методом связано развитие анатомии
как науки. Великий ученый эпохи Возрождения
Андрей Везалий разработал и довел до
совершенства этот метод. Начиная с
Везалия, метод препарирования становится
главным в анатомии, с его помощью была
получена основная масса сведений о
строении человеческого тела. До сих пор
препарирование является неотъемлемой
частью учебного процесса на кафедре
анатомии человека.
• Метод инъекции — применяется с 17-18
веков. В широком смысле под этим
подразумевают заполнение полостей,
щелей, просветов, трубчатых структур в
человеческом теле окрашенной или
бесцветной уплотняющей массой. Это
часто делают в целях получения слепка
исследуемой полости или сосуда, а также
для того, чтобы этот сосуд легче было
отделить от окружающих тканей. В настоящее
время метод инъекции применяется для
изучения кровеносных и лимфатических
сосудов. Этот метод сыграл прогрессивную
роль в развитии анатомических знаний,
он позволил узнать ход и распределение
кровеносных и лимфатических сосудов
внутри органов, выяснить протяженность
сосудов, особенности их хода.
• В 19 веке для изучения топографических
отношений в организме был предложен
метод распила замороженных трупов
(пироговские срезы). На определенном
участке тела сохраняется существующее
в действительности взаиморасположение
между различными образованиями. Он
позволил уточнить анатомические данные
почти обо всех областях человеческого
тела. Пользуясь этим методом, великий
русский хирург и топографоанатом
Н.И.Пирогов составил атлас распилов
тела человека в различных направлениях
и заложил основы хирургической анатомии.
• Эндоскопи́я — способ осмотра некоторых
внутренних органов при помощи эндоскопа.
Эндоскопы вводятся в полости через
естественные пути, например, в желудок
— через рот и пищевод, в бронхи и легкие
— через гортань, в мочевой пузырь —
через мочеиспускательный канал, а также
путем проколов или операционных доступов.
Рентгеноанатомия — теоретическая
дисциплина, изучающая структурные
закономерности рентгенографических
изображений тела человека. Индивидуальные
и возрастные рентгеоанатомические
варианты строения рассматривает
клиническая рентгеноанатомия.
Функциональные особенности анатомических
структур изучаются функциональной
рентгеноанатомией. Выделение
рентгеноанатомии, как самостоятельной
анатомической дисциплины, обусловлено
характером получения изображения
внутренних структур организма при
рентгенографии. Рентгеновский снимок
представляет собой двухмерное изображение
трёхмерного объекта, что сопряжено с
проекционным наслоением различных
анатомических структур. С учётом
возможностей рентгенографии, выделяют
рентгеноанатомию костей скелета, органов
грудной клетки, других внутренних
органов (пищеварительной, сердечно-сосудистой,
мочеполовой систем и др.). Рентгеноанатомия
является необходимой составляющей
обучения врачей лучевой диагностики,
а также используется как вспомогательный
метод при обучении студентов анатомии
в медицинских вузах. Рентгеноанатомия
помогает изучить строение человека и
его половые, возрастные, индивидуальные
особенности в нормальном, здоровом
состоянии и при болезнях. На сравнении
анатомических образований — здоровых,
нормальных и пораженных болезнью,
травмой – построена рентгенологическая
диагностика в любой клинической
дисциплине. Кроме того, лучевые методы
используются в клинической практике
для лечения многих болезней, и, прежде
всего злокачественных опухолей.
+ 3. Оси
и плоскости в анатомии. Линии, условно
проводимые на поверхности тела, их
значение для обозначения проекции
органов на кожные покровы (примеры).
Оси позволяют ориентировать органы
относительно положения тела.
Вертикальная ось (вертикальный —
verticalis) направлена вдоль тела стоящего
человека. По этой оси располагаются
позвоночный столб и лежащие вдоль него
органы (спинной мозг, грудная и брюшная
части аорты, грудной проток, пищевод).
Вертикальная ось совпадает с продольной
осью (продольный — longitudinalis), — ориентирована
вдоль тела человека независимо от его
положения в пространстве, или вдоль
конечности (нога, рука), или вдоль органа,
длинные размеры которого преобладают
над другими. Фронтальная (поперечная)
ось (поперечный — transversus, transversdlis) по
направлению совпадает с фронтальной
плоскостью. Эта ось ориентирована справа
налево или слева направо. Сагиттальная
ось (сагиттальный — sagittalis) расположена
в переднезаднем направлении, как и
сагиттальная плоскость.
Для обозначения положения тела человека
в пространстве, расположения его частей
относительно друг друга используют
понятия о плоскостях и осях. Исходным
принято считать такое положение тела,
когда человек стоит, ноги вместе, ладони
обращены вперед. Человек построен по
принципу двусторонней (билатеральной)
симметрии, тело его делится на две
половины — правую и левую. Границей
между ними является сагиттальная
плоскость расположенная вертикально
и ориентированная спереди назад в
сагиттальном направлении. Фронтальная
(от лат. frons — лоб) плоскость, ориентированна
перпендикулярно сагиттальной и отделяющая
переднюю часть тела (передний — ante-,
rior) от задней (задний — posterior), называется.
В качестве синонимов «передний» и
«задний» используют «брюшной», или
«вентральный» (ventralis), «спинной», или
«дорсальный» (dorsalis). Горизонтальная
плоскость ориентирована перпендикулярно
двум предыдущим и отделяет лежащие ниже
отделы тела (нижний— inferior) от вышележащих
(верхний — superior).
Для определения проекции границ органов
(сердце, легкие, плевра и др.) на поверхности
тела условно проводят вертикальные
линии, ориентированные вдоль тела
человека. Передняя срединная линия,
linea mediana anterior,- по передней поверхности
тела человека, на границе между правой
и левой его половинами. Задняя срединная
линия, linea mediana posterior,- вдоль позвоночного
столба. Между этими двумя линиями с
каждой стороны можно провести еще
несколько линий через анатомические
образования на поверхности тела.
Грудинная линия, linea sternalis, — по краю
грудины, среднеключичная линия, linea
medioclavicularis, — через середину ключицы,
нередко совпадает с положением соска
молочной железы. Передняя подмышечная
линия, linea axillaris anterior, начинается от
одноименной складки (plica axillaris anterior) в
области подмышечной ямки и идет вдоль
тела. Средняя подмышечная линия, linea
axillaris media, начинается от самой глубокой
точки подмышечной ямки, задняя подмышечная
линия, linea axillaris posterior, — от одноименной
складки (plica axillaris posterior). Лопаточная
линия, linea scapuldris, проходит через нижний
угол лопатки, околопозвоночная линия,
linea paravertebralis, — вдоль позвоночного столба
через реберно-поперечные суставы
(поперечные отростки позвонков).
Обозначение положения отдельных точек
или линий в этих плоскостях принимается
такое: что располагается ближе к срединной
плоскости — медиальный; то, что лежит
дальше от срединной плоскости —
латеральный. В переднезаднем направлении:
ближе к передней поверхности тела –
антериор или вентральный, ближе к задней
поверхности тела – постериор или
дорсальный. В вертикальном направлении:
ближе к верхнему концу тела – супериор,
ближе к нижнему концу — инфериор. По
отношению к частям конечностей
употребляются термины «проксимальный»
и «дистальный». Проксимальный служит
для обозначения частей, расположенных
более близко от места начала конечности
у туловища, дистальный – для обозначения
дальше расположенных частей. Термин
«наружный», экстернус, и «внутренний»,
интернус, применяются для обозначения
положения в отношении полости тела и
целых органов, поверхностный или
суперфициалис, и глубокий или профундус,
используются для обозначения соответственно
менее глубоко или более глубоко отстоящий
от поверхности тела или органа.
+ 4.
Анатомия и медицина. Значение анатомических
знаний для понимания механизмов
заболеваний, их профилактики, диагностики
и лечения.
Анатомия человека – наука о формах и
внутреннем строении, происхождении и
развитии человеческого организма под
влиянием экологической и социальной
среды.
Используя основной метод исследования
в виде вскрытия, рассечения, препарирования
анатомия предусматривает систематические
измерения, описания и зарисовки, фото
и рентгеновское изображение формы,
внутренних структур, положения и
топографических взаимоотношений органов
и частей тела с учетом возрастных,
половых, индивидуальных, профессиональных
особенностей. При этом широко используются
данные эмбриологии, гистологии,
сравнительной анатомии, антропологии
и других биологических медицинских
наук.
В зависимости от плана изложения
анатомического материала различают
несколько видов анатомии.
-
Систематическая
анатомия описывает строение нормального,
здорового человека по системам: костной,
суставной, мышечной и т. д. Поэтому
учение о каждой системе имеет свое
название, как остеология, артрология,
миология, спланхнология, эндокринология,
вазология, иммунология, неврология,
эстезиология. Систематическую анатомию
называют нормальной, т.к. она изучает
методом системного подхода строение
здорового, нормального человека; в
связи с этим полезно знать определение
здоровья и нормы. -
Топографическая
анатомия изучает строение тела по
областям с учетом положения органов и
их взаимоотношений (синтопия), проекции
органов на скелет (скелетотопия) или
на кожу отдельных областей (голотопия);
кровоснабжение, иннервация области и
органов в ней находящихся, проекционные
линии сосудисто-нервных пучков. -
Патологическая
анатомия, содержанием которой являются
строение больных органов, тканей, клеток
и в целом больного организма. -
Клиническая
анатомия разрабатывает анатомические
проблемы по специальным направлениям,
а поэтому подразделяется на хирургическую,
стоматологическую, рентгенологическую
и многие другие. -
Возрастная
анатомия изучает особенности строения
человека в различные возрастные периоды
до и после рождения; рост и развитие
человека в материнской утробе (в
пренатальном периоде жизни) изучает
эмбриология; а в пожилом и старческом
возрасте — геронтология; изучением
отклонений от нормы — аномалий, уродств
и пороков развития — занимается
тератология.
Поэтому анатомические знания необходимы
врачу любой специальности, без них он
способен принести только вред. Каждая
клиническая дисциплина начинается с
анатомо-физиологического вступления,
с восстановления прочных и основополагающих
знаний по строению здорового, нормального
человеческого организма. Они помогают
разобраться с патогенезом болезни,
увидеть структурные и функциональные
нарушения. В конечном счете, диагноз
устанавливается и подтверждается
способами, которые определяют нарушения
в структурно-функциональных единицах
органов и во всем организме. Профилактика
и лечение тоже базируются на анатомических
знаниях.
Применяемыми в анатомии плоскостями —
срединной, сагиттальной, горизонтальной;
и осями — вертикальной, фронтальной,
сагиттальной пользуется вся медицина.
Связанные с ними термины: медиальный,
латеральный, дистальный, проксимальный
необходимы при описании строения
органов, областей человеческого тела.
Для определения границ органов и проекции
их на поверхность тела вводятся линии
срединные (передняя и задняя), грудинные,
среднеключичные, подмышечные, лопаточные,
околопозвоночные, которыми широко
пользуются в клинике для определения
границ, проекции органов и областей
(голотопия, скелетотопия).
Описание любой болезни человека связано
со строением его тела, органов, тканей,
систем. Поэтому и обследование пациента
руками врача или инструментами требует
знания анатомии человека. При этом врач
обязан помнить, что структура и функция
взаимосвязаны, и в здоровом и в больном
организме. Известно, например, что
строение костей, суставов и мышц настолько
увязано с функцией, что приобретает
особенности в зависимости от вида
трудовой деятельности, занятий спортом
и физкультурой, питания, образа жизни,
болезней, иногда даже не связанных с
опорно-двигательным аппаратом.
Анатомическая термины и номенклатура
составляют основу клинической
терминологии. Названия многих болезней,
синдромов происходят от латинских
названий органов, тканей, клеток, частей
тела. В названиях многих методов лечения,
особенно оперативных, в названиях
медицинских приборов, инструментов,
методик обследования звучат анатомические
термины, отражающее строение человеческого
тела. Поэтому вполне справедливо
утверждение многих видных ученых, что
анатомия – мать медицины, а «Врач не
анатом, не только бесполезен, но и вреден»
(Е.О. Мухин – видный профессор анатомии
Московского университета XIX столетия).
При изучении анатомии каждый должен
добиваться от себя умения хорошо
ориентироваться в сложном строении
человеческого тела: находить, определять
положение и проекцию органов, их частей
(долей, секторов, сегментов), топографию
сосудов и нервов, свободно владеть
теоретическим материалом. Знать
внутреннее и внешнее строение органов,
их размер и массу.
+ 5.
Методологические принципы анатомии
(идея диалектического развития,
целостность организма и взаимосвязь
его частей, единство строения и функции
и др.).
Методология — научный подход для изучения
предмета. Она определяет цели и задачи.
Ведет к получению определенных
результатов.
Строение тела человека современная
наука рассматривает с позиций
диалектического материализма. Изучать
анатомию человека следует с учетом
функции каждого органа и системы органов.
Особенности формы, строения тела человека
невозможно понять без анализа функций
и строения. Человеческий организм
состоит из большого числа органов,
огромного количества клеток, но это не
сумма отдельных частей, а единый слаженный
живой организм. Поэтому нельзя
рассматривать органы без взаимосвязи
друг с другом.
Орган представляет собой часть тела,
которая занимает в нем постоянное
положение, имеет определенное строение
и форму и выполняет одну или несколько
функций. Орган состоит из нескольких
видов тканей, но одна из них всегда
преобладает и определяет его главную,
ведущую функцию. В состав скелетной
мышцы, например, входит поперечнополосатая
мышечная и рыхлая соединительная ткань.
В ней имеются кровеносные и лимфатические
сосуды и нервы. Органы представляют
собой рабочие аппараты организма,
специализированные на выполнении
сложных видов деятельности, необходимых
для существования целостного организма.
Сердце, например, выполняет функцию
насоса, перекачивающего кровь из вен в
артерии; почки — функцию выделения из
организма конечных продуктов обмена
веществ; костный мозг — функцию
кроветворения и т.д. Органы образовались
в процессе эволюции животного мира.
Орган — это исторически сложившаяся
система различных тканей, объединенных
общей для данного органа основной
функцией, структурой и развитием. В теле
человека имеется много органов, но
каждый из них является частью целостного
организма. Несколько органов, совместно
выполняющих определенную функцию,
образуют систему органов.
Система органов — это анатомические и
функциональные объединения нескольких
органов, участвующих в выполнении
какого-либо сложного акта деятельности.
Нередко две или несколько систем органов
объединяют в понятие аппарат. Все системы
органов находятся в сложном взаимодействии
друг с другом и составляют в анатомическом
и функциональном отношении единое целое
— организм
+
6.
Индивидуальная изменчивость органов.
Понятие о вариантах нормы в строении
органов и организма в целом. Типы
телосложения.
Наличие индивидуальной изменчивости
формы и строения тела человека
позволяет говорить о вариантах
(variatio — изменение), которые выражаются
в виде отклонений от наиболее часто
встречающихся случаев, принимаемых за
норму. Наиболее резко выраженные стойкие
врожденные отклонения от нормы называют
аномалиями (от греч. anomalia — неправильность).
Одни аномалии не изменяют внешнего вида
человека (правостороннее положение
сердца, всех или части внутренних
органов), другие резко выражены и имеют
внешние проявления. Такие аномалии
развития называют уродствами (недоразвитие
черепа, конечностей и др.). Уродства
изучает наука тератология (от греч.
teras, род. падеж teratos — урод).
Изменчивость — способность организма
реагировать и перестраиваться в ответ
на комплекс одновременно действующих
раздражителей окружающей среды. Влияние
современной среды на формирование
устройства человека проявляется в:
акселерации — ускоренном развитии, что
сопровождается возрастанием длины и
массы тела благодаря улучшению белкового
и витаминизированного питания, при
увеличении инсоляции, улучшении жилья
и бытовой гигиены, преодолении социального
неравенства и т. д.; ретардации – задержки
развития со снижением длины и массы
тела под влиянием ухудшения питания,
жилья, работы, загрязнения среды,
возрастания заболеваемости и социального
неравенства. Таким образом наследственная
(муационная) изменчивость обусловлена
вариациями положения генов, количественными
колебаниями хромосомных наборов и
многим другим, те есть мутационными
изменениями в генетическом аппарате,
который формирует тип конституции
человека и норму реакций для определенных
постоянных условий окружающей среды.
Она создает приспособительную норму
реакции, гарантирующую сохранение и
продолжение эволюции вида. Модификационная
изменчивость обусловлена колебаниями
условий окружающей среды, в которой
живет и развивается человек, обладающий
уже сформировавшимися генотипическими
признаками. Таким образом, анатомические
различия в строении человека формируются
под влиянием генетической программы и
закономерностей, возникающих из
взаимоотношений организма и среды.
Реализация человеческого генотипа в
мужской или женский фенотип осуществляется
в определенном диапазоне анатомических
различий. У каждого фенотипа возникают
организмы схожие по анатомическому
строению, но не идентичные.
Вариант (признак) — характерная
особенность анатомического строения
всего организма, его частей, органов и
тканей, присущая данному индивиду и
отличающая его от других.
В соответствии с длиной тела и другими
антропометрическими признаками в
анатомии выделяют следующие типы
телосложения человека: долихоморфный
— узкое и длинное туловище, длинные
конечности (астеник); брахиморфный—
короткое, широкое туловище, короткие
конечности (гиперстеник); промежуточный
тип — мезоморфный — наиболее близкий к
«идеальному» (нормальному) человеку
(нормостеник).
Каждому типу принадлежат свои форма и
размеры, топография органов, сосудов и
нервов, анатомо-функциональная
устойчивость систем и даже склонность
к тем или иным заболеваниям и их
проявлениям. Так у астеников существует
склонность к неврозам, язвенной болезни,
туберкулезу, гипотонии, опущению
внутренних органов. У гиперстеников
чаще выявляется сахарный диабет,
гипертоническая болезнь, ожирение,
атеросклероз. Нормостеники чаще страдают
болезнями органов дыхания,
опорно-двигательного аппарата, сердца.
Конечно, все склонности относительны
из-за многовариантности анатомической
и функциональной изменчивости и
существования множества переходных
типов строения, а также разных условий
жизни, питания, труда и отдыха.
+
7.
Анатомия и возраст человека. Особенности
строения органов и тела у детей,
подростков, в юношеском, зрелом, пожилом
и старческом возрастах. Примеры.
Рост и развитие человека до рождения
(пренатальный период) рассматривает
эмбриология, после рождения (постнатальный
период) изучает возрастная анатомия. В
связи с увеличением продолжительности
жизни человека и особым вниманием к
пожилому и старческому возрасту в
возрастной анатомии выделен период,
который изучает наука о закономерностях
старения — геронтология (от греч. geron
— старик).
Остеология. В основном возрастные
изменения в костях связаны с их ростом
и окостенением. Рост происходит за счет
образования точек окостенения, роста
диафизов и эпифиза, а в последующем
зарастания эпифизарной пластинки –
это происходит к 15-18 годам. Позвонки,
крестец, грудина, ребра окостеневают к
18-25 годам.
Артрология. В подростковом возрасте
происходит окончательное формирование
суставов (13-16 лет). У детей более подвижные
чем у взрослых, в старости происходит
остеохондроз, в начале суставов
позвоночника и межфаланговых, затем
всех остальных.
Пищеварительная система. У
новорожденных не развиты зубы, плохо
развиты слюнные железы (максимальное
развитие к 20-25 годам). Глотка расположена
на 3 позвонка выше, чем у взрослого
человека (к 11-12 годам). Начало пищевода
у новорожденных располагается на уровне
3-4 позвонков, у взрослых – 6-7, у старых
людей опускается до уровня 1 грудного.
Желудок у новорожденных развит слабо,
имеет веретеновидную форму, затем
приобретает форму взрослого к 11-12 годам
и смещается вперед и влево. Кишка имеет
небольшую длину, расположена высоко,
плохо развиты оболочки. К 3 годам по
строению становится похожа на кишку
взрослого, к 11-12 становится взрослого
размера и положения. Печень у новорожденного
крупная, достигает ½ части брюшной
полости.
Дыхательная система. Носовые ходы
развиты слабо, носовые пазухи формируются
к 3-7 годам. Гортань у новорожденного
построена так, что возможны одновременные
акты сосания и глотания. Хрящи гортани
достигают развития в подростковом
возрасте, что связано с формированием
кадыка у мужчин. Трахея короткая у
новорожденого, к 20 годам утраивается.
Мочеполовая система. Почки растут
до 30-40 лет. Мочевой пузырь расположен
высоко, по середине между лобковым
симфизом и пупком, затем опускается.
Яичко у мальчиков на момент рождения
уже опущено в мошонку, его активное
развитие происходит в период полового
созревания, а инволюция начинается к
50-60 годам. Яичник, матка, влагалище.
Кроветворная и имунная система.
Тимус до 16 лет. После 25-30 лет лимфатические
органы инволюция.
Эндокринная система. Растут до 20
лет, после 50 инволюция.
+ 8.
Анатомия и медицина древней Греции и
Рима, их представители (Аристотель,
Гален).
Ценные данные в области анатомии были
получены в Античной Греции. В развитии
анатомии и медицины древней Греции
много сделано в доалександрийский
период (VI-III века до н.э.). Знаменитым
врачом этого времени Гиппократом
(460-377 г.г. до н.э.) были обобщены все
достижения современной ему анатомии.
Строение человека он рассматривает
вместе с болезнями и травмами. Так,
описывая раны, переломы, вывихи Гиппократ
приводит достаточно верное описание
костей, суставов, внутренних органов.
Полости туловища разделяет диафрагмой,
в легких находит пять частей, в сердце
— желудочки, ушки, перикард. Однако
артерии и вены часто смешивает, нервы
не всегда отличает от сухожилий. В книге
«Эпидемии» у Гиппократа описываются
два черепно-мозговых нерва, проходящих
вдоль трахеальной артерии к желудку
(блуждающие нервы). Мозг описывается в
виде двух полушарий и относится вместе
с почками, миндалинами, лимфоузлами к
железам.
Учение Гиппократа о соках (кразах) в
организме человека — крови, слизи,
черной и светлой желчи дошло и до наших
дней. Понятие нормы в нем определяется
как правильное перемещение кразов. По
Гиппократу – кровь (сангвис) поддерживает
жизненный дух, слизь (флегма) вызывает
вялость, черная желчь — меланхолию,
светлая желчь (холе) – возбуждение,
гнев. В связи с этим положением различают
4 типа темперамента: сангвинический,
флегматический, меланхолический,
холерический.
Гиппократ свел в единое руководство
достижения современной ему анатомии,
используя первые рукописи в виде
«Анатомии» Диоклесса, трудов Алкмеона
и своих собственных. На Русь работы
Гиппократа проникли в средние века из
Византии, они переводились, комментировались,
обсуждались в монастырях и тиражировались
рукописным способом, служили своеобразными
учебниками в лекарских школах.
Клавдий Гален – ученый и знаменитый
врач Древнего Рима, обобщил по анатомии
человека все, что было известно до него,
дополнил эти сведения собственными
данными. Его основной труд «17 книг о
назначении человеческого тела» написан
на греческом языке в 169-175 гг. нашей эры,
а переведен на латынь в 1310 году.
Анатомические исследования Гален
проводил на трупах животных, особенно
обезьян, реже на мертвых человеческих
телах; обладал великолепной техникой
вскрытия и постановки эксперимента.
Много сделал открытий, например, в
головном мозге — водопровода, описал
анатомическое строение органов, пытался
установить их функциональное назначение.
В Риме был популярным, публичным лектором,
сопровождал свои выступления демонстрацией
опытов; написал более 400 сочинений,
успешно вел врачебную практику, в
частности, был врачом гладиаторов.
Расцвет античной анатомии в большой
степени обусловлен работами Галена. В
средневековую Русь античные рукописи
Гиппократа, Аристотеля, Галена поступали
через Византию (Восточный Рим). В
монастырях, церквах они использовались
для обучения лекарей и непосредственного
врачевания. Особая заслуга в распространении
этого наследия принадлежит игумену
Белозерского монастыря Кириллу, который
перевел и составил комментарий «Галиново
на Ипократа» – учебное пособие для
подготовки монастырских лекарей. Русские
монастыри располагали трудами Аристотеля,
которые с греческого языка переводили
на церковно-славянский, использовали
в лекарском деле и при обучении.
• Аристотель (384—322 гг. до н. э.) различал
у животных, которых он вскрывал, сухожилия
и нервы, кости и хрящи. Ему принадлежит
термин «аорта».
+ 9.
Анатомия эпохи Возрождения Леонардо-да-Винчи
как анатом; Андрей Везалий — основоположник
описательной анатомии.
Университеты Европы в XIV-XV веках получили
право на проведение анатомических
занятий в специальных аудиториях –
анатомических театрах – с разрешением
вскрытия мертвого тела, изучения его
строения, демонстрацией техники
препарирования. В методику исследования
органов вводятся новые способы: инъекции
сосудов и полостей, распилы костей,
консервация органов и тканей, новые
химические методы бальзамирования,
измерения и зарисовки органов с подробным
описанием.
В анатомических театрах стали создавать
коллекции сухих и влажных препаратов,
которые нужно было сохранять длительное
время. Для чего использовали, как правило,
спиртовые растворы и мумификацию,
размещая препараты в специальных
помещениях. Постепенно возникали
анатомические музеи, и совершенствовалось
бальзамирование, которое применялось
для сохранения тел знатных и богатых
персон, государственных и церковных
деятелей. По консервации и хранению
анатомических препаратов, бальзамированию
появляется специальная литература. При
королевских домах устанавливаются
должности придворных анатомов,
производящих публичные вскрытия,
изготовляющих препараты для музеев,
кунсткамер. На операциях, выполняемых
в те времена нередко цирюльниками,
всегда присутствовал анатом, который
направлял руку хирурга. Многие открытия
держатся в секрете, среди анатомов и
врачей нарастает конкуренция.
Великий итальянский художник и ученый
Леонардо да Винчи, вскрывая трупы,
производил подробное и тщательное
описание анатомических структур,
сразу же все зарисовывал, дополнял
измерениями; производил инъекции
сосудов, желудочков мозга; создавал
модели органов, чтобы понять их функцию.
К описанию и рисункам мышц и костей
применил законы механики, проанализировал
мышечную работу в системе рычагов;
открыл и описал изгибы позвоночника.
Установление Леонардо да Винчи общих
закономерностей строения человека,
топографических соотношений между
органами и выявление функционально-структурных
зависимостей превратила эмпирическую
анатомию в научную, а его сделала
основоположником системной, пластической,
топографической и функциональной
анатомии. Великолепное знание анатомии
помогло создать художнику мировые
шедевры, в том числе и портрет Моны Лизы
с загадочной улыбкой. К сожалению, труды
Леонардо да Винчи по анатомии стали
известны студентам, врачам и анатомам
только во второй половине XVIII столетия.
В европейской анатомии и медицине
появляется новый лидер – Андрей Везалий
(1514-1564 гг.), профессор Падуанского
университета в Италии, который на основе
вскрытий, препарирования и зарисовок
издает «Анатомические таблицы» —
небольшой атлас с достоверным описанием,
изображением внутреннего строения
человека. В 1543 г. в Базеле выходит
многотомный труд А. Везалия «О строении
тела человека», а потом краткое учебное
пособие для студентов «Эпитоме».
Высоко оценил труд А. Везалия великий
русский физиолог и нобелевский лауреат
И.П. Павлов – «Это первая анатомия
человека в новейшей истории человечества,
не повторяющая только указания и мнения
древних авторитетов, а опирающаяся на
работу свободного ума».
Учениками и последователями А. Везалия
было сделано много новых анатомических
открытий, исправлены его ошибки. Вновь
открытым органам часто присваиваются
имена первооткрывателей: Г. Фаллопий –
фаллопиевы (маточные) трубы, Л. Боталло
– боталлов проток (артериальный сосуд
между аортой и легочным стволом), Н.
Гаймор – гайморовы (верхнечелюстная)
пазуха, К. Варолий – варолиев мост (часть
заднего мозга), Г. Морганьи — морганиевы
(гортанные) желудочки и т.д.
Прошло 400 лет, когда на Парижском
анатомическом конгрессе в 1954 году,
названия органов по авторам были отменены
и стали достоянием истории анатомии и
медицины.
Рукописный перевод «Эпитоме» в 1658 г. на
русский язык осуществил монах Чудова
монастыря Епифаний Славенецкий, в
последующем преподаватель Киево-Могилевской
академии и Московской лекарской школы.
Церковно-славянский перевод делался
для патриарха Никона по экземпляру,
купленному у голландцев. Впервые издано
«Эпитоме» на современном русском языке
в 1974 году.
В «Эпитоме» А. Везалия шесть глав:
Первая глава – «О костях и хрящах,
или о тех частях, которые дают телу
опору». Кость называется «простой
частью» тела, в черепе точно описаны и
нарисованы клиновидная кость и нижняя
челюсть, но мелкие кости: сошник, нижняя
носовая раковина не выделяются в
самостоятельные, а присоединяются к
решетчатой кости. По суставам приводятся
отдельные и неполные сведения.
Вторая глава — «О связках костей и
хрящей, а также и мышцах, как орудиях
произвольного движения». Все мускулы
описаны подробно, но обозначены неудобно
номерами, у многих мышц указаны функции,
места фиксации на костях.
Третья глава – «Об органах служащих
для питания, которое совершается
благодаря пище и питью». Подробно и
правильно описывается желудок, кишечник,
но не упоминаются полость рта, глотка,
пищевод. В этой же главе приводятся
сведения о почках и мочевыводящих
органах и венах, но понять законы
кровообращения невозможно из-за
допущенных ошибок.
Четвертая глава — «О сердце и органах,
помогающих ему в его функции». Анатомия
сердца и легких изложена кратко,
предсердия не упоминаются. По А. Везалию,
воздух из легких вытягивается сосудами
в левый желудочек, где смешивается с
«горячей кровью», благодаря чему
возникает «жизненный дух», разносимый
артериями к органам. В такой трактовке
прослеживается влияние Гиппократа,
Аристотеля и других древних ученых.
Глава пятая – «О мозге и органах,
созданных для обслуживания мозга».
Подробно описаны желудочки с открытыми
в них сосудистыми сплетениями; выделены
7 пар черепно-мозговых нервов, но наряду
с правильными сведениями в строении
нервов много ошибок. Сохраняется верность
древнегреческим и древнеримским
указаниям о духовном треножнике Платона,
о божественных актах царствующей души.
Глава шестая — «Об органах служащих
для продолжения вида». Достоверно
излагает строение наружных и внутренних
половых органов.
+ 10.
Отечественная анатомия древней Руси.
Анатомические сведения в рукописных
документах («Травники», «Изборники»).
Первые медицинские школы.
С возникновением государств (Киевская
Русь, древнерусские княжества) происходило
не только накопление анатомических
знаний, но и их обобщение, знакомство с
анатомией и медициной других народов.
С принятием христианства к русским
лекарям стали поступать рукописные
издания Гиппократа, Аристотеля, Галена.
Они переводились, как правило, в
монастырях. На основе переводов
создавались собственные издания.
В «Шестодневе» И. Болгарского наряду
с правильным анатомическим описанием
много неверного. Так, например, трахея
и бронхи названы сосудами артериальными,
сердце — «князь и владыка» человеческого
тела, печень и селезенка описаны над
диафрагмой. Но, несмотря на недостающие
сведения и ошибки, «Шестоднев» для
своего времени давал правильные
представления о строении человека, что
использовалось для лечения. Не менее
популярен и «Физиолог» этого же автора,
который вместе с другими книгами
составляли библиотеку Ярослава Мудрого.
В централизованном Pусском государстве
(ХV-ХVI веке) появляются переводные
рукописи трудов Гиппократа, Галена. Так
Кирилл Белозерский, игумен крупнейшего
северного монастыря, перевел сборник
комментариев Галена – «Галиново на
Ипократа».
Другой источник анатомо-медицинских
знаний апокрифы – сборники, извлечения
из трудов древних авторов, которые
дополнялись собственными данными и
назывались «Изборники», «Травники».
В середине XVI века существовало не менее
250 таких сборников, лечебников. Переводам
на славянские языки много способствовал
Г. М. Дрогобыч, доктор медицины и философии,
бывший некоторое время ректором
Болонского университета, а потом
работавший в Краковском университете,
где у него учился знаменитый белорусский
врач, первопечатник и философ Франциск
Скорина.
В начале ХYII (1620 год) века организуется
Аптекарский приказ – первое государственное
медицинское управление. В 1654 г. открывается
Московская казенная школа лекарей и
подлекарей, которая за 50 лет выпустила
более 100 специалистов. Анатомию в ней
преподавал поляк Стефан, для наглядности
обучения используя кости и рисунки.
Епифаний Славенецкий в 1658 г. переводит
на русский язык книгу по анатомии А.
Везалия «Эпитоме», которая долгое время
служит пособием для обучения в госпитальных
школах. С организацией Академии наук
издается новый учебник по анатомии,
который написал голландец Н. Бидлоо —
личный врач (лейб-медик) императора
Петра I.
! + 11.
Русские анатомы XVII века (А.П.Протасов,
М И.Шеин, К.И Щепин, Н.О. Мухин,
И.М.Максимович-Амбодик) и XIX века
(П.А.Загорский, И.В.-Буяльский, Д.Н.Зернов
и др.).
Учеником и последователем академика
М.В. Ломоносова был А.П. Протасов, ставший
тоже академиком, читавшим университетский
курс анатомии. Он известен работами по
анатомо-физио-логическому строению
желудка, составлению анатомического
словаря на русском языке, по
судебно—медицинским вскрытиям
трупов.
К.И. Щепин — один из первых русских
профессоров-анатомов, преподавал на
русском языке анатомию, физиологию и
хирургию. В Петербургской и Московской
госпитальных школах создал программы
этих дисциплин, ввел в них клиническую
направленность. В лекциях впервые
использовал данные микроскопической
анатомии. Погиб в Киеве при ликвидации
эпидемии чумы.
М.И. Шеин – перевел с немецкого языка
учебник анатомии Людвига Гейстера,
который и был издан впервые в 1757 году в
Петербурге. Ввел новые анатомические
термины на русском языке, сохранившиеся
до настоящего времени, создал первый
русский анатомический атлас.
Н.М. Максимович-Амбодик – профессор
повивальных (акушерских) наук, подготовил
первую русскую анатомическую номенклатуру
и написал «Анатомо-физиологический
словарь». Современные названия органов
появились не сразу, например, поджелудочную
железу называли «всемясной»,
«языкообразной», артерию — жилой биючей,
вену – жилой кровевозвратной. Поэтому
так важна была работа по подбору научных
анатомических названий, проводившаяся
в течение целого столетия.
В результате из первой анатомической
терминологии исчезли многие старославянские
обозначения, как лядовия – поясница,
рамо – плечевая кость, стечно – бедренная
кость, лючкотная вена – легочная вена,
хребет – позвоночник, хребетно-костный
мозг – спинной мозг. Но многие новые
названия закрепились в русской
номенклатуре сразу: ключица, лодыжка и
др., а некоторые узнаваемо видоизменились:
большое берцо – большеберцовая кость,
подложечная область от старого названия
мечевидного отростка грудины – ложки.
Таким образом, истоками русских
анатомических названий стала русская
лексика и греко-латинская терминология.
П.А. Загорский – академик, при составлении
русского учебника анатомии тщательно
отобрал основные русские термины. Он
основал анатомическую школу в Петербурге,
занимался изучением тератологии и
сравнительной анатомии. Подготовил
достойного ученика – профессора И.В.
Буяльского, который опубликовал
«Анатомо-хирургические таблицы»,
написал учебник с анатомическим
обоснованием хирургических операций,
изобрел много инструментов, предложил
новые способы бальзамирования. И.B.
Буяльский занимался консервированием
анатомических препаратов, используя
растворы сулемы для инъецирования
кровеносных сосудов, а ее порошок засыпал
в полости тела.
Профессор Е.О. Мухин преподавал анатомию
в Московском университете. После
нашествия Наполеона и пожара в Москве
восстановил анатомический музей,
содержавший до 5000 препаратов. В 1812 году
вышел его учебник «Курс анатомии»,
в котором автор пропагандировал русскую
анатомическую терминологию.
Профессор Д.Н. 3ернов долгие годы руководил
Московской кафедрой анатомии; успешно
изучал органы чувств, изменчивость
борозд, извилин головного мозга и
критиковал теорию Чезаро Ломброзо о
наследственных факторах преступной
личности, о соответствии некоторых
типов лица, мозга агрессивно-злобному
поведению.
+ 12.
Н.И. Пирогов и сущность его открытий в
анатомии человека; методы, предложенные
им для изучения топографии органов, их
значение для анатомии и практической
медицины.
В 1841 году Пирогов был приглашен на
кафедру хирургии в Медико-хирургическую
академию Петербурга. Здесь ученый
проработал более десяти лет и создал
первую в России хирургическую клинику.
В ней он основал еще одно направление
медицины — госпитальную хирургию,
разрабатывал инструменты, которыми
любой хирург сделает операцию хорошо
и быстро. 16 октября 1846 года произошло
первое испытание эфирного наркоза. В
России первую операцию под эфирным
наркозом сделал 7 февраля 1847 Федор
Иванович Иноземцев. Всего великий
хирург провел около 10 000 операций. Пирогов
впервые в истории медицины применил
гипсовую повязку. Пирогов внедрил в
Севастополе сортировку раненых: одним
операцию делали прямо в боевых условиях,
других эвакуировали в глубь страны
после оказания первой помощи. По его
инициативе в армии появились сестры
милосердия. Заложил основы военно-полевой
медицины. После нелестного высказывания
о князе Меньшикове впал в немилость у
Александра II. Он ушел из Медико-хирургической
академии. Пирогов в своем имении «Вишня»
организовал бесплатную больницу.
По инициативе Н. И. Пирогова при
Медико-хирургической академии был
создан Анатомический институт,
усовершенствована система анатомической
подготовки врачей. Н. И. Пирогов придавал
большое значение точным знаниям анатомии.
Большая заслуга — открытие и разработка
метода исследования тела человека на
распилах замороженных трупов с целью
изучения взаимоотношений органов друг
с другом и со скелетом. Изучил фасции и
клетчаточные пространства в теле
человека, опубликовал труд «Хирургическая
анатомия артериальных стволов и фасций»
(1838). Перу Н. И. Пирогова принадлежат
«Полный курс прикладной анатомии
человеческого тела» и многие другие
исследования по анатомии и хирургии.
Впервые в мире Н.И. Пирогов изучал на
срезах топографию органов не только в
состоянии морфологической статики, но
и при определенных физиологических
положениях: максимальном сгибании,
разгибании, приведении, отведении и
т.п. Наполняя перед замораживанием
желудок или мочевой пузырь трупа водой,
а кишки — воздухом, он уточнял топографию
внутренних органов. Н.И. Пирогов изучал
смещение сердца, наблюдаемое при
плеврите, изменение положения брюшных
органов при асците, вводя жидкость в
полость плевры или брюшины. Предложенная
Н.И. Пироговым костно-пластическая
ампутация голени открыла новую эпоху
в учении об ампутациях.
В поисках действенного метода обучения,
Пирогов решил применить анатомические
исследования на замороженных трупах.
Сам Пирогов это называл «ледяной
анатомией». Так родилась новая медицинская
дисциплина — топографическая анатомия.
Пирогов издал первый анатомический
атлас под заглавием «Топографическая
анатомия, иллюстрированная разрезами,
проведёнными через замороженное тело
человека в трёх направлениях», ставший
незаменимым руководством для
врачей-хирургов. С этого момента хирурги
получили возможность оперировать,
нанося минимальные травмы больному.
Этот атлас и предложенная Пироговым
методика стали основой всего последующего
развития оперативной хирургии.
+ 13.
П.Ф.Лесгафт как представитель
функционального направления в анатомии
и значение его работ для теории предмета
и развития физического воспитания.
Петр Францевич Лесгафт (1837-1909 гг.) —
основоположник теоретической анатомии,
зачинатель и теоретик физкультурного
образования в России, крупный общественный
деятель, который принял и развил идеи
Н.И. Пирогова. Врачебный диплом получил
в Военно-медицинской академии
Санкт-Петербурга в 1861 г. и через 4 года
стал доктором медицины, защитив
диссертацию по мышечным волокнам прямой
кишки. В 1866 году выполнил ещё одну
диссертацию по искусственному каловому
проходу, за что ему была присуждена
степень доктора хирургии. В последующем
заведовал кафедрой анатомии в Казанском
университете. Читал лекции и проводил
занятия в Петербургском университете,
военно-медицинской академии. За поддержку
студентов и передовые демократические
взгляды был репрессирован царским
правительством.
П.Ф. Лесгафт считал, что в жизнедеятельности
всех органов и систем эффективная работа
(функция) соотносится с рациональным
устройством, т.е. при наименьших затратах
материала на строительство органа
достигается наибольший коэффициент
полезной его деятельности (закон
минимума-максимума). Данное диалектическое
противоречие раскрыл на примерах
строения и функции суставов, заявив что
при наименьшей площади сочленения и
крепости капсулы достигается наибольшее
разнообразие и объем движений.
Кости и соединения таза рассмотрены им
с биомеханических позиций: определено
понятие тазового свода и его устойчивости
к сопротивлению; даны измерительные
параметры, которыми акушеры пользуются
и в настоящее время.
С позиции функционального направления
он рассматривал строение сосудистой
системы, выдвинув и обосновав следующие
положения:
-
внешние
раздражители возбуждают питание
органов, зависящее от строения сосудов;
различие раздражителей обуславливает
различие в питании органа, в строении
его сосудов и связей между ними; -
развитие
сосудов предшествует возникновению
органа, близость или отдаленность
сосудов создают условия для разницы в
питании, от чего возникают разные по
структуре и форме ткани; -
артерии
к органам растут по кратчайшему
направлению, занимают медиальные
положения и на концах органов и частей
тела образуют дуговые анастомозы; -
ткани,
органы не находятся в застывшем,
стабильном состоянии — форма их
изменяется, внутренние структуры
обновляются под влиянием функции и
питания (изменчивость, пластичность
характерны как для органа, так и для
сосудов его питающих).
В прикладной анатомии П. Ф. Лесгафт
показал особенности строения мочеполовой
диафрагмы у женщин и мужчин, выявил
клетчаточные пространства промежности,
объяснил механизм подвижности прямой
кишки работой поднимателя сфинктеров
и продольных мышц; открыл слезный мускул
в круговой мышце глаза; выделил среди
задних мышц живота и спины поясничный
треугольник.
Анатомо-функциональное направление,
глубокие биологические знания и
увлеченность физическим развитием
молодежи привели П. Ф. Лесгафта к
разработке основ физкультурного
образования в виде следующих основных
положений:
-
научном
и практическом выявлении возрастных,
половых, конституциональных особенностей
строения человека; -
исключения
врожденной обреченности физического
состояния организма; -
преодоления
диктата наследственности.
Теоретические изыскания по строению
человека П. Ф. Лесгафт обобщил в книге
«Основы теоретической анатомии», которая
издавалась и за рубежом. Им написано
много статей по физическому воспитанию
и образованию, а его исследования по
биомеханике костей, суставов, мышц и
движений используются до сих пор в
лечебной физкультуре, травматологии и
ортопедии. В честь признания научных
заслуг П. Ф. Лесгафта многие институты
физкультуры в нашей стране носят его
имя.
+ 14.
Отечественная анатомия в XX столетии:
В.П.Воробьев, В.Н.Тонков, Д.А.Жданов, их
вклад в развитие анатомической науки.
После Великой Октябрьской социалистической
революции наступил новый этап в развитии
анатомии, связанный с открытием новых
учебных и научно-исследовательских
институтов, с оказанием государственной
помощи в развертывании научных работ
по морфологии. В 1922 г. состоялся в
Петрограде I съезд анатомов, гистологов,
эмбриологов, заложивший в традицию
научное общение морфологов через каждые
3-5 лет.
Воробьев Владимир Петрович (1876–1937)
окончил медицинский факультет Харьковского
университета (еще будучи студентом,
выполнил научные работы по сосудам
сухожилий стопы и вывихам костей
запястья). После революции возглавил
кафедру анатомии в Харькове, где под
его руководством сформировалась научная
школа, изучавшая строение периферических
нервов на уровне макро- микроскопического
поля видения. При освоении нового
метода макро–микроскопии он изобрел
способ препарирования под водой и
падающей каплей, метод прижизненного
окрашивания нервов метиленовым синим,
метод контрастирования тканей хлорным
золотом с последующим восстановлением
его муравьиной кислотой и метиленовой
синькой.
Благодаря указанным методикам и
техническим усовершенствованиям мало
разрешающих микроскопов со стереоэффектом
стало возможным объемное представление
о взаимоотношениях между нервами при
переходе их с макроуровня на микроскопическое
поле зрения. На основе данных по морфологии
нервов сердца он разработал специальные
электроды для стимуляции сердечной
нервной системы в хронических
экспериментах, которые проводились при
консультации великого физиолога и
Нобелевского лауреата И. П. Павлова.
Под руководством В. П. Воробьева было
подготовлено много кандидатов и докторов
наук для новых медицинских вузов. Для
учебных целей он написал и выпустил два
тома «Анатомии человека» и оригинальный
трехтомный атлас, в котором были
представлены не только рисунки и схемы,
но и — впервые – документальные
фотографии с препаратов, особенно по
нервной системе. Его монография по
строению периферических нервов издавалась
в Германии и получила мировое признание.
Несомненный вклад в развитие бальзамирования
внес В.П. Bоробьев, когда по поручению
советского правительства бальзамировал
тело В.И. Ленина, сохраняющееся более
70 лет открыто и доступно для обозрения.
Владимир Николаевич Tонков (1872–1954) —
выпускник Военно-медицинской академии
Санкт-Петеpбуpгa, оставленный в ней
для подготовки к профессорскому званию.
Для чего проходит усовершенствование
не только на кафедре анатомии академии,
но и в анатомических институтах Германии,
Австрии, Швейцарии. Вернувшись в Россию
становится профессором анатомии женского
медицинского института (Бестужевские
курсы), потом руководит кафедрой
анатомии в Казанском университете и
возвращается заведовать кафедрой в
Военно-медицинскую академию, где работает
до конца своей жизни, достигнув высокого
поста президента Академии.
Используя классические анатомические
методы – препарирование, инъекции
сосудов, а также эксперименты на животных
– раскрыл морфологические пути и
функциональные возможности коллатерального
кровообращения, его перестройку при
перевязках артерий, вен; образовании в
них тромбов. Эти исследования обогатили
практическую медицину знанием артериальных
и венозных анастомозов, основных и
дополнительных коллатералей, возникающих
при нарушении кровообращения. Все это
помогло сформулировать лечебную доктрину
при сосудистых поражениях. Его преемник
по кафедре Б.А. Долго-Сабуров продолжил
исследование сосудистой системы, обобщив
результаты в известных монографиях
«Иннервация вен» и «Анастомозы и пути
окольного кровообращения у человека».
Дмитрий Аркадьевич Жданов (1903–1971)
выпускник Воронежского медицинского
института и ученик профессора Г. М.
Иосифова начал изучение лимфосистемы
с капилляров костей, суставов, мышц,
фасций, оболочек и периферических
нервов. Он первым в мире получил
рентгеновские изображения грудного
лимфатического протока и его притоков
у живого человека, раненого в шею.
В дальнейших исследованиях он установил
много новых закономерностей:
-
архитектоника
лимфокапилляров и сплетений внутриорганных
лимфососудов определяются условиями
и особенностями строения и функции
органа (органоспецифичность лимфососудов); -
сети
лимфокапилляров и сплетений лимфососудов
интимно связаны с кровеносными сосудами,
прилегая к венозной части сосудистых
сплетений; -
лимфососуды
подвержены возрастной, индивидуальной
изменчивости, а при образовании опухолей
становятся транспортом для опухолевых
клеток (метастазы); -
ультраструктурные
различия лимфатических и кровеносных
сосудов определяются функциональными
особенностями, а эндотелий лимфокапилляров
обладает фагоцитарной активностью; -
отсутствие
базальной мембраны в лимфокапиллярах
дает возможность резорбции коллоидных
растворов крупнодисперсных белков,
других веществ, чем поддерживается
необходимое равновесие обменных
процессов.
В монографиях Д. А. Жданова «Функциональная
анатомия грудного протока и главных
лимфатических коллекторов и узлов
туловища», «Общая анатомия и физиология
лимфатической системы» отражены
новые сведения, за что автор награждается
государственными премиями.
Д. А. Жданов и его ученики М. Р. Сапин, И.
Г. Акмаев, исследуя сосуды эндокринных
желез, установили нервно-сосудистые
связи гипоталамуса и гипофиза,
разрешили спорную проблему по оттоку
крови в портальной системе гипофиза,
проиллюстрировав, сложные сосудистые
связи оригинальной цветной схемой.