Перечень и ответы на практические навыки
К экзамену по пропедевтике внутренних болезней
Для студентов III курса лечебного факультета и факультета подготовки специалистов для зарубежных стран (by Swiss)
(2009-2010 Учебный год)
►Методика
сбора анамнеза.
Ищите
сами
►Общий
осмотр больного.
Общий
осмотр рекомендуется проводить по
следующей схеме:
1)
состояние больного;
2)
положение больного;
3)
сознание больного;
4)
телосложение и конституция; определение
роста и массы тела; походка, осанка;
5)
осмотр головы, лица, носа, рта, шеи
больного;
6)
состояние кожи и придатков (волос,
ногтей);

состояние подкожно-жировая клетчатка;
9)
состояние лимфатических узлов;
10)
состояние мышечной системы;
11)
состояние костной системы;
12)
состояние суставов.
Общее
состояние больного может
быть:
— хорошим;
— удовлетворительным;
— средней тяжести;
— тяжелым;
— крайне тяжелым;
— агональным.
Для оценки тяжести
состояния больного необходимо учитывать
следующие моменты:
1) состояние сознания
больного;
2) положение;
3) телосложение и
выражение лица;
4) состояние кожных
покровов, особенности лимфатических
узлов, мышц, позвоночника, костей,
суставов;
5) наличие отёков;
6) температурная
реакция;
7) ряд изменений
со стороны внутренних органов.
►Проведение
антропометрических исследований.
Техника определения
роста, массы тела, окружности грудной
клетки.
Рост
измеряется при помощи ростомера. Пациент
становится разутым на площадку ростомера,
прикасаясь к планке ростомера пятками,
ягодицами, лопатками, голова должна
быть в таком положении, чтобы козелок
уха и наружный угол глазницы находились
на одной горизонтальной линии.
Масса
тела
измеряется при помощи медицинских весов
в одно и то же время (утром), в одинаковых
условиях (в легкой одежде, разутым, после
опрожнения мочевого пузыря и кишечника).
Окружность
грудной клетки
измеряют мягкой сантиметровой лентой.
Лента накладывается спереди на уровне
4 ребра, а сзади – по углу лопаток, руки
больного должны быть опущены, дыхание
спокойное; измерения проводят во время
максимального вдоха и максимального
выдоха.
На
основании измерения массы тела больного
и сопоставления ее с ростом оценивается
состояние
питания (упитанности).
►Измерение
температуры тела.
Измерение
температуры тела
производится медицинским максимальным
термометром со шкалой, градуированной
по Цельсию от 34 до 42° с делениями по
0,1°. Термометры хранятся в дезинфицирующем
растворе. Медицинский термометр помещают
на 10 мин в подмышечную впадину. Термометр
должен плотно прилегать к коже, а плечо
должно быть плотно прижато к груди,
чтобы подмышечная впадина была закрыта.
У слабых больных, а также у детей следует
во время измерения температуры
придерживать руку.
Иногда
производят измерение температуры в
полости рта пациента, а иногда—в прямой
кишке. В последнем случае термометр
смазывают вазелином и вводят на 6—7 см
в прямую кишку на 5—10 мин в положении
больного на боку. Температура в прямой
кишке на 0,5—1,0° С выше, чем в подмышечной
впадине.
Температуру
тела измеряют 2 раза в день (в 7—8 ч и в
16—17 ч), а при некоторых заболеваниях
каждый час или через 2—3 ч. Показания
термометра вносят в температурный
лист, где точками обозначают утреннюю
и вечернюю температуру. По отметкам
в течение нескольких дней составляют
температурную кривую, имеющую при многих
заболеваниях характерный вид.
Нормальной
температурой тела при измерении в
подмышечной впадине считается 36,4—36,8°
С. В течение дня температура тела
меняется: ниже всего она
бывает между 3 и 6 ч утра, выше всего—между
17 и 21 ч. Разница между утренней
и вечерней температурой у здоровых
людей не превышает 0,6° С.
После
приема пищи, больших физических нагрузок
и в жарком помещении температура
тела несколько повышается.
►Пальпация
щитовидной железы.
В методичке нет,
Юранова показывала!
►Исследование
лимфатической системы.
Методика
исследования лимфатических узлов.
У
здорового человека лимфоузлы
не видны и не доступны пальпации. Но
учитывая широкую распространенность
среди населения различных заболеваний
зубов (кариес, периодонтит, пародонтоз
и др.),
приходится считаться с тем, что у многих
людей удается
без особого труда прощупать подчелюстные
лимфатические
узлы, а вследствие мелких, порой незаметных
травм кожных покровов
нижних конечностей, могут пальпаторно
определяться небольшие (размером с
горошину) паховые лимфоузлы.
По мнению ряда авторов, одиночные мелкие
подмышечные узлы также не являются
серьезным диагностическим
признаком.
Исследование
лимфатических узлов
выполняется путем осмотра и пальпации.
При
пальпации определяют размеры лимфатических
узлов: их сопоставляют с величиной
каких-то округлых предметов (размерами
«с просяное
зерно», «с чечевицу», «с мелкую (среднюю,
крупную)
горошину», «с лесной орех», «с голубиное
яйцо»,
«с грецкий орех», «с куриное яйцо»).
Уточняют
число
увеличенных
лимфоузлов, их консистенцию
(тестоватая,
мягкоэластичная, плотная); подвижность,
болезненность
при
пальпации (признак воспалительных
процессов), спаянность
друг с другом в
конгломераты и спаянность
с окружающими тканями, наличие
отека окружающей
подкожной клетчатки и гиперемии
соответствующего участка кожи,
образование свищевых ходов.
Пальпацию
лимфатических узлов проводят кончиками
слегка
согнутых пальцев (обычно вторыми — пятыми
пальцами обеих рук), бережно, осторожно,
легкими, скользящими
движениями (как бы «перекатываясь»
через
лимфоузлы).
Пальпацию
лимфатических узлов проводят в
определенной последовательности.
Вначале
пальпируют затылочные
лимфоузлы,
которые
располагаются
в области прикрепления мышц шеи
к затылочной кости, затем переходят к
ощупыванию
заушных
лимфоузлов,
которые
находятся позади ушной
раковины на сосцевидном отростке
височной кости.
В области околоушной слюнной железы
пальпируют
околоушные
лимфатические узлы.
Нижнечелюстные
(подчелюстные)
лимфоузлы,
которые
увеличиваются при различных
воспалительных процессах в полости
рта, прощупываются
в подкожной клетчатке на теле нижней
челюсти позади жевательных мышц (при
пальпации эти лимфоузлы
прижимают к нижней челюсти).
Подбородочные
лимфоузлы
определяют движением пальцев рук сзади
наперед вблизи средней линии подбородочной
области.
Поверхностные
шейные лимфатические узлы
пальпируют
в боковых и передних областях шеи,
соответственно
вдоль заднего и переднего краев
грудино-ключично-сосцевидных
мышц. Длительное увеличение шейных
лимфатических узлов, достигающих порой
значительных
размеров, отмечается при туберкулезном
лимфадените,
лимфогранулематозе, лимфолейкозе.
Однако и у больных хроническим
тонзиллитом вдоль передних краев
грудино-ключично-сосцевидных мышц можно
нередко обнаружить
цепочки мелких плотных лимфоузлов.
При
раке желудка в надключичной области (в
треугольнике
между ножками грудино-ключично-сосцевидной
мышцы и верхнем краем ключицы) можно
обнаружить
плотный
лимфатический узел
(«железа Вирхова»
или «железа Вирхова — Труазье»),
представляющий собой
метастаз опухоли.
При
пальпации подмышечных
лимфатических узлов
слегка
отводят руки больного в стороны. Пальцы
пальпирующей
руки вводят как можно глубже в подмышечную
впадину, после чего отведенная
рука больного возвращается в исходное
положение; при этом пациент не должен
прижимать
ее плотно к туловищу. Пальпация
подмышечных
лимфатических узлов проводится движением
пальпирующих пальцев в направлении
сверху вниз.
Увеличение подмышечных лимфатических
узлов наблюдается
при метастазах рака молочной железы, а
также при каких-либо воспалительных
процессах в области
верхних конечностей.
При
пальпации локтевых
лимфатических узлов
захватывают
кистью собственной руки нижнюю треть
предплечья
исследуемой руки больного и сгибают ее
в локтевом суставе
под прямым или тупым углом. Затем
указанным
и средним пальцами другой руки скользящими
движениями
прощупывают sulci
bicipi
medialis
чуть выше надмыщелка плеча.
Паховые
лимфатические узлы
прощупывают
в области паховогохового
треугольника (fossa
inguinalis)
в направлении, поперечном
по отношению к пупартовой связке.
Подколенные
лимфоузлы
пальпируют
в подколенной
ямке согнутой под прямым углом в коленном
суставе
ноги, установленной коленом на твердую
опору.
►Объективное
исследование опорно-двигательного
аппарата.
Методика
исследования мышц.
Вначале
отмечается наличие жалоб на мышечную
слабость, мышечную утомляемость,
непроизвольное подергивание отдельных
групп мышц, ограничение и полное
отсутствие активных (произвольных)
движений.
Далее
оценивают степень развития мышечной
ткани методом осмотра, наличие атрофии
или гипертрофии отдельных мышц и мышечных
групп.
Далее
определяется тонус мышц: путем пальпации
симметричных участков тела или выполняя
активные (выполняет сам больной) и
пассивные (выполняет врач при расслабленном
состоянии мышц) движения.
При
снижении мышечного тонуса
пассивные сгибание и разгибание
соответствующей конечности происходит
необычайно легко, при отсутствии
существующего в норме незначительного
сопротивления.
При гипертонусе мышечное сопротивление
оказывается, наоборот, повышенным.
Поднимая и спуская голову больного,
можно оценить тонус мышц шеи.
Затем
оценивается мышечная сила:
по тому сопротивлению, которое
больной в состоянии преодолеть. При
исследовании мышечной силы сгибателей
врач предлагает
больному согнуть руку в локтевом суставе,
ногу
в коленном
суставе, кисть — в лучезапястном суставе,
стопу — в голеностопном
и т.д., после чего,
попросив пациента оказывать сопротивление,
пытается
разогнуть ее. При
исследовании мышечной силы разгибателей
плеча врач пытается согнуть руку больного
в
локтевом суставе, удерживаемую пациентом
в разогнутом
состоянии. Исследование проводится
раздельно
для мышц правой и левой конечностей,
мышечную силу так же определяют при
помощи динамометра.
Методика
исследования костной системы.
Вначале
обращают
внимание на жалобы
больного
на боли в костях. Острые боли в костях
после травмы могут свидетельствовать
о переломах костей; тупые, постепенно
нарастающие боли в костях нередко
бывают связаны с каким-либо
воспалительным процессом; упорные,
изнуряющие,
часто четко локализованные боли
встречаются при
метастазах в кости злокачественных
опухолей.
Далее
исследование костной системы выполняют
путем осмотра, пальпации, перкуссии.
При
осмотре определяют наличие различных
деформаций
костей
черепа, позвоночника, грудной клетки,
таза, конечностей. Могут отмечаться
изменения формы
нижних конечностей в виде Х-образных
(genu
valgum)
или О-образных (genu
varum)
ног, укорочение одной
из конечностей — при остеомиелите,
при
акромегалии — увеличение
пальцев рук и ног, скуловых костей,
нижней челюсти;
при врожденных пороках сердца,
инфекционном эндокардите, циррозе
печени,
бронхоэктатической болезни — утолщение
концевых фаланг пальцев рук в виде
барабанных палочек;
при склеродермии вследствие
разрушения
концевых фаланг пальцы рук укорачиваются,
приобретая
форму коротко очиненного
карандаша.
Пальпацию
костей выполняют строго симметрично.
Пальпаторно можно
более точно выявить
утолщение отдельных костей (например,
«рахитические
четки» ребер), определить неровность
их поверхности
и болезненность (при периоститах),
обнаружить патологические переломы.
Перкуссию
выполняют методом непосредственной
перкуссии предложенным Ф.Г.
Яновским
(концевой
фалангой указательного или среднего
пальца правой руки)
или Л.
Ауэнбруггерем
(ударять
концами выпрямленных и сведенных пальцев
2-5 пальцев) по плоским костям (грудина,
ребра, позвоночник, подвздошные
кости, позвоночник, лопатки, крестец).
При заболеваниях
крови (анемии, множественной миеломе),
метастазах в кости злокачественных
опухолей определяется болезненность
плоских костей.
Методика
исследования суставов
Вначале
методом расспроса выясняют наличие у
больного
жалоб
на
боли в суставах
(постоянные или
летучие), утреннюю
скованность в суставах, ограничение
движений в
тех или иных суставах (тугоподвижность),
наличие хруста
(крепитации) при движении и
т.д.
Исследование
суставов выполняют строго симметрично
с двух сторон. Начинают с суставов
кисти, затем переходят
к исследованию локтевых и плечевых
суставов, височно-нижнечелюстного
сустава, шейного, грудного и поясничного
отделов позвоночника, крестцово-подвздошных
суставов, крестца и копчика, тазобедренных
и
коленных суставов, суставов стоп.
Исследование
суставов включает, обычно, осмотр и
пальпацию, возможно проведение
аускультации.
При
осмотре
обращают
внимание на изменение конфигурации
суставов
(например, увеличение их в объеме,
веретенообразная
форма), сглаженность
их контуров, изменение
окраски
кожных покровов над
суставами (гиперемия,
пигментация, блеск).
При
пальпации
суставов
выявляется припухлость из-за выпота в
полость сустава, отека периартикулярных
тканей. Скопление свободной жидкости
в суставной
полости подтверждается появлением
симптома
баллотирования надколенника.
Для его определения больного
укладывают горизонтально
с максимально разогнутыми конечностями,
большие пальцы рук располагают на
надколенник,
а ладонями обеих рук сжимают латеральную
и медиальную области коленного сустава.
Далее большими
пальцами производят толчок надкоколенника
в направлении передней поверхности
сустава
при наличии в полости коленного сустава
свободной
жидкости пальцы ощущают ответный слабый
толчок,
обусловленный ударом надколенника о
кость
бедра. Обращают
так же внимание на
наличие болезненности
суставов при
их ощупывании, повышение
температуры кожи
над областью суставов
(прикладывают тыльную сторону кисти
к кожным покровам над симметричными
суставами; если
оба симметричных сустава оказывается
вовлеченным в патологический процесс,
то кожная температура оценивается путем
сравнения с
температурой
кожи над другими неизмененными суставами).
С помощью сантиметровой ленты измеряют
окружность
симметричных суставов.
Далее
определяют объем
активных и пассивных движений, выявляют
тугоподвижность, болевые ощущения при
движении. При этом активные движения
совершает сам больной, а пассивные
(сгибание, разгибание, отведение,
приведение конечности) выполняются
врачом при полном расслаблении мышц
больного.
При
выполнении в суставах того или иного
движения образуется
определенный угол, который при
необходимости можно измерить при
использовании специальных приборов
гониометров.
При
развитии анкилоза суставов (сращения
суставных
поверхностей) при их движении можно
иногда для определения
хруста (крепитацию) ладонь
врача кладется на соответствующий
сустав и совершаются движения (активные
или пассивные) в этом суставе.
Симптомы «барабанных
палочек» и «часовых стекол» — колбовидное
утолщение концевых фаланг пальцев рук
и ног и изменение формы ногтей.
►Осмотр
грудной клетки.
Статический
осмотр грудной клетки:
методика, диагностическое значение.
Статический
осмотр позволяет определить следующие
параметры:
-
Форму
грудной клетки. -
Симметричность
и размеры половин грудной клетки. -
Наличие
выпячиваний и втяжений в области грудной
клетки. -
Изменения
цвета кожных покровов. -
Наличие
расширенных вен на грудной стенке.
Для
оценки формы грудной клетки следует
принимать во внимание следующие
показатели и ориентиры.
1.
Диаметры грудной клетки — переднезадний
(грудинно-позвоночный) и поперечный
(боковой, реберный).
2. Выраженность
над- и подключичных ямок.
3.
Угол соединения тела и рукоятки грудины
(angulus
ludovici).
4. Эпигастральный
угол.
5. Направление
ребер в боковых отделах грудной клетки.
6. Состояние
межреберных промежутков.
7. Прилегание
лопаток к грудной клетке.
Грудная
клетка по своей форме бывает нормальной
или патологической. Нормальная
грудная клетка наблюдается
у всех здоровых
людей правильного телосложения. В
зависимости от конституционального
типа у здоровых людей различают
астеническую, нормостеническую и
гиперстеническую формы грудной клетки.
-
Нормостеническая
(коническая) грудная клетка, характерная
для у лиц нормостенического телосложения,
по своей форме напоминает усеченный
конус, основание которого образовано
хорошо развитыми мышцами плечевого
пояса. Переднезадний (грудинопозвоночный)
размер меньше бокового (поперечного),
надключичные ямки выражены незначительно,
положение плеч пологое. Отчетливо
виден
angulus
Ludovici,
эпигастральный
угол приближается к 90º. Ребра в боковых
отделах имеют умеренно
косое направление (угол 45º),
лопатки плотно прилегают к грудной
клетке, грудной отдел туловища по своей
высоте примерно равен
брюшному. -
Гиперстеническая
грудная клетка (у лиц гиперстенического
телосложения)
имеет форму цилиндра, переднезадний
размер которого приближается к боковому,
надключичные ямки отсутствуют
(«сглажены»),
положение плеч горизонтальное.
Угол соединения тела и рукоятки
грудины выражен значительно, эпигастральный
угол больше 90º.
Направление
ребер приближается к горизонтальному,
межреберные промежутки уменьшены,
лопатки плотно прилегают
к грудной клетке, грудной отдел меньше
брюшного. -
Астеническая
грудная клетка (у лиц астенического
телосложения) удлиненная,
узкая (уменьшен как переднезадний
размер, так и боковой), плоская.
Надключичные
и подключичные ямки отчетливо выражены.
Угол соединения грудины
с ее рукояткой отсутствует и визуализируется
плохо (не определяется), эпигастральный
угол меньше 90°. Ребра в боковых отделах
приобретают
более вертикальное направление, X
ребра нередко не прикреплены к реберной
дуге (costa
decima
fluctuans),
межреберные промежутки расширены,
лопатки крыловидно отстают от грудной
клетки, мышцы плечевого пояса развиты
слабо,
плечи опущены, грудной отдел туловища
больше брюшного.
Патологические
формы грудной клетки не выявлены (или
эмфизематозная).
Асимметричная
грудной клетки
– это увеличение или уменьшение объема
одной половины грудной клетки. Плечо
на стороне уменьшенной половины опущено,
ключица и лопатка расположены ниже,
движения их во время глубокого вдоха и
выдоха более медленные и ограниченные;
надключичные и подключичные ямки
западают сильнее, межреберные
промежутки резко уменьшены или совсем
не выражены.
Динамический
осмотр грудной клетки:
методика, диагностическое значение.
Динамический
осмотр грудной клетки подразумевает
оценку её участия в осуществлении
дыхательной функции и включает следующие
параметры:
-
Частота
дыханий. (в 14 в минуту) -
Тип
дыхания – м.б. грудным,
брюшным или смешанным. -
Глубина
дыхания – нормальная глубина. -
Ритмичность
дыхания — ритмичное,
с одинаковой глубиной
и продолжительностью фазы вдоха и
выдоха. -
Симметричность
участия половин грудной клетки в акте
дыхания — симметрично. -
Участие
вспомогательной дыхательной мускулатуры
(грудино-ключично-сосцевидная,
трапециевидная, большая и малая грудная
мышцы и др.) в акте дыхания – не участвует.
►Пальпация
грудной клетки.
Пальпация
грудной клетки: методика проведения,
определение болезненности.
Пальпация грудной
клетки позволяет:
-
уточнить
полученное при осмотре представление
о размерах, форме и дыхательных движениях
грудной клетки; -
установить
резистентность и эластичность грудной
клетки; -
определить
болезненность тех или иных участков
грудной клетки; -
определить
голосовое дрожание; -
выявить
шум трения плевры, некоторые хрипы и
шум плеска; -
определить
наличие патологических процессов,
локализованных в грудной стенке
(абсцессы грудной стенки, переломы
ребер и их деформации, опухоли и др.).
Пальпация
позволяет определить наличие
болезненности,
ее локализацию, отличить глубокую
болезненность от поверхностной.
Поверхностная
болезненность связана с поражением
кожи межреберных мышц, нервов и ребер.
Поверхностная болезненность выявляется
при прикосновении или легком давлении.
Производится поверхностная пальпация
одной или двумя ладонями, которые кладут
плашмя, с вытянутыми пальцами и без
надавливания на пальпируемую поверхность.
При этом широкими и легкими скользящими
движениями пальцами обеих рук обследуется
на симметричных участках вначале
передняя, затем боковая и задняя
поверхность грудной клетки; возможно
проведение пальпации одной рукой
поочередно на симметричных участках
грудной клетки (второй рукой поддерживают
пациента за плечо).
Определение
резистентности и эластичности грудной
клетки и голосового дрожания.
Диагностическое значение.
Определение
эластичности (способности занимать
первоначальную форму после деформации)
и резистентности (способности
сопротивляться производимому давлению)
грудной клетки производится путем
пальпации по реберным промежуткам, а
так же при сдавливании грудной клетки
двумя руками, расположенными на строго
симметричных участках правой и левой
половины спинной, грудной или боковых
поверхностей грудной клетки. У здорового
человека при этом грудная клетка дает
ощущение эластичности, податливости,
как хорошо наполненный воздухом резиновый
мяч.
Увеличение
резистентности (ригидность) грудной
клетки выявляется при эмфиземе легких,
заполнении плевральных полстей
жидкостью, при окостенении реберных
хрящей.
Феномен
голосового дрожания
(fremitus
vocalis
et
pectoralis)
—
это пальпаторное ощущение вибрации
грудной клетки при разговоре или
произнесении отдельных слов, содержащих
букву «Р». Голосовое
дрожание возникает в результате колебаний
голосовых связок. Эти колебания передаются
по столбу воздуха в трахее и бронхах, а
потом по альвеолам на грудную стенку.
Для
определения голосового дрожания кисти
всею ладонную поверхность или кончики
II
– IV
пальцев прикладывают к симметричным
участкам левой и правой половин грудной
клетки. После этого просят больного
произносить с одинаковой громкостью
слова, содержащие букву «р» («раз, два,
три», «тридцать три», «Арарат», «сорок
три, сорок четыре»). При этом голос по
возможности должен быть низким: чем
он ниже, тем лучше проводятся колебания
с голосовых связок по столбу воздуха
в трахее и бронхах на грудную стенку.
Исследующий ощущает не резко выраженное
дрожание, сотрясение грудной клетки –
голосовое дрожание. Последовательность
определения голосового дрожания:
передняя поверхность грудной клетки
(пальцы рук прикладываются в надключичных
ямках, в 1 межреберье, 2 межреберье с двух
сторон, а затем — только с правой стороны
по срединно-ключичной линии сравнивая
силу проведения звука на выше- и
нижележащих участках легких), боковые
поверхности и задняя поверхность грудной
клетки. Голосовое
дрожание можно определять одной рукой,
поочередно прикладывая ее к симметричным
участкам грудной клетки. Этот способ
более точный, т.к. чувствительность
разных рук не одинакова.
В
физиологических условиях над симметричными
участками грудной клетки голосовое
дрожание ощущается примерно с одинаковой
силой, в верхних участках громче, в
нижних — слабее.
При патологических
состояниях органов дыхания голосовое
дрожание может быть усиленным,
ослабленным или не ощущаться.
При
очаговых процессах сила голосового
дрожания становится неодинаковой над
симметричными участками легких.
Определение
дыхательной экскурсии грудной клетки
и симметричности дыхания.
Дыхательную
экскурсию (степень подвижности) грудной
клетки определяют, измеряя её окружность
в положении вдоха и выдоха. Разница
между показателями окружности грудной
клетки на вдохе и выдохе отражает её
экскурсию. При спокойном дыхании
экскурсия грудной клетки не превышает
2-3 см, максимальная экскурсия грудной
клетки составляет 7-8,5 см. Окружность
грудной клетки измеряют сантиметровой
лентой в положении больного стоя с
опущенными руками. Лента должна проходить
сзади на уровне углов лопаток, спереди
– на уровне 4 ребра.
Для
определения симметричности дыхания
(симметричности участия половин грудной
клетки в акте дыхания) исследующий
становится вначале спереди от больного,
прикладывает ладонные поверхности
обеих рук на реберные дуги симметрично
с обеих сторон с захватом боковых
поверхностей. Оценивается симметричность
участия обеих половин грудной клетки
в дыхательном процессе. Далее врач
становится сзади от больного, прикладывает
ладонные поверхности обеих рук таким
образом, чтобы первый палец располагался
вдоль внутреннего края лопатки, ладонь
– горизонтально в подлопаточной области.
►Сравнительная
перкуссия легких.
Правила
и методика сравнительной перкуссии
легких.
Сравнительная
перкуссия легких применяется для
выявления патологических изменений в
каком-либо участке легкого. При этом
сравнивают полученный перкуторный звук
над симметричными участками грудной
клетки.
Начинают
сравнительную перкуссию спереди в
надключичных ямках. Палец-плессиметр
устанавливают параллельно ключицам.
Далее перкуссия проводится по ключицам
по способу Яновского или Образцова.
Затем перкуссия проводится по межреберным
промежуткам с обеих сторон до 2 ребра.
Справа
перкуссия продолжают в 3,4,5 межреберьях,
сравнивая звуки, получаемые при перкуссии
ниже и выше расположенных участков.
Слева же перкуссия ниже не проводится,
так как начинается притупление звука
от прилежащего сердца.
В
боковых областях перкутируют по
межреберным промежуткам, начиная с
подмышечной впадины до 6 ребра, так как
в 6 межреберье справа начинается
притупление от прилегающей печени, а
слева звук становится тимпанический
из-за близости газового пузыря желудка.
Сзади
сравнительную перкуссию ведут в
надключичных областях, в верхних, средних
и нижних частях межлопаточного
пространства и под лопатками – в 8 и 9
межреберьях. При этом палец-плессиметр
в надлопаточном пространстве располагают
горизонтально, в межлопаточном –
вертикально, в подлопаточном пространстве
– по лопаточной линии в косом направлении
согласно хода ребер.
Обязательным
является соблюдение следующих условий
(правил) проведения сравнительной
перкуссии.
-
Перкуссия
должна проводиться на строго симметричных
участках обеих половин грудной клетки. -
Перкуссию
лучше начинать со здоровой стороны,
если можно заранее предположить, где
локализуется патологический процесс. -
Положение
пальца-плессиметра и сила его прижатия
к телу больного должно быть одинаковыми
с обеих сторон. -
Перкуторные
удары должны быть одинаковыми по силе
с обеих сторон. Сила удара – средняя.
Рационально применение попеременно
громкой и тихой перкуссии в одной и той
же точке. -
Перкуссию
проводят при максимальном расслаблении
больного, при ровном и спокойном дыхании. -
Следует
помнить, что у людей с деформацией
грудной клетки диагностическая ценность
сравнительной перкуссии не велика. -
Перкуссию
проводят только по межреберным
промежуткам, так как при перкуссии по
ребру к перкуторному звуку добавляется
звук ребра.
►Топографическая
перкуссия легких.
Методика
топографической перкуссии легких:
определение нижних и верхних границ
легких, ширины полей Кренига и подвижности
нижнего края легких.
Положение
перкутирующего должно быть удобным.
При перкуссии спереди врач располагается
по правую руку больного, при перкуссии
сзади – по левую руку больного.
Положение больного
стоя или сидя.
С помощью
топографической перкуссии определяют:
1)
верхние границы легких — высоту стояния
верхушек легких спереди и сзади, ширину
полей Кренига;
2) нижние границы
легких;
3) подвижность
нижнего края легких.
Определение
высоты стояния
верхушек
легких
производится путем их перкуссии спереди
над ключицей и сзади над осью лопатки.
Спереди перкуссию проводят от средины
надключичной ямки кверху. Применяется
метод тихой перкуссии. При этом
палец-плессиметр располагают параллельно
ключице. Сзади перкутируют от середины
надостной ямки по направлению к остистому
отростку VII
шейного позвонка. Перкуссию продолжают
до появления тупого звука. При таком
способе перкуссии высота стояния
верхушек определяется спереди на 3-5 см
выше ключицы, а сзади – на уровне
остистого VII
шейного позвонка.
Перкуторно
определяют величину
полей Кренига.
Поля Кренига – это полосы ясного
легочного звука шириной около 5 см,
идущие через плечо от ключицы до
лопаточной ости. Для определения ширины
полей Кренига палец-плессиметр кладут
на середину трапециевидной мышцы
перпендикулярно к ее переднему краю и
перкутируют сначала медиально к шее, а
потом латерально – к плечу. Места
перехода ясного легочного звука в тупой
отмечают. Расстояние между этими точками
и будет являться шириной полей Кренига.
В норме ширина полей Кренига составляет
5-6 см с колебаниями от 3,5 до 8 см. Слева
эта зона на 1,5 см больше, чем справа.
Патологические
отклонения от нормы расположения
верхушек легких могут быть следующими:
-
более
низкое стояние верхушек легких и
сужение полей Кренига наблюдается при
сморщивании верхушек легких, что чаще
всего бывает при туберкулезе; -
более
высокое стояние верхушек легких и
расширение полей Кренига отмечается
при эмфиземе легких.
Определение
нижних границ легких
обычно начинают с нижней границы правого
легкого (легочно-печеночная граница).
Перкутируют сверху вниз, начиная со 2
межреберья последовательно по
парастернальной, среднеключичной,
подмышечным, лопаточной и околопозвоночной
линиям.
Палец
— плессиметр располагают горизонтально,
перкутируют, применяя слабую перкуссию.
Палец постепенно перемещают вниз до
тех пор, пока ясный звук не сменится
абсолютно тупым. Место перехода ясного
звука в тупой отмечают. Таким образом
определяют нижний край легкого по всем
вертикальным линиям – от окологрудинной
до околопозвоночной, каждый раз отмечая
границу легкого. Потом эти точки соединяют
сплошной линией. Это и есть проекция
нижнего края легкого на грудной стенке.
При определении нижней границы легкого
по подмышечным линиям больной должен
положить соответствующую руку на голову.
Определение
нижней границы левого легкого начинают
от передней подмышечной линии, так как
медиальнее расположена сердечная
тупость.
Границы
нижнего края легких в норме:
справа
слева
Окологрудинная
линия верхний край 6 ребра
—
Срединно-ключичная
линия нижний край 6 ребра
—
Передняя подмышечная
линия 7 ребро
7 ребро
Средняя подмышечная
линия 8 ребро
8 ребро
Задняя подмышечная
линия 9 ребро
9 ребро
Лопаточная линия
10 ребро
10 ребро
Околопозвоночная
линия на уровне остистого отростка XI
грудного позвонка
С
обеих сторон нижняя граница легких
имеет горизонтальное, приблизительно
одинаковое и симметричное направление,
кроме места расположения сердечной
вырезки. Однако, возможны некоторые
физиологические колебания положения
нижней границы легких, так как положение
нижнего края легкого зависит от высоты
стояния купола диафрагмы.
У
женщин диафрагма стоит выше на одно
межреберье и даже более, чем у мужчин.
У стариков диафрагма расположена ниже
на одно межреберье и даже более, чем у
лиц молодого и среднего возраста. У
астеников диафрагма стоит несколько
ниже, чем у нормостеников, а у гиперстеников
– несколько выше. Поэтому диагностическое
значение имеет лишь значительное
отклонение положения нижней границы
легких от нормы.
Изменения
положения нижней границы легких может
быть обусловлено патологией легких,
диафрагмы, плевры и органов брюшной
полости.
►Аускультация
легких.
Правила аускультации
легких.
-
Легкие
лучше всего выслушивать в положении
больного сидя или стоя. -
Необходимо
соблюдать последовательность выслушивания
легких: передняя поверхность, боковые
отделы, задняя поверхность грудной
клетки. -
Следует
использовать приемы, улучшающие
проведение звука и облегчающие проведения
аускультации:
-
при
выслушивании в подмышечных областях
больной должен завести руки за голову; -
при
выслушивании по лопаточным и
околопозвоночным линиям больной должен
скрестить руки на груди и слегка
наклонить голову вперед.
-
Больной
должен дышать глубоко, равномерно,
медленно, через нос или полуоткрытый
рот. При этом основные дыхательные шумы
рекомендуется выслушивать при дыхании
через нос, а добавочные – при дыхании
через рот. -
Следует
руководить дыханием больного, давая
указания по этому поводу или, даже,
демонстрировать ему, как это следует
делать, тренируя его. -
Первоначально
целесообразно провести сравнительную
аускультацию легких, а затем детально
выслушивать те участки, где были замечены
патологические изменения. -
Вначале
определяют характер основного
дыхательного шума, затем определяют
наличие возможных побочных дыхательных
шумов, в конце — определяют бронхофонию.
Классификация
дыхательных шумов. (говорить, что есть
и чего нет!!!)
Все
дыхательные шумы разделяют на основные
и дополнительные (добавочные, побочные).
Основные
дыхательные шумы:
-
везикулярное
(альвеолярное) дыхание; — говорим
-
бронхиальное
(ларинго-трахеальное) дыхание; -
смешанное
(бронховезикулярное) дыхание.
Дополнительные
(добавочные, побочные):
-
хрипы
(сухие и влажные); нет
(могут быть, тихо спросить диагноз у
пациента, если дыхалка, то есть) -
крепитация;
нет! -
шум
трения плевры; нет! -
плевроперикардиальный
шум. нет!
►Исследование
бронхофонии.
Что
такое бронхофония? Методика ее выявления
и диагностическое значение.
Бронхофония
— это усиление проведения голоса с
гортани по воздушному столбу бронхов
на поверхность грудной клетки, наблюдаемое
при уплотнении легочной ткани.
Врач
стетоскопом выслушивает различные
симметричные участки легкого, при этом
больной произносит по возможности
низким голосом слова, содержащие букву
«р» (н.п. — «тридцать три»), а при выраженном
уплотнении легочной ткани могут быть
слышны слова, содержащие шипящие звуки
(н.п., «чашка чая»), произнесенные шепотом.
Необходимое условие для бронхофонии
(как и бронхиального дыхания) – это
проходимость бронха, лежащего в
уплотненной ткани.
В
норме бронхофония отсутствует. Бронхофония
является ранним и иногда единственным
признаком уплотнения легочной ткани,
так как уплотненная легочная ткань
является хорошим проводником звуков и
произносимые больным слова будут
отчетливо слышны. Академик Ф.Г. Яновский
указывал, что бронхофония при пневмониях
появляется раньше других физических
симптомов.
Бронхофония
может определяется над воздухосодержащими
полостями (кавернами) с плотной капсулой
вследствие явлений резонанса. При этом
бронхофония над полостями часто
приобретает громкий, амфорический
характер и называется амфорофонией.
Иногда она может иметь металлический
оттенок, что называется пекторилоквией.
Бронхофония может определяться над
зоной компрессионного ателектаза,
образовавшегося вследствие сдавления
легкого плевральным выпотом, выслушивается
она у верхней границы плеврального
выпота, может иметь дребезжащее, гнусавое
звучание. Это называется эгофонией.
►Осмотр
области сердца и крупных сосудов.
Состояние –
удовлетворительное;
Положение –
активное;
Сознание – ясное;
Лицо не выражает
болевых ощущений, нет специфических
выражений лица (митрального, Корвизара);
ПЖК;
Отёки
(на плоских костях – тыл стопы, передняя
голень, крестец, грудина);
Кожа – цвет, нет
ли цианоза, гиперемии, бледности
Осмотр
артерий и вен (симптом Мюссе, капиллярный
пульс Квинке, пляска каротид, воротник
Стокса, отрицательный венный пульс (в
норме), пульсация в яремной ямке),
пульсация в области 2 межреберья справа
и слева – есть или нет, эпигастральная
пульсация
Осмотр области
сердца – сердечный горб, верхушечный
и сердечный толчок
►Пальпация
области сердца и крупных сосудов.
Что такое сердечный
горб, верхушечный толчок, отрицательный
верхушечный толчок, сердечный толчок?
Диагностическое значение указанных
симптомов.
Сердечный
горб —
равномерное выпячивание передней
грудной стенки над проекцией сердца.
Этот симптом бывает при врожденных или
при сформировавшихся и детском или
подростковом возрасте приобретенных пороках
сердца., сопровождающихся значительным
увеличением сердца. Выделяют два варианта
сердечного горба.
1.
Правожелудочковый – обусловленный
преимущественным увеличением правого
желудочка, сопровождается выпячиванием
передней грудной стенки в области нижней
трети грудины;
2.
Левожелудочковый – обусловленный
преимущественным увеличением левого
желудочка, характеризуется выпячиванием
передней грудной стенки слева от грудины.
Верхушечный
толчок –
это толчок верхушки сердца, который
может наблюдаться у людей с умеренно
развитой подкожно-жировой клетчаткой
во время каждого сердечного сокращения
в небольшой области на прекардиальной
части грудной клетки, локализованный
в пятом межреберье на 1-2 см кнутри от
срединно-ключичной линии. Во время
сокращения сердца его верхушка
перемещается вперед и ударяет о
переднюю грудную стенку.
Отрицательный
верхушечный толчок
— пульсирующее втяжение грудной стенки
в проекции верхушки сердца (симптом
слипчивого перикардита).
Пальпация
верхушечного толчка:
ладонь правой
руки кладут горизонтально на груди
пациента так, чтобы основание ее
находилось у левого края грудины, а
кончики пальцев — у передней подмышечной
линии на уровне III-V
межреберий. У женщин предварительно
отводят левую грудную железу вверх и
вправо. Когда ладонной поверхностью
кисти толчок будет найден, мякотью
концевых фаланг пальцев, поставленных
перпендикулярно к поверхности грудной
клетки, находят самую латеральную и
нижнюю точку пульсации и оценивают ее
свойства: локализацию, ширину (площадь),
высоту, силу и резистентность.
Пальпацию
верхушечного толчка можно облегчить
наклоном туловища больного вперед или
же пальпацией во время глубокого выдоха.
У
здоровых лиц в положении стоя верхушечный
толчок определяется
на 1-2 см кнутри от сердечно-ключичной
линии в пятом межреберье. При положении
на левом боку верхушечный толчок
смещается влево на 3-4 см, при положении
на правом боку — на 1,5-2 см вправо (внутрь),
а иногда он исчезает совсем. При глубоком
вдохе толчок немного опускается, при
глубоком выдохе — поднимается.
Ширина
(площадь) верхушечного толчка
— это площадь,
которую занимает движение грудной
клетки, вызванное верхушечным толчком.
Определяют путем измерения расстояния
в сантиметрах между II
И IV пальцами,
установленными на наиболее удаленные
точки передней грудной стенки, где еще
пальпируется верхушечный толчок (у
внутренней и внешней границы толчка).
В норме 1 – 2 см.
Верхушечный
толчок ограниченный – менее 1см –
наблюдается при ожирении, отечной
подкожной клетчатке, узких межреберьях,
эмфиземе легких, низком стоянии
диафрагмы.
Верхушечный
толчок разлитой – свыше 2 см – наблюдается
при:
1)
дилатации
левого желудочка
(недостаточности клапана аорты,
недостаточности
митрального клапана, стенозе
устья
аорты, артериальной гипертензии,
кардиосклерозе, миокардиодистрофии,
миокардите);
2)
более
плотном
прилежании верхушки сердца к передней
грудной
стенке (опухоль заднего средостения,
сморщивание передненижних отделов
левого легкого при левостороннем
нижнедолевом пневмосклерозе).
Высота
(величина) верхушечного толчка
– это амплитуда колебания грудной
стенки (или приподнимания пальцев
пальпирующей руки) под влиянием
верхушечного толчка.
Различают
высокий и низкий верхушечный толчок.
Высокий
толчок бывает у людей худощавых с
широкими межреберьями, при физической
нагрузке или психоэмоциональном
возбуждении. Высокий верхушечный
толчок-симптом, имеющий место при
патологических состояниях, сопровождающихся
переполнением
левого желудочка и ускоренным изгнанием
крови из него и систолу (недостаточность
клапанов аорты, значительная недостаточность
митральною клапана).
Низкий
верхушечный толчок отмечается у лиц с
хорошо развитой мускулатурой, полных,
людей с узкими межреберными промежутками.
Сила
верхушечного толчка
– это сила удара верхушечного толчка
о переднюю грудную
стенку (или пальцы пальпирующей руки).
Сильный
верхушечный толчок бывает при
психоэмоциональном напряжении,
физической нагрузке, при гипертрофии
мышцы левого желудочка (у лиц, занимающихся
физическим трудом, спортсменов); тонкой
грудной стенке; широких межреберных
промежутках.
Резистентность
верхушечного толчка
– это тактильное ощущение при пальпации
верхушечного толчка, сопоставимое с
пальпацией двуглавой мышцы плеча.
Резистентный
верхушечный толчок – признак состояний,
обусловленных затруднением изгнания
крови из левого желудочка в аорту
(стеноз
устья
орты;
состояния,
сопровождающиеся
значительной
артериальной гипертензией с высоким
диастолическим давлением).
Характеристики
верхушечного толчка в норме:
1)
находится в V
межреберье на 1 – 1,5 см кнутри от левой
среднеключичной линии;
2) площадь – 1-2 см.;
3) не высокий;
4) умеренной силы;
5)
малорезистентный.
Сердечный
толчок –
это пульсация в области III-IV
межреберьях у левого края грудины, часто
сочетающаяся с пульсацией в эпигастрии.
Обнаружение
сердечного толчка: ладонь
правой руки лежит вертикально в
направлении снизу – вверх у левого края
грудины, в прекардиальной части грудной
клетки. Всей ладонной поверхностью при
каждом сердечном сокращении ощущается
сотрясение грудной клетки в области
сердца, не прикрытой легкими.
Сердечный толчок
в норме отсутствует; его наличие говорит
о гипертрофии, дилятации или гиперфункции
правого желудочка.
►Перкуссия
сердца.
Назовите правила
проведения перкуссии сердца. Как
проводится определение границ абсолютной
и относительной тупости сердца.
При
проведении перкуссии обязательны
следующие общие правила:
1. Врач располагается
справа от пациента, спиной к источнику
света.
2. Руки врача должны
быть теплыми, ногти коротко острижены.
3.
Пациент должен находиться в удобном
положении (лучше всего в положении стоя
или сидя).
4.
Палец-плессиметр должен плотно прилегать
к перкутироемой поверхности.
5.
Перкуторный удар должен наноситься
строго перпендикулярно к поверхности
пальца-плессиметра.
6.
Перкуторный удар должен наноситься
движением кисти в лучезапястном суставе
и быть коротким, отрывистым, одинаковой
силы.
7.
При проведении перкуссии палец-плессиметр
необходимо ставить строго параллельно
границе сердца, отметку делать по краю
плессиметра, обращенного к более ясному
звуку
8.
Определение границ относительной
тупости сердца начинается с определения
высоты стоянии диафрагмы, затем
определяется правая, левая и верхняя
границы относительной тупости сердца,
сила перкуссии – громкая.
9.
Определение границ абсолютной тупости
сердца производят от найденных перкуторно
границ относительной тупости сердца,
сила перкуссии – тихая.
Перкуссия области
сердца включает определение:
1) границ относительной
сердечной тупости (границы сердца);
2) положение сердца;
3) конфигурацию
сердца;
4) размеры сердца
и сосудистого пучка;
5)
границ абсолютной сердечной тупости
(площадь передней поверхности сердца,
не прикрытая легкими).
Определение
правой границы относительной
тупости сердца.
Палец-плессиметр
располагается во II
межреберье по правой срединно-ключичной
линии, затем перкуссией средней силы
перкутируют вниз до изменения ясного
легочного звука на тупой; граница
отмечается со стороны пальца-плессиметра,
обращенного к ясному (легочному) звуку
(VI
межреберье). Затем палец-плессиметр
перемещают на 2 ребра или 1 межребеье
вверх (в IV межреберье), располагают
параллельно правому краю грудины и
перкутируют (перкуссия средней силы)
от срединно-ключичной линии к правому
краю грудины до изменения легочного
звука на притупленный (это правая граница
относительной тупости сердца), определяют
расстояние до правого края грудины в
сантиметрах. В норме правая граница
относительной тупости сердца в IV
межреберье отстоит на 1-1,5 см от правого
края грудины, образована правым
предсердием.
Определение
левой границы относительной
тупости сердца.
Начинается
с пальпации локализации верхушечного
толчка, после чего палец-плессиметр
располагают вертикально в том межреберье,
в котором расположен верхушечный толчок
на 1-2 см кнаружи от наружного края
верхушечного толчка (или от передней
подмышечной линии). Если верхушечный
толчок не определяется, перкуссию
проводят в V межреберье от левой передней
подмышечной линии. Удары наносятся
средней силы до изменения легочного
перкуторного звука на притупленный.
Границу отмечают по краю пальца-плессиметра
со стороны ясного легочного звука
(снаружи).
В
норме левая граница
относительной
тупости сердца
находится в V межреберье на 1-1,5 см кнутри
от срединно-ключичной линии, образована
левым желудочком.
Определение
верхней границы относительной
тупости сердца.
Палец-плессиметр
располагают под левой ключицей параллельно
искомой границе по линии, расположенной
на 1 см левее от левого края грудины.
Перкуторные удары наносятся средней
силы. При изменении легочного звука на
притупленный отмечается верхняя граница
относительной тупости сердца по верхнему
краю пальца-плессиметра.
В
норме верхняя граница относительной
тупости сердца
находится на уровне верхнего края III
ребра и образована конусом легочной
артерии.
Измерение
поперечника сердца:
Поперечник
сердца – это сумма двух размеров –
правого и левого. Правый размер определяют
в IV межреберье от правой границы
относительной тупости сердца до передней
срединной линии (в норме 3-4 см). Левый
размер определяют в V межреберье от
левой границы относительной тупости
до передней до передней срединной линии
(в норме 8-9 см). Поперечник сердца у
здорового человека составляет 11-13 см.
Определение
правой границы абсолютной
тупости сердца.
Палец-плессиметр
устанавливается в точке найденной
правой границы относительной тупости
сердца в IV межреберье, наносят перкуторные
удары слабой силы, передвигают плессиметр
влево, параллельно искомой границе. При
изменении перкуторного звука с громкого
на тупой (при этом отчетливо изменяется
пальпаторное восприятие перкуторного
удара – он становится более мягким),
отмечают границу по стороне
пальца-плессиметра, обращенного к
легкому (правая граница абсолютной
тупости сердца). В норме правая граница
абсолютной тупости сердца расположена
в IV межреберье по левому краю грудины.
Определение
левой границы абсолютной
тупости сердца.
Палец-плессиметр
устанавливается в точке найденной левой
границы относительной тупости сердца,
наносят перкуторные удары слабой силы,
передвигают плессиметр кнутри, параллельно
искомой границе. При изменении перкуторного
звука с громкого на тупой, отмечают
границу по стороне пальца-плессиметра,
обращенного к легкому (левая граница
абсолютной тупости сердца). В норме
левая граница абсолютной тупости сердца
совпадает с наружным контуром верхушечного
толчка, т.е. совпадает с левой границей
относительной тупости сердца, или
отстоит от нее на 1 см кнутри.
Определение
верхней границы абсолютной
тупости сердца.
Палец-плессиметр
устанавливается в точке найденной
верхней границы относительной тупости
сердца, по линии, расположенной на 1 см
кнаружи от левого края грудины, наносят
перкуторные удары слабой силы, передвигают
плессиметр вниз до появления тупого
звука, поулченную границу отмечают по
верхнему краю пальца-плессиметра
(верхняя граница абсолютной тупости
сердца). В норме верхняя граница абсолютной
тупости сердца соответствует 4 ребру
(нижнему краю).
Абсолютная
тупость сердца представлена правым
желудочком.
►Аускультация
сердца.
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
Государственное бюджетное образовательное учреждение высшего профессионального образования «Кемеровская государственная медицинская академия»
МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ ДЛЯ ПОДГОТОВКИ К ЭКЗАМЕНУ
ПО ПРОПЕДЕВТИКЕ ВНУТРЕННИХ БОЛЕЗНЕЙ
для студентов, обучающихся по специальностям
060101 «Лечебное дело»
060103 «Педиатрия»
060105 «Медико-профилактическое дело»
Кемерово 2015
Методические рекомендации для подготовки к экзамену по пропедевтике внутренних болезней для студентов, обучающихся по специальностям 060101 «Лечебное дело», 060103 «Педиатрия», 060105 «Медико-профилактическое дело» разработаны к.м.н., доцентом кафедры пропедевтики внутренних болезней ГБОУ ВПО КемГМА МЗ РФ Протасовой Т.В.
Методические рекомендации рассмотрены и одобрены на заседании кафедры протокол № ____ от «___»_____________2015 г.
Заведующий кафедрой: ____________________________ Т.А. Раскина
Методические рекомендации рассмотрены и одобрены на заседании ФМК
протокол № ___ __________2015 г.
Председатель ФМК ______________д.м.н., проф. Н.В. Фомина
Согласовано:
Декан лечебного факультета
«___»___________2015 г. _________________д.м.н., проф. С. В. Калентьева
ВВЕДЕНИЕ
Подготовка к экзаменационной сессии и сдача экзаменов является ответственейшим периодом в работе студента.
Основное в подготовке к сессии – это повторение всего материала предмета, по которому необходимо сдавать экзамен. Только тот успевает, кто умеет хорошо повторять материал, который был прослушан на лекциях, законспектирован и закреплен на практических и самостоятельных занятиях. Такое повторение предполагает обобщение, углубление, а в ряде случаев и расширение усвоенных за семестр знаний.
Если студент плохо работал в семестре, пропускал лекции либо слушал их невнимательно и не конспектировал, не изучал рекомендованную литературу, то в процессе подготовки к сессии ему придется не повторять уже знакомое, а заново в короткий срок изучать весь материал, который его товарищи усвоили серьезно, основательно и поэтапно в течение семестра. Для такого студента подготовка к экзаменам будет трудным, а иногда и непосильным делом.
При подготовке к экзаменам необходимо помнить:
1. Готовиться к сессии надо с первых дней семестра: не пропускать лекций, работать над закреплением лекционного материала, выполнять все практические и лабораторные работы.
2. Приступать к повторению и обобщению материала необходимо задолго до сессии (примерно за месяц).
3. В случае какой-либо неясности следует получить у преподавателя необходимые разъяснения на консультациях, проводимых по графику в течение семестра и перед экзаменами.
4. Готовиться к экзамену рекомендуется каждый день в одном и том же помещении и на одном и том же рабочем месте, т.к. в этом случае устанавливается ассоциативная взаимосвязь между окружающей обстановкой и процессом переработки информации. Это дает возможность в дальнейшем на экзамене воспроизводить все мельчайшие детали этой обстановки (что сделать довольно легко), а через установившиеся ассоциативные связи – саму информацию, которую требовалось запомнить непосредственно для экзамена. Возможны и другие искусственные приемы для запоминания, которых великое множество и которые должны быть в арсенале у каждого студента. Но одно из важных условий укрепления памяти – это ее постоянная тренировка. Хотя мысль о том, что повторение – мать учения, не оригинальна, нельзя лишний раз не сказать, что именно это упражнение – самое действенное и результативное.
5. Начинать повторение следует с чтения конспектов. Прочитав внимательно материал по предмету, приступить к тщательному повторению по темам и разделам. На этом этапе повторения следует использовать учебник и рекомендованную преподавателем дополнительную литературу. Нельзя ограничиваться при повторении только конспектами, ибо в них все записано весьма кратко, сжато, только самое основное. Вузовские же дисциплины надо усвоить достаточно широко с учетом всей программы курса. Это можно сделать только с помощью учебника и дополнительной литературы.
6. Повторяя материал по темам, надо добиваться его отчетливого усвоения. Рекомендуется при повторении использовать такие приемы овладения знаниями:
а) про себя или вслух рассказывать материал;
б) ставить самому себе различные вопросы (как можно чаще) и отвечать на них (применять самоконтроль);
в) делать дополнительные записи, схемы, помогающие обобщить материал, синтезировать его;
г) рассказывать повторенный и усвоенный материал своим товарищам, отвечать на их вопросы и критически оценивать изложенное;
д) повторяя и обобщая, записывать в блокнот все непонятное, всякие сомнения, вновь возникающие вопросы и обязательно выяснить их на консультациях.
Повторение, в основном, надо закончить за день до экзамена, чтобы повторенный и закрепленный материал «отстоялся» в сознании и памяти. В этом случае останется некоторый резерв времени на доработку каких-либо упущений, а ответы на экзамене будут спокойнее, увереннее, без лишнего напряжения. Если студент приходит на экзамен, не прочитав целиком даже свой конспект, и продолжает «учить» у дверей аудитории, где его товарищи уже сдают экзамен, то он демонстрирует худший вид школярства, равнодушие к занятиям и безответственность.
В дни подготовки к экзаменам избегайте чрезмерной перегрузки умственной работой, придерживайтесь гигиенического режима, чередуйте труд и отдых.
Краткие паузы для отдыха устраивайте через 50-55 минут интенсивной работы. После 2-3 часов занятий сделай перерыв на 30-40 минут. В это время можно сделать гимнастику, выполнить хозяйственно-бытовые дела, проветрить помещение, выпить стакан сока, молока или чая.
После перерыва надо сосредоточенно позаниматься еще 2-2,5 часа.
Сразу после обеда (1-1,5 часа) заниматься не рекомендуется (труд малопроизводителен). Лучше сделать прогулку, выполнить какую-либо работу, не связанную с подготовкой к экзамену, либо поспать (если есть потребность — это самый лучший вариант). Затем надо опять напряженно позаниматься 2,5-3 часа и 1-2 часа после ужина.
Не засиживайтесь за полночь. Сохраняйте в комнате общежития тишину, чистоту и порядок. Во время своего отдыха не мешайте готовиться товарищам. Хорошо, если в комнате создана деловая обстановка, где все одновременно работают или отдыхают.
Старайтесь весь объем работы распределять равномерно по дням, отведенным для подготовки к экзамену, и контролировать каждый день выполнения работы, старайтесь немного перевыполнить план. Тогда у вас всегда будет резерв времени.
В день, предшествующий экзамену, занимайтесь не более чем до 19 часов. Лучше до сна в этот день погулять где-нибудь в тихом месте (парк, лес), собраться с мыслями, но ни в коем случае не отвлекайтесь на посторонние дела. Утром обязательно позавтракайте.
После сдачи экзамена остаток дня посвятите отдыху, сходите на стадион или в кино.
Ни в коем случае не употребляйте спиртные напитки: даже в малых количествах они снизят твою работоспособность на несколько дней.
В период подготовки к экзаменам рекомендуется прием возбуждающих напитков (крепкий чай, кофе), но ни в коем случае нельзя применять различные фармакологические вещества (транквилизаторы, психостимуляторы, энергетики и пр.).
Не отчаивайтесь, если на экзамене получили не ту оценку, на которую рассчитывали. Несмотря на то, что экзамен в какой-то степени «лотерея», оценка, как правило, соответствует тому уровню знаний, который вы показали на экзамене.
Основой для определения оценки на экзамене служит уровень усвоения студентом материала, предусмотренного учебной программой дисциплины (критерии оценок – в Приложении 1).
ЭКЗАМЕН ПО ПРОПЕДЕВТИКЕ ВНУТРЕННИХ БОЛЕЗНЕЙ
Курс пропедевтики внутренних болезней изучается студентами на лечебном и медико-профилактическом факультетах в течение пятого и шестого семестра, на педиатрическом факультете – в течение четвертого и пятого семестров, на стоматологическом факультете – в течение четвертого семестра. По окончании курса на лечебном, педиатрическом и медико-профилактическом факультетах по названной дисциплине предусмотрен экзамен.
Экзамен проводится по экзаменационным билетам.
В каждом билете для лечебного и медико-профилактического факультетов формулируются два теоретических вопроса (1 — синдром, 2 – симптоматика одного из распространенных заболеваний внутренних органов, протекающее в типичной форме, — представленная в виде ситуационной задачи), а также предлагается расшифровка одной ЭКГ и одного варианта лабораторных данных.
Для студентов педиатрического факультета в каждом билете формулируется один теоретический вопрос по семиотике заболеваний внутренних органов и одна ситуационная задача, а также предлагается расшифровка одной ЭКГ и одного варианта лабораторных данных.
Вопросы к экзамену для различных факультетов приводятся в данных методических указаниях (Приложения 2, 3, 4). Экзаменационные задачи аналогичны тем задачам, которые решались на практических занятиях (пример задачи представлен в Приложении 5).
Экзамены проводятся на базе ОКГВВ в экзаменационной аудитории (конференц-зале). Сменная обувь и халаты обязательны.
ПРОЦЕДУРА ПРОВЕДЕНИЯ ЭКЗАМЕНА
1. Организация экзамена
- Организация и проведение экзамена осуществляется в соответствии с Положением об организации учебного процесса (СМК-ОС-03-ПД-00.02-2013), Положением о системе контроля качества обучения (СМК-ОС-03-ПД-00.02-2013).
- Экзамен проводится в экзаменационной комнате на базе ОКГВВ (конференц-зал) в соответствии с утвержденным расписанием. Состав экзаменаторов утверждается на кафедральном совещании и фиксируется в протоколе кафедрального совещания.
- Студенты допускаются к сдаче экзаменов при наличии допуска, поставленного в зачётной книжке, заверенного подписью декана (зам. декана) факультета.
- При явке на экзамен студент обязан иметь при себе зачетную книжку, которою он предъявляет секретарю.
- Студент оглашает номер своего билета секретарю, получает листы ЭКГ, лабораторные данные и листы бумаги для подготовки плана и тезисов ответа. На подготовку к экзамену, который проводится в устной форме, студенту дается 45 минут.
- Секретарь вызывает студентов к экзаменаторам по мере завершения их работы с предыдущим студентом, при этом зачетная книжка студента остается у секретаря до окончания экзамена.
- Очередность студентов к экзаменаторам определяется получением экзаменационного задания. Возможность досрочного ответа согласовывается с зав.кафедрой (учебным доцентом) при отсутствии возражений у студентов, получивших билет раньше.
- После завершения ответа экзаменатор может задать студенту уточняющие и дополнительные вопросы. В случае наличия у студента пропусков лекций, экзаменатор может задать вопросы по пропущенным темам.
- Студент имеет право отказаться от ответа с получением оценки «неудовлетворительно».
- В случае несогласия студента с выставленной ему оценкой, по его письменному заявлению, заведующий кафедрой создает комиссию из 3-х утверждённых членов экзаменационной комиссии, которая принимает экзамен повторно в этот же день.
- По окончании экзамена экзаменаторы заполняют экзаменационные ведомости и зачетные книжки студентов. Успеваемость студентов определяется оценками «отлично», «хорошо», «удовлетворительно», «неудовлетворительно». Положительные оценки заносятся в экзаменационную ведомость и зачетную книжку. Неудовлетворительная оценка заносится только в ведомость, в зачётную книжку не проставляется.
- Неявка на экзамен отмечается в экзаменационной ведомости словами «не явился» и заверяется подписью экзаменатора. Неявка на экзамен в назначенное время без уважительной причины засчитывается студенту как неудовлетворительная оценка.
- По окончании экзамена комплект билетов, ЭКГ и лабораторных данных возвращаются на кафедру, полностью заполненная экзаменационная ведомость передается в деканат.
- Зачетные книжки возвращаются студентам после подтверждения библиотекой отсутствия задолженности (по данной дисциплине).
- Зачетные книжки студентов, получивших «неудовлетворительно», возвращаются им секретарем сразу после получения оценки.
- Пересдача экзамена с неудовлетворительной оценкой осуществляется студентом по направлению деканата в рамках экзаменационной сессии до начала следующего семестра.
- Пересдача экзамена с положительной оценкой возможна по заявлению студента и разрешению проректора по учебной работе.
- Присутствие на экзамене посторонних лиц без разрешения ректора (проректора по учебной работе или декана факультета) не допускается.
2. Порядок проведения экзамена
- На подготовку к ответу студенту предоставляется 45 мин. с момента получения им билета и раздаточного материала.
- Экзамен проводится в устной форме (записи приветствуются).
- При подготовке к ответу студенту запрещается обсуждать полученные задания с окружающими, пользоваться любыми информационными ресурсами (шпаргалки, записи, электронные устройства, наушники и т.д.). При нарушении студентом данного требования к нему последовательно применяются дисциплинарные санкции: предупреждение, удаление с экзамена с выставлением в ведомость оценки «неудовлетворительно».
- Запрещается выносить из аудитории любые материалы, связанные с проводимым экзаменом.
- Исправления и помарки в билетах, бланках лабораторных данных и ЭКГ не допускаются.
- Порядок ответа на вопросы билета – на усмотрение студента. При ответе студент имеет право на свободное изложение материала в рамках вопросов билета. Дополнительные вопросы могут быть заданы после завершения студентом ответа на вопрос билета.
- При формировании заключения по ЭКГ студент обязан назвать критерии диагностики, обосновать заключение. При ответе рекомендуется сохранять последовательность протокола расшифровки ЭКГ (ритм, ЧСС, положение электрической оси (угол альфа), электрокардиографические синдромы).
- При интерпретации анализов студент обязан назвать критерии диагностики, обосновать заключение.
- Студенту предоставляется пересдача неудовлетворительной оценки до трёх раз. В третьем случае пересдача экзамена возможна только в письменной форме и комиссией в составе трёх утверждённых членов комиссии, назначенных заведующим кафедрой. Комиссия выносит окончательное решение по оценке знаний студента.
К вышесказанному можно лишь добавить, что преподаватель на экзамене ставит в качестве цели только оценить работу студента в течение всего периода изучения предмета, а не «завалить» его. Хорошо подготовленному студенту можно лишь невольно занизить оценку не более, чем на 1 балл, но поставить «неудовлетворительно» — невозможно.
Помните старое шутливое выражение: «На экзамене у студента нет большего врага, чем сам студент».
ПРИЛОЖЕНИЕ 1
ВЫПИСКА
ИЗ «ПОЛОЖЕНИЯ О СИСТЕМЕ КОНТРОЛЯ КАЧЕСТВА ОБУЧЕНИЯ»
СМК-ОС-03-ПД-00.02-013 (30.05.2013):
10. КРИТЕРИИ ОЦЕНОК ЗНАНИЙ И УМЕНИЙ СТУДЕНТОВ
10.1. Оценка «отлично» выставляется, если студент владеет знаниями предмета в полном объеме учебной программы, достаточно глубоко осмысливает категории и проблемы дисциплины, самостоятельно и в логической последовательности излагает изученный материал, умеет выделять при этом самое существенное, свободно оперирует понятиями и фактами, четко формулирует ответы на поставленные опросы, свободно читает результаты анализов и других исследований, решает логические ситуационные задачи, показывая при этом определенный уровень клинического мышления и знакомство с основной учебной литературой по дисциплине.
10.2 Оценка «хорошо» выставляется, если студент владеет знаниями предмета почти в полном объеме с требованиями учебной программы, излагает материал без серьезных пробелов и ошибок, логично и правильно отвечает на поставленные вопросы, умеет решать ситуационные задачи, показывая способность и знания постановки диагноза и других лечебных и диагностических мероприятий, а также знакомство с учебной литературой.
10.3 Оценка «удовлетворительно» выставляется, если студент владеет основным объемом знаний по дисциплине, но проявляет затруднения как уровне самостоятельного мышления, так и при ответах на вопросы, ситуационные задачи, но недостаточно ориентируются вопросах клинической методологии и не владеет основными принципами деонтологии, обнаруживает проблемы в знакомстве учебной литературой.
10.4 Оценка «неудовлетворительно» ставится, если студент не владеет основным минимумом знаний по предмету, не способен мыслить клинически, не может ответить на поставленные вопросы и не умеет решать ситуационные задачи даже с помощью наводящих вопросов, не ориентируется вопросах методологии, не знает деонтологических принципов, плохо знаком с учебной литературой.
13. ИТОГОВЫЙ КОНТРОЛЬ
13.4 Студенты допускаются к сдаче экзаменов при наличии допуска, поставленного в зачетной книжке, заверенного подписью декана (зам. декана) факультета. Студентам, занимающимся по цикловому расписанию, допуск проставляется перед началом последнего цикла.
13.9 В случае несогласия студента с выставленной ему оценкой, по его письменному заявлению, заведующий кафедрой создает комиссию из 3-х человек, которая принимает экзамен повторно в этот же день. В исключительных случаях, по заявлению студента и кафедры, ректор (проректор по учебной работе) вправе разрешить студенту пересдачу экзамена с уже полученной положительной оценкой.
13.10 Пересдача экзамена с неудовлетворительной оценкой осуществляется студентом в рамках экзаменационной сессии по направлению деканата.
14. ПОРЯДОК ЛИКВИДАЦИИ АКАДЕМИЧЕСКОЙ ЗАДОЛЖЕННОСТИ ПО ИТОГАМ ЭКЗАМЕНАЦИОННОЙ СЕССИИ
14.1 Имеющим академическую задолженность считается студент, не сдавший в установленные сроки хотя бы один экзамен или зачет, или не имеющий «зачтено» хотя бы по одной дисциплине учебного плана по результатам семестра.
14.2 Академическая задолженность должна быть ликвидирована студентом до начала нового семестра.
14.3 Студенту, имеющему задолженность по уважительным причинам, сроки сессии могут быть продлены по приказу ректора (проректора по учебной работе).
14.4 Студенту предоставляется пересдача неудовлетворительной оценки по каждой форме задолженности до трех раз. В третьем случае пересдача экзамена возможна только в письменной форме, экзамен принимается комиссией в составе трех человек. Комиссия выносит окончательное решение по оценке знаний студента и его профессиональной пригодности.
ПРИЛОЖЕНИЕ 2
Примерный перечень вопросов к экзамену и структура билета по пропедевтике внутренних болезней для студентов
ЛЕЧЕБНОГО факультета
I. Основные клинические синдромы

Представьте: первое практическое занятие в клинике. Предмет с загадочным названием «пропедевтика». Вы немного опоздали на семинар. Влетаете в палату и видите какое-то непонятное действо: доктор прикладывает фонендоскоп к груди пациента, а тот шепчет «чашка чая, чашка чая». Что происходит и, главное, зачем? Поверьте, происходящее перед вами не лишено смысла. Вы только что стали свидетелем одного из приемов физикального обследования, а их — множество. Из искусства осмотра, сбора жалоб и логики построения первичного диагноза и слагается пропедевтика.
Пропедевтика внутренних болезней — ключевая дисциплина для третьекурсника. Она закладывает фундамент клинического мышления.
Мы постарались подобрать для вас необходимый набор материалов и советов: интернет-ресурсы с аудио- и видеозаписями по физикальному обследованию, подборки книг с подробным объяснением клинических симптомов и синдромов и полезные лайфхаки. Поехали.
Мы полагаем, что вы всегда опрятно одеты, а сияние вашего халата можно рассмотреть из космоса, но все же повторим ряд базовых правил.
Приготовьте для похода к больным свежий и выглаженный белый халат
От вашего внешнего вида и, в первую очередь, опрятности зависит, проникнется ли больной к вам доверием. Коротко подстригите ногти — длинные ногти могут оцарапать кожу пациента или причинить ему боль при пальпации. Не используйте резкий парфюм — не все пациенты нормально воспринимают интенсивные запахи.
Приобретите фонендоскоп
Фонендоскоп — ваши вторые уши, поэтому отнеситесь к его выбору серьезно. Если вы планируете связать карьеру с терапией, можно задуматься о базовом Littmann Lightweight II S.E. В случае, если фонендоскоп вам нужен только для университетских занятий, будет достаточно какого-либо представителя Little Doctor, CS Medica, Microlife, B.Well. Учтите, что фонендоскоп для вас должен стать чем-то сродни зубной щетки, крайне нежелательно его одалживать.
Г. А. Захарьин утверждал, что «правильно собранный анамнез — это половина диагноза».
Анамнез базируется на беседе с пациентом. Из разрозненных показаний необходимо вычленить главное и связать в логичную историю настоящего заболевания.
Чтобы не упустить что-то важное, поначалу пользуйтесь определенными схемами опроса. Для закрепления навыка можно даже прибегать к помощи шаблона, пока основные пункты не будут всплывать в памяти автоматически. Вы просто распечатываете схему сбора анамнеза и в процессе опроса пациента заполняете пустые строки, оставленные для ваших записей.
Самый простой пример — «Опросный лист для первичных пациентов» (настоящий шаблон включает в себя также раздел «физикальное обследование»). Можете модифицировать этот шаблон в зависимости от ваших нужд.
Опрос по такой схеме кажется избыточным, изобилующим ненужными уточнениями. Но помните, что зачастую мелкая деталь может кардинально изменить предполагаемый диагноз.
Показателен следующий случай, рассказанный начинающим доктором:
«Ну зачем опрашивать пациента по всему этому перечню? Если понятно, что у больного пневмония, зачем мне задавать вопросы про стул или боли за грудиной?
Чего греха таить, раньше я и сама так считала, пока со мной не произошел один показательный случай. Позвонила знакомая из другого города, жаловалась на высокую лихорадку, першение в горле, боли в мышцах.
Казалось бы, диагноз очевиден! Январь, минус 30 °C за окном, вечно кашляющие люди в офисе и общественном транспорте — грипп. Но спустя 5 дней у больной появились боли в животе и пожелтела кожа.
И тут-то выясняется, что в самом начале заболевания пациентка заметила, что у нее потемнела моча, но по телефону она об этом сообщить постеснялась! Диагноз: гриппоподобная форма гепатита А».
Для тех, кто ценит компактность, отличным помощником станет методичка, подобная этой — Пропедевтический алгоритм системного обследования больного и оформления учебной истории болезни в терапевтической клинике. В данном пособии отражены все необходимые нюансы сбора анамнеза, последовательность и техника проведения обследования.
Существует известное высказывание: «Частые болезни встречаются часто, редкие — редко». То есть только после того, как вы станете уверенно ориентироваться в распространенных нозологиях, можно переходить к изучению более экзотичных заболеваний.
В качестве источника примеров редких состояний и симптомов можно рекомендовать книги из серии «Пропедевтика внутренних болезней» В. Т. Ивашкина и О. М. Драпкиной. Книги наглядные, легко читаются и содержат много полезных советов.
- Ивашкин, Драпкина: Пропедевтика внутренних болезней. Кардиология. Учебное пособие
- Ивашкин, Драпкина: Пропедевтика внутренних болезней. Пульмонология. Учебное пособие
- Ивашкин, Драпкина: Пропедевтика внутренних болезней. Гастроэнтерология. Учебное пособие
- Ивашкин, Драпкина: Пропедевтика внутренних болезней. Нефрология. Учебное пособие
Если во время осмотра пациента вы выявили какое-либо отклонение — объясните самому себе механизм его возникновения. Постарайтесь в уме подружить патофизиологию и пропедевтику. Например, вы обнаружили у больного такой симптом, как пальцы в форме барабанных палочек.
Чем это может быть обусловлено? Обратимся к патфизу. «Отшнуровка» тромбоцитов от мегакариоцитов происходит в легочном русле. При патологии, затрагивающей легочное русло, нарушается процесс «отделения» тромбоцитов от мегакариоцитов; мегакариоциты циркулируют в крови и «застревают» в микроциркуляторном русле дистальных отделов конечностей, при этом вырабатывая фактор роста тромбоцитов, что вызывает пролиферацию миоцитов и фибробластов и проявляется утолщением дистальных фаланг пальцев.
Вот какой тонкий механизм. Благодаря такому подходу в дальнейшем вы будете гораздо лучше понимать терапию и другие клинические дисциплины на старших курсах.
Рекомендуемые учебники:
- Для начала вполне подойдет учебник «Основы семиотики заболеваний внутренних органов» А. В. Струтынского, где помимо полезных сведений об основных заболеваниях и их анамнестической диагностике существуют разделы, где симптомы объясняются с точки зрения патофизиологии.
- «Mechanisms of Clinical Signs» Mark Dennis, William Talbot Bowen, Lucy Cho — англоязычный шедевр. В нем очень понятно объяснены патофизиологические механизмы тех или иных симптомов, и как бонус — красочные иллюстрации и схемы. Кстати, объяснение механизма формирования пальцев в форме «барабанных палочек» взято именно из этой книги.
Для начала потренируйтесь в выполнении пальпации и перкуссии на родственниках, знакомых, друзьях, а если повезет — и на манекенах, чтобы отработать правильную технику перкуссии, а после ищите больных с плевральными выпотами, эмфиземами, гепатитами, чтобы прочувствовать разницу между нормой и патологией. Также значимым подспорьем послужат видеоуроки в интернете, как русскоязычные, так и англоязычные.
Пример такого видеоканала — MyPathology, Meduniver.
Когда вы «слушаете» пациента, в первую очередь важна осмысленность этого действия, важно понимать механизм того или иного звукового феномена. Разберитесь в теории, чтобы увязать услышанный звук с определенной патологией. Кстати, с этой задачей неплохо справятся те же «Основы семиотики».
Теперь главное — непосредственно искусство аускультации. Вряд ли вам так повезет, что за время учебы вы найдете пациентов со всеми существующими на этом свете пороками сердца и сможете не спеша их выслушать. А умение аускультировать — это такой же навык, как письмо, рисование или бег, и его развитие возможно только при интенсивной практике. Что же делать?
Тренировать навык аускультирования помогают следующие интернет-ресурсы:
- Сайт «EasyAuscultation» — самый удобный, отлично подходит новичкам. Все звуковые записи структурированы в зависимости от темы. После каждого тематического блока даются задания для самоконтроля. «Используйте» мышку вместо стетоскопа — прикладывайте к грудной клетке виртуального пациента (желательно надеть наушники) и тренируйтесь. Обратите внимание: помимо аускультации легких и сердца есть возможность выслушивать сонные и бедренные артерии!
- Ресурс по аускультации сердца и легких, идеально подходит для самостоятельных тренировок. Звук сопровождается графическим отображением шума, что очень удобно для тех, кто лучше воспринимает информацию визуально.
- Следующий ресурс специализируется на аускультации сердца. Выслушивайте тоны и шумы, параллельно сопоставляя их с ЭКГ и графиками пульсовых волн.
- Плейлисты на ютуб-канале Medzcool, посвященные аускультации легких и сердца. Надевайте наушники и просматривайте минутные ролики. Контент отличается очень качественной записью звука.
- Подкасты по аускультации сердца от Медача (Часть 1; Часть 2) .
После такой мощной школы аускультации вам станет существенно легче интерпретировать, что за «мурмур» вы услышали у пациента.
Закончить это небольшое руководство хотелось бы высказыванием талантливого советского терапевта Евгения Михайловича Тареева: «Известен только один путь формирования врача: больной — книга, книга — больной». Постарайтесь за время обучения осмотреть и расспросить как можно больше пациентов, применить свои знания на практике. Дорогу осилит идущий.
Если вам понравилось объяснение про «барабанные палочки», загляните в группу, где автор выкладывает интересные медицинские факты и мнемоники для лучшего запоминания.
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Шимохина Н.Ю.
1
Харьков Е.И.
1
Балашова Н.А.
1
Цибульская Н.Ю.
1
1 ФГБОУ ВО «Красноярский государственный медицинский университет им. Проф. В.Ф. Войно-Ясенецкого» Минздрава России
В статье представлен опыт проведения практического экзамена по пропедевтике внутренних болезней у студентов третьего курса лечебного факультета в ФГБОУ ВО «Красноярский государственный медицинский университет имени профессора В.Ф. Войно-Ясенецкого» Минздрава России. Контроль усвоения практических навыков проводился в виде двухэтапного экзамена. Первый этап – непосредственная оценка на кафедре пропедевтики внутренних болезней и терапии. Затем второй этап практического экзамена проводился комиссией с участием терапевтических кафедр, осуществляющих обучение по специальности «Лечебное дело» на последующих курсах, на базе кафедры – центра симуляционных технологий Красноярского государственного медицинского университета. На втором этапе практического экзамена демонстрация студентами третьего курса практических умений выполнялась с использованием манекенов и тренажеров-симуляторов. Общее число студентов, обучающихся на третьем курсе лечебного факультета Красноярского государственного медицинского университета, составило 457 человек (292 женщины и 165 мужчин). По итогам первого этапа практического экзамена средний балл, полученный студентами, составил 4,0 (3,6–4,7). Через месяц, на втором этапе практического экзамена, средний балл был уже достоверно выше и составлял 4,7 (4,3–5,0) (р=0,001). Как показало настоящее исследование, выполнение практического экзамена в два этапа способствовало более прочному сохранению и укреплению практических навыков у студентов.
пропедевтика внутренних болезней
экзамен
практические навыки
1. Гречкин В.И., Сапронов Г.И., Перцев А.В. Некоторые аспекты преподавания дисциплины «внутренние болезни» на клинических кафедрах медицинского вуза // Научно-медицинский вестник Центрального Черноземья. 2017. № 68. С.34-38.
2. Скворцов Ю.И., Емелина Л.П. Опыт кафедры пропедевтики внутренних болезней по формированию культурно уровня будущего врача // Саратовский научно-медицинский журнал. 2017. № 13 (1). С.93-95.
3. Галактионова М.Ю., Маисеенко Д.А., Таптыгина Е.В. От симулятора – к пациенту: современные подходы к формированию у студентов профессиональных навыков // Сибирское медицинское обозрение. 2015. № 2 (92). С.108-110. DOI: 10.20333/25000136-2015-2-108-110.
4. Дайбанырова Л.В., Чибыева Л.Г. Оптимизация учебного процесса на курсе пропедевтики внутренних болезней // Вестник Северо-Восточного федерального университета им. М.К. Аммосова. Серия: Медицинские науки. 2017. № 1 (06). С.64-70.
5. Аширбекова Б.Д., Турханова Ж.Ж., Умирбаева А.И., Мирзо Е.И., Мамашалиева С.Б., Мадиева Л.С., Бакирова Р.Е., Тусупбекова К.Т. Опыт внедрения объективной оценки знаний студентов по пропедевтике внутренних болезней // Международный журнал экспериментального образования. 2016. № 4 (1). С.21-24.
6. Paige J.T., Garbee D.D., Brown K.M., Rojas J.D. Using Simulation in Interprofessional Education. Surg Clin North Am. 2015 vol. 95. no. 4. Р. 751-766. DOI: 10.1016/j.suc.2015.04.004.
7. Von der Heyden M., Meissner K. Simulation in preclinical emergency medicine. Best Pract Res Clin Anaesthesiol. 2015. vol. 29. no. 1. Р. 61-68. DOI: 10.1016/j.bpa.2015.01.001.
8. Willis R.E., Van Sickle K.R. Current Status of Simulation-Based Training in Graduate Medical Education. Surg Clin North Am. 2015. vol. 95. no. 4. P. 767-779. DOI: 10.1016/j.suc.2015.04.009.
9. Lopreiato J.O., Sawyer T. Simulation-based medical education in pediatrics. Acad Pediatr. 2015. vol. 15. no. 2. P. 134-142. DOI: 10.1016/j.acap.2014.10.010.
10. Bullock A., Webb K. Technology in postgraduate medical education: a dynamic influence on learning? Postgrad Med J. 2015. vol. 91. no. 1081. P. 646-650. DOI: 10.1136/postgradmedj-2014-132809.
11. Singh N., Nielsen A.A., Copenhaver D.J., Sheth S.J., Li C.S., Fishman S.M. Advancing Simulation-Based Education in Pain Medicine. Pain Med. 2018. vol. 19. no. 9. Р. 1725-1736. DOI: 10.1093/pm/pnx344.
12. Gosai J., Purva M., Gunn J. Simulation in cardiology: state of the art. Eur Heart J. 2015. vol. 36. no. 13. Р. 777-783. DOI: 10.1093/eurheartj/ehu527.
В Красноярском государственном медицинском университете им. проф. В.Ф. Войно-Ясенецкого в 2017 году впервые проведен двухэтапный экзаменационный контроль формирования у студентов третьего курса лечебного факультета практических навыков и умений. На первом этапе оценка практических навыков осуществлялась преподавателями кафедры пропедевтики внутренних болезней и терапии, а затем через месяц проводилась экзаменационная оценка преподавателями кафедр, ведущих обучение по специальности «Лечебное дело» на последующих курсах.
На сегодняшний день пропедевтика внутренних болезней является фундаментом практических и теоретических основ клинического мышления врачей [1, 2]. Обязательной задачей обучения на кафедре пропедевтики внутренних болезней является освоение и формирование практических навыков и умений у студентов, которые в будущем послужат незаменимой основой врачебного обследования больного [3, 4]. В этой связи особенно важно, что оценка практических навыков и умений является обязательным условием аккредитации врачей-специалистов в симуляционных центрах [5].
Цель настоящего исследования – оценить усвоение студентами третьего курса лечебного факультета КрасГМУ практических навыков и умений по дисциплине «Пропедевтика внутренних болезней».
Материалы и методы исследования
Проведен анализ результатов двухэтапного практического экзамена по дисциплине «Пропедевтика внутренних болезней» у студентов третьего курса лечебного факультета Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого в 2017 году. Общее число студентов, обучающихся на третьем курсе лечебного факультета, составило 457 человек (292 женщины и 165 мужчин).
Статистический анализ осуществляли в пакете прикладных программ Statistica 7.0 (StatSoft Inc., 2004). Описательная статистика для качественных признаков представлена в виде абсолютных значений, процентных долей и их стандартных ошибок (Р±m). Описание количественных признаков производили с помощью подсчета медианы (Ме) и интерквартильного размаха в виде 25 и 75 процентилей (С25 и С75). Для определения характера распределения переменных использовали критерий Колмогорова–Смирнова. Статистическую значимость различий между показателями зависимых выборок оценивали по непараметрическому t-критерию Вилкоксона. Различия считали значимыми при р<0,05.
Результаты исследования и их обсуждение
Проведение двухэтапного практического экзамена для итоговой оценки усвоения практических навыков у студентов третьего курса лечебного факультета по дисциплине «Пропедевтика внутренних болезней» выполнено с целью повышения эффективности учебного процесса и расширения возможностей овладения методами клинического обследования пациентов.
Так как на четвертом, пятом и шестом курсах студенты продолжают отрабатывать практические навыки по непосредственному обследованию пациентов, ко второму этапу экзамена привлекались преподаватели терапевтических кафедр, ведущих обучение по специальности «Лечебное дело» на данных курсах, а именно: кафедры внутренних болезней № 1, кафедры поликлинической терапии и семейной медицины с курсом ПО, кафедры внутренних болезней № 2 с курсом ПО лечебного факультета КрасГМУ. Второй этап практического экзамена проводился на базе кафедры – центра симуляционных технологий КрасГМУ.
В последние два десятилетия значительно увеличилось использование симуляционных технологий в медицинском образовании, и, как ожидается, такая форма обучения будет только продолжать развиваться. Обучение на основе симуляционных технологий – это мощный образовательный инструмент, позволяющий получать практические знания и умения как на индивидуальном, так и на командном уровне в интерактивном режиме без риска для пациента и стресса для студентов-медиков [6, 7]. Поскольку увеличивающееся в последнее время количество медицинской информации вызывает обеспокоенность у пациентов и приводит к их нежеланию участвовать в студенческой «практике», применение симуляторов в учебной программе позволяет существенно облегчить обучение практическим навыкам [8, 9]. Использование симуляционных технологий в медицинском образовании повышает уровень обучения и делает экзаменационную оценку более профессиональной и этичной [10]. Главной особенностью симуляционных технологий является манекен (или симулятор-тренажер), который с высокой точностью воспроизводит различные физикальные данные. Особенно эффективна возможность использования манекенов в интерактивной форме в условиях высокой сложности и непредсказуемости реальной клинической практики [3]. Очевидно, что такая практика является безопасной для пациентов.
Симуляционное обучение в США полностью интегрировано в здравоохранение и является одним из основных элементов профессионального образования в медицинской области [11]. Одним из первых разработанных манекенов, который управлялся компьютером, воспроизводил биение пульса, аускультацию сердца и легких, был сердечно-сосудистый симулятор HARVEY. Это позволило студентам-медикам впервые выполнить клиническое обследование в стандартизованной обстановке [12]. Современные достижения в области технологий позволяют воссоздать сложные анатомические и физиологические системы, запрограммированные на интерактивное взаимодействие в учебном процессе. Так, на втором этапе практического экзамена демонстрация студентами третьего курса практических умений выполнялась с использованием манекена для отработки навыков аускультации SAM Basic фирмы Cardionics со стетоскопом SimScope (США).
Тренажер SAM Basic в совместном использовании со стетоскопом оснащен обширной звуковой библиотекой для симуляции различной аускультативной картины при патологии сердечно-сосудистой (36 различных вариантов) и дыхательной систем (24 возможных варианта), а также заболеваний желудочно-кишечного тракта (16 различных вариантов). Примечательно, что программное обеспечение позволяет осуществлять беспроводную связь между компьютером и симулятором, что обеспечивает широкий диапазон сценариев патологических состояний, а также возможность интерактивно изменять аускультативную картину. Несомненным достоинством данного тренажера является анатомическое соответствие взрослому испытуемому, а также то, что звуковая библиотека разработана на базе реальных пациентов, поэтому используемые сценарии максимально приближены к условиям медицинской практики.
Основные практические навыки на втором экзаменационном этапе были сгруппированы следующим образом.
1. Дыхательная система: определение голосового дрожания. Сравнительная перкуссия и аускультация легких.
2. Сердечно-сосудистая система: определение верхушечного толчка. Определение границ относительной сердечной тупости. Аускультация сердца.
3. Пищеварительная система: поверхностная пальпация живота. Глубокая пальпация сигмовидной кишки. Определение размеров печени по Курлову.
Кроме того, на усмотрение экзаменатора могли быть заданы еще три дополнительных практических навыка (например, по дыхательной системе: определение подвижности нижнего легочного края; по сердечно-сосудистой системе: определение контуров сердца, поперечника сердца, измерение пульса, артериального давления; по пищеварительной системе: пальпация желудка, пальпация различных отделов толстого кишечника, печени, пальпация и перкуссия селезенки). Кроме того, дополнительно оценивались практические навыки по эндокринной, мочевыделительной системам и др. В целом на втором этапе экзамена у студентов проводилась оценка выполнения достаточно разнообразных практических навыков по различным системам и органам.
При анализе итогов первого этапа практического экзамена, выполненного на кафедре пропедевтики внутренних болезней и терапии КрасГМУ, и второго этапа, проведенного на базе кафедры – центра симуляционных технологий КрасГМУ, были получены следующие результаты. На первом этапе экзамена явка составила 402 человека (88,0±1,5%) (рис. 1а). На втором этапе практического экзамена явка составила 411 человек (89,9±1,4%) (рис. 1б). По итогам первого этапа практического экзамена средний балл, полученный студентами, составил 4,0 (3,6–4,7), тогда как через месяц, на втором этапе практического экзамена, средний балл был достоверно выше и составлял уже 4,7 (4,3–5,0) (р=0,001) (рис. 2).


Рис. 1. Явка студентов третьего курса на практический экзамен по дисциплине «Пропедевтика внутренних болезней»
Рис. 2. Средний балл, полученный студентами, на первом и втором этапах практического экзамена по дисциплине «Пропедевтика внутренних болезней»
На втором этапе экзамена оценку «неудовлетворительно» за первый практический навык получили 10 человек (2,4±0,8%), оценку «удовлетворительно» получили 19 человек (4,6±1,0%), оценку «хорошо» получили 109 человек (26,5±2,2%), оценку «отлично» – 273 человека (66,4±2,3%) (рис. 3 а).
За второй практический навык на втором этапе экзамена оценку «неудовлетворительно» получили 9 человек (2,2±0,7%), оценку «удовлетворительно» получили 25 человек (6,1±1,2%), оценку «хорошо» получили 119 человек (28,9±2,2%), оценку «отлично» – 258 студентов (62,8±2,4%) (рис. 3 б).
За третий практический навык оценку «неудовлетворительно» получили 12 человек (2,9±0,8%), оценку «удовлетворительно» – 19 человек (4,6±1,0%), оценку «хорошо» получили 110 студентов (26,8±2,2%), оценку «отлично» – 270 человек (65,7±2,3%) (рис. 3в).


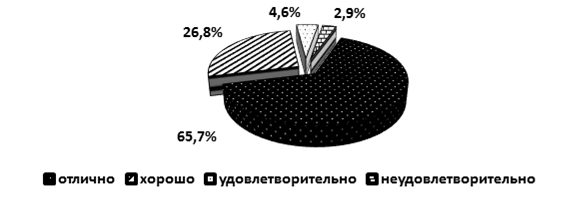
Рис. 3. Результаты второго этапа практического экзамена у студентов третьего курса лечебного факультета по дисциплине «Пропедевтика внутренних болезней»
305 студентам на втором этапе экзамена были заданы дополнительные практические навыки, при анализе полученных результатов получены следующие данные. За первый дополнительный навык оценку «неудовлетворительно» получили 10 человек (3,2±1,0%), оценку «удовлетворительно» получили 32 студента (10,5±1,8%), оценку «хорошо» – 67 человек (22,0±2,4%), оценку «отлично» – 196 студентов (64,3±2,7%) (рис. 4а).
295 студентам был задан второй дополнительный навык, из них оценку «неудовлетворительно» получили 11 человек (3,7±1,1%), оценку «удовлетворительно» получили 36 человек (12,2±1,9%), оценку «хорошо» получили 80 студентов (27,1±2,6%), оценку «отлично» – 168 человек (57,0±2,9%) (рис. 4б).
234 студента получили третий дополнительный практический навык. За его выполнение оценку «неудовлетворительно» получили 12 человек (5,1±1,4%), оценку «удовлетворительно» – 14 студентов (6,0±1,6%), оценку «хорошо» получили 63 человека (26,9±2,9%), оценку «отлично» – 145 студентов (62,0±3,2%) (рис. 4в).


Рис. 4. Результаты оценки дополнительных навыков на втором этапе практического экзамена у студентов третьего курса лечебного факультета по дисциплине «Пропедевтика внутренних болезней»
Заключение
Полученные результаты двухэтапного практического экзамена по дисциплине «Пропедевтика внутренних болезней» у студентов третьего курса лечебного факультета Красноярского государственного медицинского университета им. проф. В.Ф. Войно-Ясенецкого свидетельствуют об успешном освоении студентами практических навыков и умений. Как показало настоящее исследование, выполнение практического экзамена в два этапа (первый – непосредственно на кафедре пропедевтики внутренних болезней и терапии, второй – с привлечением независимых преподавателей кафедр, продолжающих обучение на четвертом, пятом и шестом курсах лечебного факультета) способствовало более прочному сохранению и укреплению практических навыков у студентов, овладение которыми является обязательным условием в профессиональной подготовке будущих врачей. Использование симуляционных технологий является важной стратегией современного медицинского образования. Безусловно, применение манекенов и тренажеров в учебной практике имеет широкие образовательные преимущества, однако очевидно, что студенты-медики для развития профессиональных навыков нуждаются в реальном опыте работы с пациентами. Симуляционные технологии – это помощь, но не замена такого клинического опыта.
Библиографическая ссылка
Шимохина Н.Ю., Харьков Е.И., Балашова Н.А., Цибульская Н.Ю. ОПЫТ ПРОВЕДЕНИЯ ДВУХЭТАПНОГО ПРАКТИЧЕСКОГО ЭКЗАМЕНА ПО ПРОПЕДЕВТИКЕ ВНУТРЕННИХ БОЛЕЗНЕЙ У СТУДЕНТОВ ТРЕТЬЕГО КУРСА ЛЕЧЕБНОГО ФАКУЛЬТЕТА // Современные проблемы науки и образования. – 2018. – № 6.
;
URL: https://science-education.ru/ru/article/view?id=28378 (дата обращения: 13.03.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)