Нарушение и потеря вкуса: появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Вкусовое ощущение является одним из пяти основных чувств человека. С одной стороны, определение вкуса пищи необходимо для повышения аппетита и рефлекторного запуска работы желез желудочно-кишечного тракта, что способствует нормальному пищеварению; с другой, – вкусовое ощущение помогает отличить несъедобные или испортившиеся продукты питания, предохраняя от отравлений.
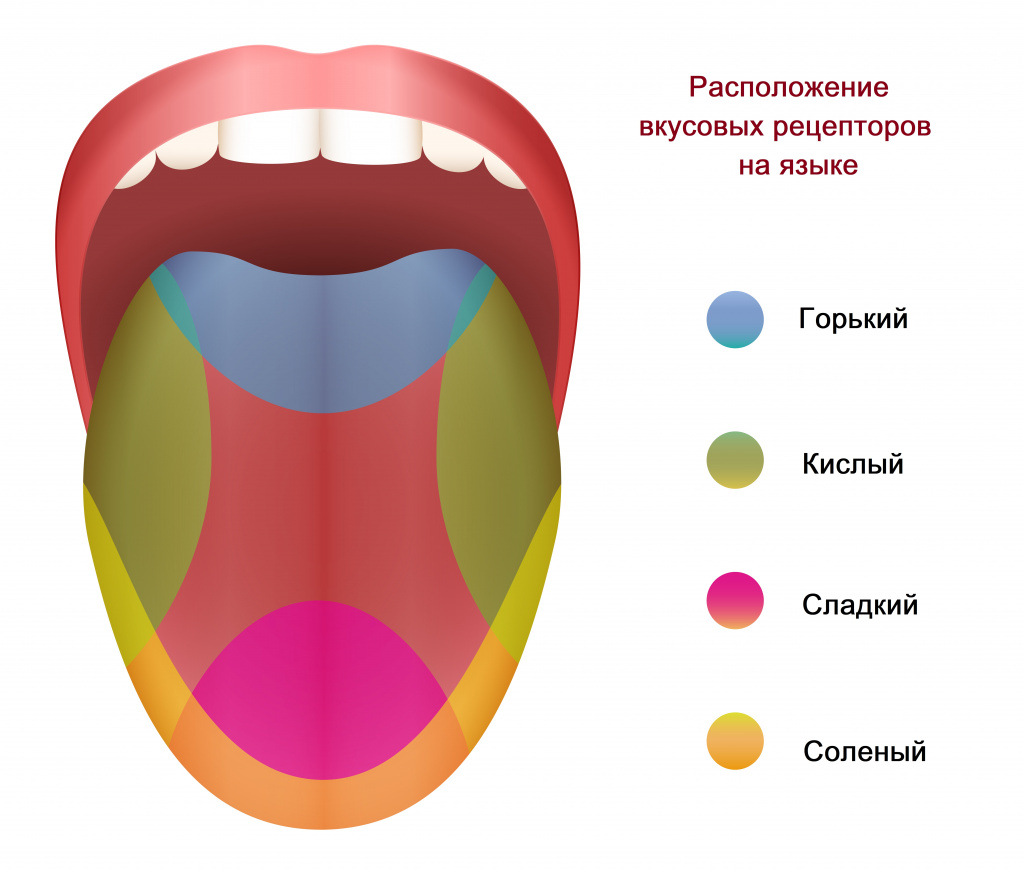
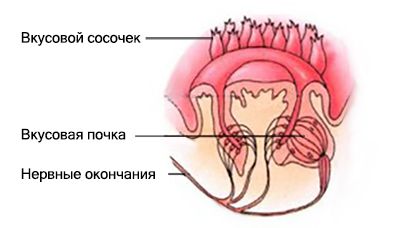
Вкус воспринимается при помощи вкусовых рецепторов. Большая часть из них расположена на поверхности языка в структурах, называемых вкусовыми сосочками. Мы чувствуем соленый, сладкий, горький, кислый вкусы.
Импульсы от вкусовых сосочков передаются по нервным волокнам к клеткам подкорковых центров и коры головного мозга, где формируется то или иное вкусовое чувство. Система вкусовых рецепторов, нервов и участков головного мозга, в которых происходит обработка информации, полученной от рецепторов, называется вкусовым анализатором.
Разновидности нарушения вкуса
Нарушения вкуса имеют три основных типа.
Первый тип – обострение вкусового чувства (гипергевзия), для которого характерно возникновение вкусового ощущения высокой интенсивности, несоразмерной с обычным уровнем.
Второй тип – снижение остроты вкусового ощущения (гипогевзия). Данное состояние характеризуется возникновением вкусового ощущения малой интенсивности, вплоть до полного отсутствия вкуса, так называемой агевзии.
Третий тип – извращение вкусового ощущения, или дисгевзия. При этом, например, раздражение рецепторов, в норме отвечающих за развитие чувства сладкого, приводит к возникновению другого чувства — острого, горького, соленого.
Также стоит отметить, что нарушение вкуса может охватывать восприятие всех вкусовых модальностей, а может – избирательно отдельные из них.
Возможные причины нарушения вкуса
Причины развития нарушения вкуса могут быть связаны с повреждением вкусового анализатора на разных уровнях.
Достаточно часто причина нарушения вкуса кроется в изменении слизистой оболочки полости рта и языка, что приводит к непосредственному повреждению вкусовых сосочков или невозможности доставки химического вещества к ним.
Наиболее часто к изменениям слизистой приводят инфекционные процессы и последствия дефицита в организме тех или иных питательных веществ.
Для нормальной работы вкусовых сосочков необходимо растворение химических раздражителей в слюне. С этим связаны расстройства вкуса при нарушении выработки секрета слюнными железами.
Известно, что вкусовое ощущение тесно связано с ощущением запаха (обонянием). Именно поэтому при остром и хроническом рините (воспалении слизистой оболочки носовой полости) отмечается нарушение восприятия вкуса.
Вкусовые ощущения меняются или даже полностью исчезают при повреждении нервов и центров головного мозга, относящихся к вкусовому анализатору. Стоит сказать, что изменение вкусового восприятия может наблюдаться при психических расстройствах.
На нарушения вкуса жалуются беременные женщины, что связано со специфической перестройкой обмена веществ в этот период. Притупление вкуса также вызывает курение. Изменения вкусовых ощущений регистрируются после приема некоторых лекарственных средств, а также при употреблении отдельных продуктов питания, обладающих крайне интенсивным вкусом (например, лимона).
При каких заболеваниях развивается нарушение вкуса?
Круг заболеваний, для которых характерно нарушение вкуса, достаточно обширен. Ниже перечислим лишь основные из них:
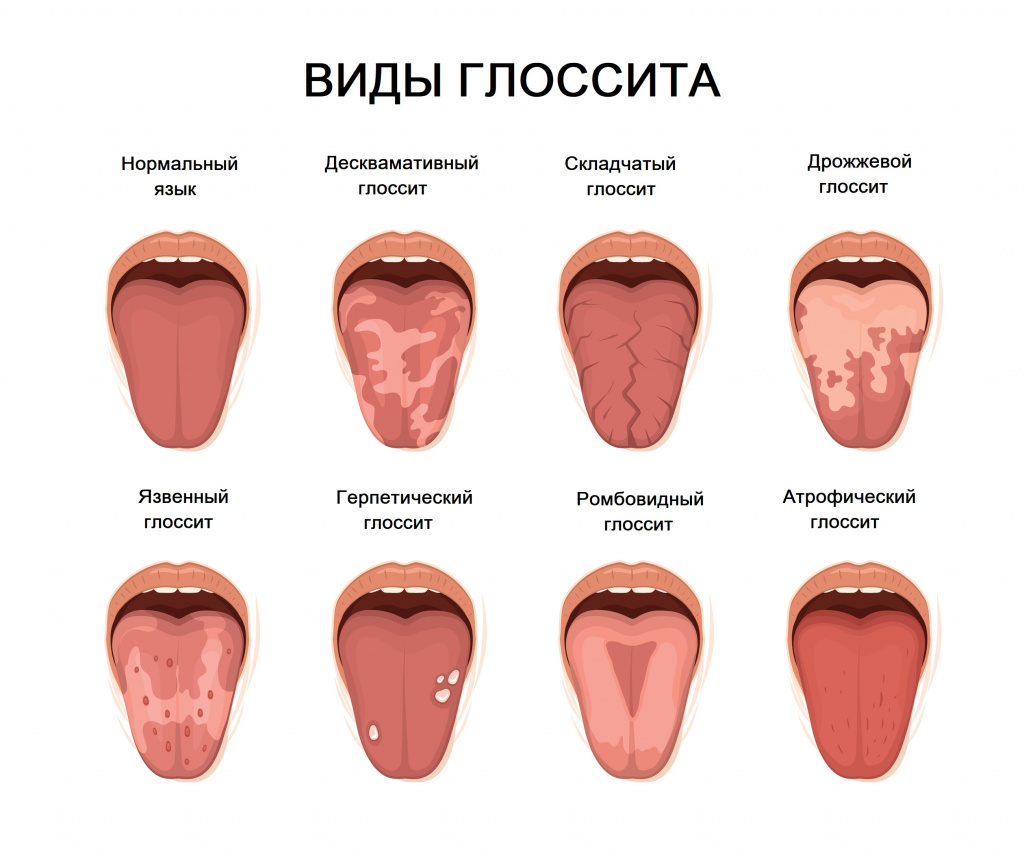
- Воспалительные заболевания слизистой ротовой полости (стоматит) и языка (глоссит).
- Железодефицитная анемия, В12-дефицитная анемия.
- Невралгии черепных нервов, герпетическое поражение тройничного нерва.
- Острые респираторные инфекции.
- Новая коронавирусная инфекция COVID-19. (список анализов на коронавирус COVID-19: ПЦР мазок из ротоглотки и носоглотки, метод полимеразной цепной реакции с обратной транскрипцией ОТ-ПЦР, антитела IgM и IgG к коронавирусу)
- Поражение чувствительных нервов и рецепторов при сахарном диабете, гипотиреозе (недостаточности щитовидной железы).
- Инсульты и иные очаговые повреждения вещества головного мозга.
- Грибковые поражения во рту с вкусо-обонятельными расстройствами.
- Психические расстройства.
К каким врачам обращаться при развитии нарушения вкуса?
Поскольку среди причин развития нарушения вкуса присутствуют заболевания самых различных органов и тканей, то первым врачом, к которому стоит обратиться, является врач общей практики или
терапевт
(
врач-педиатр
в случае с появлением отклонений у ребенка). Врач в ходе тщательного опроса, полноценного клинического исследования установит диагноз и при необходимости направит пациента к врачам более узких специальностей:
неврологу
,
эндокринологу
, гематологу, стоматологу, оториноларингологу, психиатру.
Диагностика и обследования при нарушении или потере вкуса
В ряде случаев в ходе первичного обращения к врачу может быть диагностировано то или иное заболевание, повлекшее за собой развитие нарушения вкуса, даже без применения дополнительных методов лабораторного и инструментального обследования. Тем не менее в ряде случаев необходимо дополнительное подтверждение диагноза. С этой целью могут быть использованы такие исследования, как:
- тест методом ПЦР на коронавирус Covid-19, мазок из носа и зева на определение РНК вируса SARS-CoV-2;
Железо сыворотки (Iron, serum; Fe)
Определение концентрации железа в сыворотке крови в комплексе с другими тестами (см. белки, участвующие в обмене железа) используют в диагностике железодефицитны�…
Ферритин (Ferritin)
Синонимы: Анализ крови на ферритин; Депонированное железо; Индикатор запасов железа. Serum ferritin.
Краткая характеристика определяемого вещества Ферритин
Ферритин &n…
Гомоцистеин (Homocysteine)
Гомоцистеин – аминокислота, промежуточный продукт, образующийся в процессе метаболизма аминокислоты метионина, фактор риска развития атеросклероза.
…
Гомоцистеин (Homocysteine)
Гомоцистеин – аминокислота, промежуточный продукт, образующийся в процессе метаболизма аминокислоты метионина, фактор риска развития атеросклероза.
…
Что делать при развитии нарушения вкуса?
Поскольку проблемы с восприятием вкуса не являются самостоятельным заболеванием, вслед за развитием этого симптома могут проявиться другие признаки болезни. Чтобы предотвратить прогрессирование патологического процесса, необходимо как можно раньше обратиться к врачу.
Если вы столкнулись с проблемой нарушения вкуса, то попробуйте проанализировать, что могло привести к этому состоянию: какие провоцирующие факторы имели место, какие сопутствующие симптомы появились и т.д.
Такие сведения помогут лечащему врачу определить истинные причины развития заболевания и выработать оптимальную тактику лечения.
Лечение нарушения вкуса
Поскольку нарушение вкуса не самостоятельное заболевание, а является лишь симптомом тех или иных болезней, его лечение заключается в терапии первичного или основного заболевания.
Так, лечение воспалительных поражений ротовой полости заключается в подавлении воспаления, применении антисептических и при необходимости противомикробных средств.
Железодефицитная анемия и В12-дефицитная анемия поддаются успешному лечению путем восполнения недостающих витаминов и элементов, входящих в состав соответствующих лекарственных средств.
Терапия герпетического поражения нервов, проводящих импульсы от вкусовых рецепторов, заключается в назначении противогерпетических препаратов и общеукрепляющей терапии, т.к. герпетические инфекции зачастую развиваются на фоне сниженного иммунитета.
Неврологические и психические заболевания, как правило, требуют длительной специфической терапии с последующей реабилитацией.
Особое место занимает новая коронавирусная инфекция COVID-19. При коронавирусной инфекции отсутствие вкусовых ощущений наблюдается одновременно с потерей обоняния (аносмией). Стоит отметить, что даже если потеря вкуса и обоняния — единственные симптомы коронавируса, необходимо соблюдать карантин и сдать анализ на COVID-19. При положительном результате врач назначит соответствующее лечение.
Источники:
- Крихели Н.И., Гаматаева Д.И., Дмитриева, Н.Г. Вкусовая чувствительность и ее изменения. Российская стоматология, журнал. 2011;4(2). С. 15-19.
- Фомина Е.И., Пожарицкая М.М., Давыдов А.Л., Будылина С.М., Старосельцева Л.К., Сейтиева А.С. Нарушения вкусового восприятия у больных сахарным диабетом 2-го типа. Клиницист, журнал. №1. 2007. С. 20-24.
- Клинические рекомендации «Железодефицитная анемия». Разраб.: Национальное гематологическое общество, Национальное общество детских гематологов, онкологов. – 2021.
- Клинические рекомендации «Острые респираторные вирусные инфекции (ОРВИ) у взрослых». Разраб.: Национальное научное общество инфекционистов, Российское научное медицинское общество терапевтов. – 2021.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Одним из симптомов новой коронавирусной инфекции, с которым столкнулись многие переболевшие, является потеря или нарушение обоняния и вкуса. У кого-то ощущения возвращались быстро, другие месяц за месяцем ждут, пока любимые блюда опять станут вкусными и у них появится привычный запах.
Но COVID-19 — не единственная причина потери вкуса. MedAboutMe рассказывает о других возможных причинах, вызывающих этот симптом.
Как мы чувствуем вкус?
Это чувство относится к одному из пяти основных наряду с осязанием, зрением, слухом и обонянием. С помощью вкуса человек распознает негодные в пищу продукты, а те, что пригодны, приятным вкусом возбуждают аппетит и на уровне рефлексов «запускают» работу пищеварительной системы.
Восприятие вкуса происходит посредством вкусовых рецепторов, расположенных преимущественно в полости рта, на языке. Вкусовые сосочки покрывают поверхность языка «вперемешку», но в некоторых зонах расположено больше однородных рецепторов. Поэтому до недавнего времени считалось, что различные вкусы мы ощущаем разными зонами на языке. Это не совсем так, хотя некоторое зонирование все-таки присутствует, только границы участков размыты.
Соленость мы лучше ощущаем самым краешком языка, зона сладкого находится посередине спереди. Сосочки, реагирующие на горький вкус, находятся преимущественно у корня, зоны восприятия кислого — справа и слева, ближе к корню языка.
Но рецепторы только воспринимают химические сигналы. А ощущение вкуса формируется в коре головного мозга, где расположены вкусовые анализаторы, обрабатывающие поступающую от рецепторов информацию.
Сбои возможны на всех этапах. На вкус могут перестать реагировать рецепторы. Сигнал может не доходить до мозга, возможны и нарушения в работе «центров вкуса».
Как может нарушаться вкусовое восприятие?

Различают три основных типа вкусовой дисфункции.
- При гипогевзии снижается острота восприятия вплоть до полной неспособности воспринимать вкус — агевзии.
- Гипергевзия представляет собой обострение чувства вкуса. При этом возникают ощущения, значительно превышающие по интенсивности обычные.
- Дисгевзия связана с извращением восприятия. Например, сладкое варенье может восприниматься горьким или соленым, или в любом продукте ощущается металлический или гнилостный привкус.
Дисфункция может совмещать в себе все виды нарушений, или ограничиваться только некоторыми из них. Кроме того, существуют и другие варианты.
- Алиагевзия, при которой пища, вкус которой был приятен, начинает вызывать отвращение.
- Фантогевзия — ощущение иллюзорного вкуса, которого на самом деле нет
Комментарий эксперта
Ману Рати
По статистике, некоторые нарушения вкусового восприятия присутствуют у 17% взрослых людей. Агевзия, или полная потеря вкуса, встречается редко, обычно мы сталкиваемся с комбинацией других типов нарушений. Ни одно из них не угрожает жизни человека, но основательно снижает ее качество. Безвкусная пища становится причиной потери аппетита, причиняет дискомфорт и может оказать серьезное психологическое воздействие на пациента.
Плохая гигиена полости рта, проблемы с деснами и зубами могут вызывать утрату вкуса. Иногда нарушение вкусового восприятия может произойти также после удаления зубов мудрости, вследствие повреждения нерва.
Причины изменения вкуса
Среди причин, вызывающих потерю вкуса или его изменение, в числе первых называют повреждение вкусовых сосочков в полости рта. Так может происходить при различных инфекционных повреждениях слизистой оболочки, при нарушениях работы слюнных желез вследствие недостаточного увлажнения слизистой. В этом случае химические вещества, вызывающие возбуждение вкусовых рецепторов, просто не могут их достигнуть, ведь для этого необходима влажная среда.
Кстати!
Иногда при нарушении обоняния человеку может казаться, что пропал вкус, так как запах пищи тесно связан со вкусом и участвует в формировании вкусового ощущения. С этим столкнулись многие из переболевших коронавирусной инфекцией. Поэтому важно отличать отсутствие обоняния от нарушения вкуса.
Сухость слизистой может появляться из-за курения, проведения лучевой терапии в области шеи и головы.
На функции вкусовых сосочков могут негативно воздействовать некоторые лекарственные препараты, в частности — винкристин, диуретики, некоторые антибиотики или лекарства, обладающие антихолинэргическим действием.
Вследствие заболеваний головного мозга, развития опухолей или после травмы возможно повреждение «центра вкуса», что также может привести к изменению или утрате вкусовых ощущений.
Поражение нервов, иннервирующих полость рта, также вызывает дисгевзию. При этом, как правило, изменения касаются только одного или двух основных вкусов, а другие продолжают восприниматься. Так, повреждение лицевого нерва приводит к нарушению восприятия сладкого и соленого вкусов, горький вкус может перестать ощущаться при повреждении языкоглоточного нерва.
Ухудшением восприятия вкуса может проявляться дефицит витаминов группы В, в частности — витамина В12.
Со снижением вкусовой чувствительности связаны болезнь Альцгеймера, болезнь Паркинсона, рассеянный склероз.
Обменные нарушения также способны вызывать изменения вкуса, в первую очередь, это сахарный диабет, гипотиреоз, а также заболевания почек.
Нередко жалуются на изменения вкуса люди с болезнями желудка: они могут постоянно ощущать во рту кисловатый или солоноватый привкус.
Женщины в период климактерических изменений также страдают от изменения вкусового восприятия. Их чаще преследует металлический привкус во рту.
С возрастом способность ощущать богатство вкусовых оттенков также уменьшается.
Комментарий эксперта
Марвин Фрид, отоларинголог
Недавно к основным вкусам, к кислому, сладкому, горькому и соленому, был официально добавлен пятый вкус — пикантный, или умами. Но рецепторами, воспринимающими эти пять вкусов, дело не ограничивается. В слизистой рта, носа, горла и даже глаз расположены рецепторы, воспринимающие мятный холодок или жгучий вкус, как от перца халапеньо. Другие рецепторы передают в мозг ощущения текстуры пищи, ее температуры, и все это также участвует в создании общего вкусового ощущения.
Доктор Фионн Мэг Уидир из Northwick Park Hospital сообщает в своей статье, опубликованной в 2021 году в журнале Practical Neurology о том, что частичная потеря вкуса может быть связана с острым инсультом.
Гематолог из University of Dublin, доктор Шон МакКанн, опубликовал в 2020 году в издании Bone Marrow Transplantation статью, в которой описывает случаи изменения вкуса после трансплантации пациентам гемопоэтических клеток. Помимо изменения вкусовых ощущений пациенты после пересадки костного мозга нередко страдают также от мукозита — острого воспаления слизистой оболочки рта, которое также негативно влияет на способность воспринимать вкус пищи. Это существенно снижает качество жизни пациентов, приводит к потере аппетита, вследствие этого — к уменьшению массы тела.
Диагностика и лечение расстройств вкуса

Провести тестирование способности воспринимать вкус может врач-отоларинголог. Для этого существуют специально разработанные системы тестов, позволяющих определить как степень чувствительности вкусовых рецепторов, так и способность различать вкусы и сравнивать их интенсивность.
Если потеря или изменение вкуса связаны с теми или иными заболеваниями, то после устранения основной причины со временем ощущения вернутся, хотя порой для этого может потребоваться несколько месяцев. Вкусовые расстройства, связанные с приемом лекарств, обычно проходят быстро после отмены препаратов. Однако необходимо напомнить, что самостоятельно принимать решения о прекращении приема лекарств не следует, необходимо в обязательном порядке посоветоваться с врачом, назначившим лечение.
Читайте также статью «Влияние вредных привычек на восприятие вкуса».
Alteration, Reduction and Taste Loss: Main Causes and Potential Implications on Dietary Habits / Risso D, Drayna D, Morini G. // Nutrients – 2020
Bilateral loss of taste from a unilateral thalamic infarct / Mag Uidhir F, Sivagnanaratnam A. // Pract Neurol. – 2021
Loss of taste is very common after HCT: taste in wine is very important / McCann SR. // Bone Marrow Transplant – 2020
Ageusia / Rathee M, Jain P. // StatPearls Publishing – 2022
Дата публикации 29 июля 2022Обновлено 29 июля 2022
Определение болезни. Причины заболевания
Нарушение вкуса, или дисгевзия (Dysgeusia), — это состояние, при котором искажается нормальное вкусовое восприятие, например солёные продукты кажутся горькими или появляется желание попробовать несъедобный предмет (бумагу, мел, глину и т. п.).
Распространённость
В последние годы нарушение вкуса встречается очень часто — это связано с пандемией коронавирусной инфекции. В течение нескольких суток после выздоровления вкусовые ощущения нарушаются у 18 % пациентов, в течение нескольких недель — у 40 %, длительное время — у 9 %. Вкусовые ощущения искажаются у 26 % переболевших, например свежие яйца и мясо кажутся протухшими [3].
Причины дисгевзии
Причин и факторов риска дисгевзии множество. Нарушение вкуса возникает из-за неправильной работы вкусовых анализаторов на разных уровнях: от слизистой оболочки полости рта и языка до повреждения нервов и центров головного мозга [1].
Возможные причины нарушения вкуса:
- Острые и хронические респираторные заболевания, например грипп [1].
- Грибковые и вирусные инфекции — кандидоз, кератомикоз, дерматит, ротавирусная и ВИЧ-инфекция.
- Заболевания верхних дыхательных путей — ларингит и фарингит.
- Поражение лицевого нерва — парезы и параличи.
- Неврит лицевого, тройничного и зрительного нерва.
- Травмы полости рта и головного мозга — невропатия лицевого нерва, которая парализует мимические мышцы.
- Неправильный патологический прикус — дистальный, мезиальный, перекрёстный, глубокий, открытый.
- Повреждение слизистой оболочки полости рта при чистке или лечении зубов.
- Термическая и лучевая травма [1].
- Злокачественные новообразования — интраэпителиальная карцинома, плоскоклеточный рак, болезнь Боуэна.
- Химиотерапия при лечении онкологических заболеваний — восприятие вкуса и запаха нарушается из-за повреждения вкусовых и обонятельных рецепторов, а также из-за воздействия на центральную и/или периферическую нервную систему. Горький вкус может появиться из-за того, что препараты попадают к рецепторам со слюной или проникают из капилляров [13].
- Побочные действия лекарств — Аллопуринола, B-лактамных антибиотиков, йода и др. Метронидазол вызывает неприятный металлический привкус, Хлоргексидин для полоскания рта — солёный привкус, 5-фторурацил — сладкий [6].
- Эндокринные и метаболические заболевания — сахарный диабет, гипер- и гипотиреоз, эндемический зоб.
- Аллергия на лекарства, продукты питания, патогенные раздражители — аллергический стоматит, аллергия на антибиотики, сердечные препараты и лекарства от онкологических заболеваний [1].
- Вредные привычки — сосание пальцев и предметов, прикусывание губ и щёк, привычка грызть ногти, злоупотребление алкоголем, курение.
- Чрезмерное потребление продуктов с усилителями вкуса, например глутаматом натрия.
- Нарушенная выработка секрета слюнными железами (уменьшение или увеличение секреции). Для нормальной работы вкусовых сосочков химические раздражители должны растворяться в слюне. Выработка секрета может нарушаться как при общих заболеваниях (например, сепсисе, пневмонии, диабете, злокачественной анемии, сыпном и брюшном тифе, детском церебральном параличе), так и при болезнях слюнных желёз (сиалоадените и сиалолитиазе). Одна из самых распространённых причин нарушения выработки секрета — это болезнь Шегрена.
- Аутоиммунные заболевания — аутоиммунный энцефалит, миастения, системная красная волчанка [4].
- Отравление свинцом или ртутью.
- Поражение центральной нервной системы — инсульт, болезни Альцгеймера и Паркинсона, рассеянный склероз.
- Операции на среднем ухе с пересечением барабанного нерва, удаление нёбных миндалин (тонзиллэктомия) и стоматологические процедуры, например удаление и лечение абсцессов, ношение зубных протезов [5][12].
- Местная анестезия, введение препарата вблизи нижнего альвеолярного нерва во время стоматологических процедур — может вызывать уменьшение или исчезновение вкусовых сосочков или потерю вкуса на той стороне, где проводилась анестезия [5].
- Беременность — нарушение вкуса возникает из-за временной перестройки обмена веществ в этот период.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы нарушения вкуса
Может возникать как лёгкое нарушение ощущений, так и полная потеря вкуса. Пища может терять характерную сладость или солёность, а кислые продукты казаться горькими. Блюда, которые раньше нравились, приобретают неприятный кислый или гнилой привкус. Также может появиться металлический привкус или ощущение вкуса, когда человек ничего не ест (фантогевзия).
Основные и самые распространённые проявления дисгевзии:
- изменение вкуса пищи и напитков;
- желание есть необычные предметы — бумагу, глину, мел (употребление мела встречается при беременности), а также вдыхать бензин, керосин и лаки;
- сухость слизистой оболочки полости рта;
- изменение цвета языка — от лёгкого покраснения до ярко-красного оттенка;
- увеличение, слабость и жжение языка;
- бело-жёлтый налёт на языке, который трудно снять;
- снижение слюноотделения;
- заеды в уголках рта, тусклые и посечённые волосы, исчерченные и ломкие ногти [8].
Симптомы сохраняются от пары дней до нескольких месяцев. Они могут быть вызваны серьёзным заболеванием, поэтому при нарушении вкуса важно как можно скорее обратиться к врачу, чтобы выявить и устранить причину.
Патогенез нарушения вкуса
Вкусовые ощущения повышают аппетит и запускают работу желёз желудочно-кишечного тракта, что способствует нормальному пищеварению. Также они помогают отличать несъедобные или испортившиеся продукты, предохраняя от отравлений.
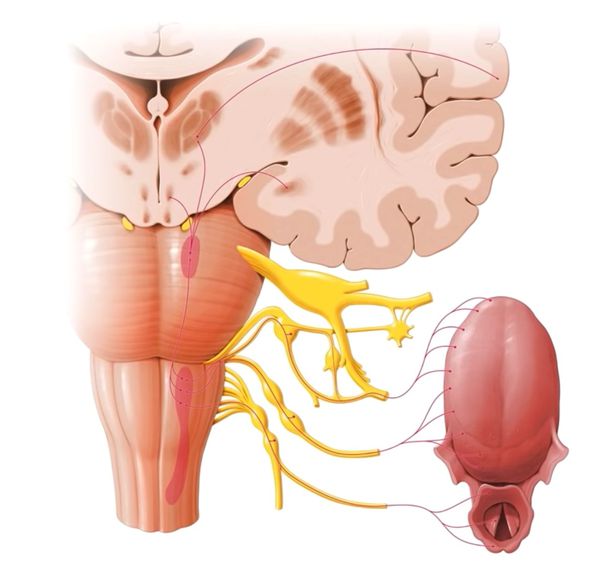
За восприятие и анализ вкусовых ощущений отвечает вкусовой анализатор — система вкусовых рецепторов, нервов и участков головного мозга, в которых обрабатывается информация.
Выделяют три отдела вкусового анализатора:
- периферический — язык и рецепторы в слизистой оболочке полости рта;
- проводниковый — ветви чувствительных нервов (блуждающего, языкоглоточного, тройничного) [7];
- центральный — внутренняя сторона височной доли коры больших полушарий;
В слизистой оболочке передней части языка оценивается качество и концентрация веществ, поступающих в ротовую полость [2]. Большая часть рецепторов расположена на поверхности языка во вкусовых сосочках. Импульсы от них передаются по нервным волокнам к клеткам подкорковых центров и коры головного мозга, где формируется вкусовое чувство.
При этом часть сигналов от таламуса идёт в новую кору — нижнюю часть постцентральной извилины, где различаются вкусы. Другая часть волокон от таламуса направляется в структуры лимбической системы: парагиппокампову извилину, гиппокамп, миндалину и гипоталамус. Здесь оценивается выраженность вкуса, например сладкий вкус может быть ярким (мёд и сахар) или менее выраженным (ванильный чизкейк и печенье).
Классификация и стадии развития нарушения вкуса
В Международной классификации болезней (МКБ-10) дисгевзия кодируется как R43 Нарушения обоняния и вкусовой чувствительности. Такой диагноз ставят пациенту, который не способен определять вкусы.
Выделяют различные виды нарушения вкуса:
- Агевзия — полная потеря вкуса. Возникает при сильном повреждении нервной системы, головного мозга, лицевой области, например при параличе лица или челюсти. Причинами также могут быть гормональные нарушения и дефицит микроэлементов и витаминов, отвечающих за работу вкусовых рецепторов.
- Гипогевзия — частичное ослабление вкусовых ощущений. Может возникать при лучевом воздействии — непосредственном облучении полости рта или облучении всего тела. При этом могут уменьшаться или даже исчезать вкусовые сосочки языка, снижаться количество вкусовых почек, нарушаться их обновление, усиливаться ороговение эпителия, появляться эрозии, резко замедляться деление окружающих эпителиальных клеток.
- Гипергевзия — выраженное усиление вкусовых ощущений. Чаще всего возникает при дегенеративных изменениях, преимущественно при поражении корковых нейронов, например при болезни Паркинсона.
- Парагевзия — ложное ощущение вкуса, например сладкие продукты кажутся солёными. В основном возникает при поражении коры головного мозга или проводящих путей вкусового анализатора.
- Алиагевзия — пища, которая раньше нравилась, теперь вызывает отвращение.
- Фантогевзия — «вкусовые галлюцинации», ложное ощущение какого-либо вкуса. Возникает без явных физических причин, например при неврозах. Иногда встречается при опухолях основания мозга [15].
Также дисгевзия может быть:
- врождённой (вкусовой дальтонизм);
- приобретённой — после травм или заболеваний;
- временной — при беременности, приёме лекарств, полоскании рта антисептиками (Хлоргексидином и Листерином), употреблении некоторых продуктов, например артишоки содержат цинарин, который у большинства людей нарушает вкусовые ощущения и увеличивает чувствительность сосочков языка к сладкому вкусу [4][14].
Осложнения нарушения вкуса
Вкусовые ощущения влияют на эмоциональное состояние, активируют центры насыщения в мозге и регулируют работу остальных рецепторных систем, например влияют на остроту зрения и слуха, чувствительность кожи и проприоцепцию (ощущение положения частей тела относительно друг друга и в пространстве).
При дисгевзии нарушается работа пищеварительного тракта и снижается качество жизни, в некоторых случаях человек может потерять работу (повара, сомелье и т. д.).
При осложнениях в первую очередь появляется неприятный металлический привкус, сухость во рту, боль в животе, диарея и рвота. Всё это может приводить к нарушениям в центральной нервной системе — головной боли, головокружению, нарушению равновесия и координации движений, депрессии и судорогам. Затем в тяжёлых случаях снижается уровень лейкоцитов и нейтрофилов, ухудшается кровообращение, работа сердца, возникает дистрофия отдельных органов (например, костного мозга, селезёнки, лимфатических узлов и вилочковой железы). В итоге состояние становится необратимым и практически не поддаётся лечению.
Иногда нарушение вкуса, особенно у пожилых людей, может привести к апатии, ухудшению аппетита и истощению.
Из-за выраженного снижения остроты вкуса, неприятного солёного и металлического привкуса пациенты с хронической болезнью почек могут перестать соблюдать рекомендованную диету, что приводит к дефициту питательных веществ [4]. Также при дисгевзии человек может добавлять в пищу слишком много сахара или соли, чтобы улучшить её вкус. Это может стать проблемой для людей с диабетом или гипертонией [17].
Диагностика нарушения вкуса
Дисгевзия может возникать при различных заболеваниях, поэтому в первую очередь нужно обратиться к врачу общей практики или терапевту, при нарушениях у ребёнка — к педиатру. На первом приёме врач осматривает ротовую полость на наличие видимых изменений и тщательно собирает анамнез:
- узнаёт, на что жалуется пациент;
- с чем связывает нарушение вкуса;
- чем болел раньше;
- какие операции перенёс;
- страдает ли хроническими заболеваниями;
- какие лекарства принимает и как долго [10].
При необходимости врач может направить пациента к более узким специалистам: неврологу, эндокринологу, гематологу, стоматологу, оториноларингологу, психиатру.
Нарушение вкусовых ощущений оценивают с помощью вкусовых тестов. На четыре квадранта языка (правый, левый, передний, задний) капают растворы четырёх стандартных вкусовых возбудителей: хлорида натрия, глюкозы, гидрохлорида хинина и лимонной кислоты. Затем врач уточняет, какой вкус чувствует пациент.
Дисгевзия часто сопровождается нарушением обоняния. Для его оценки применяют ольфактометрию и шкалу Берштейна — пациенту нужно опознать запахи из специального набора пахучих веществ.
Чтобы исключить местные причины нарушения вкуса, тщательно исследуют ЛОР-органы и черепно-мозговые нервы (VII, IX, Х пары).
Также проводятся анализы крови на аллергию, уровень сахара, железа, цинка и витамина B12. Чтобы изучить состояние головного мозга и пазух, проводится компьютерная томография. Для диагностики патологических изменений головного мозга может потребоваться МРТ головы.
Лечение нарушения вкуса
Стандартной схемы лечения дисгевзии нет — чтобы восстановить вкусовые ощущения, нужно устранить основное заболевание. Если нарушение вкуса вызвано приёмом определённого препарата, врач может заменить его на другое лекарство [5].
Если дисгевзия возникла при беременности, то лечение, как правило, не требуется. По мере того как гормональный фон стабилизируется, вкусовые рецепторы вернутся в норму [20]. Чтобы смягчить неприятный привкус во рту, можно использовать жевательную резинку или леденцы без сахара.
При обнаружении проблем с зубами лечение проводит стоматолог. Если выявлены эндокринные нарушения, то потребуется обследование у эндокринолога [5].
Неврологические и психические заболевания (например, невроз, депрессия, панические атаки, нарушение пищевого поведения, шизофрения) зачастую требуют длительного лечения и диспансерного наблюдения.
Медикаментозное лечение
Выбор лекарства зависит от причины нарушения вкуса. Если вырабатывается недостаточно слюны, назначают препарат для увлажнения ротовой полости, например Гипосаликс, который позволяет хотя бы частично восстановить вкусовые ощущения.
Если дисгевзия вызвана бактериальными или грибковыми заболеваниями, применяют антибиотики и противогрибковые препараты.
Предполагается, что к потере вкусовых ощущений может приводить нехватка в организме цинка. При его дефиците назначают препарат цинка, например Цинктерал.
Физиотерапия
Чтобы усилить эффект и продлить действие терапии, проводятся физиотерапевтические процедуры: озонотерапия, иглоукалывание, рефлексотерапия, массаж, электрофорез. Например, озонотерапия позволяет подавить патогенную флору, оказывает противовирусное, обезболивающие и другие полезные действия [16].
Выбор метода физиотерапии зависит от причины нарушения вкуса. Не все методы обладают достаточной доказанной базой. Они не помогают устранить нарушение вкуса и его причину.
Хирургическое лечение
В сложных случаях может понадобиться операция, например чтобы скорректировать форму и строение языка, удалить опухоль, абсцесс или очаг инфекции.
Прогноз. Профилактика
Прогноз зависит от основного заболевания, которое вызвало дисгевзию. Вкус может восстановиться после лечения болезни обмена веществ, кандидоза или пузырчатки в полости рта. Если причиной нарушения вкуса стала респираторная инфекция или аллергия, то вкусовые ощущения также возвращаются после выздоровления. Иногда вкусовые ощущения восстанавливаются спонтанно [17].
У пациентов с рассечением барабанной струны при операции на среднем ухе даже одностороннее нарушение вкуса может приводить к снижению качества жизни.
Нарушение вкуса при коронавирусе
После коронавирусной инфекции восприятие вкуса иногда восстанавливается дольше, чем при других инфекциях. Вероятно, это связано с поражением нервных клеток, токсичным воздействием вируса на вкусовые рецепторы и сопутствующими болезнями, например системными заболеваниями или нарушением выработки слюны. Но считается, что вызвать необратимое нарушение вкуса COVID-19 не может [19].
Профилактика дисгевзии
Для профилактики дисгевзии следует:
- соблюдать гигиену полости рта;
- дважды в год посещать стоматолога для осмотра, профессиональной гигиены и лечения болезней зубов и полости рта;
- сбалансировано питаться, употреблять разнообразные специи, которые являются своеобразной тренировкой для рецепторов [17];
- регулярно мыть руки и принимать душ;
- при необходимости и по назначению врача периодически принимать витаминные комплексы;
- проходить ежегодную диспансеризацию.
Нарушение вкуса встречается достаточно часто. Оно может быть кратковременным на фоне каких-то бытовых причин, но может остаться надолго. В любом случае нужно обратиться к врачу: казалось бы незначительное отклонение от нормы может быть одним из симптомов тяжёлого заболевания.

Для записи на прием позвоните по номеру 8(969)060-93-93.
О вкусе и обонянии
Восприятие запахов и вкусовых ощущений тесно связаны. Это эволюционно обусловленная особенность человеческого организма. Запах помогает понять, съедобен продукт или нет. Более того, если кислое, сладкое, горькое или соленое можно опознать на вкус без участия обоняния, то распознавание сложной информации, например, различение клубники и малины возможно только при одновременном анализе запаха и вкуса.
Информация от обонятельных клеток в носу и сосочков на языке поступает в один отдел головного мозга, где интегрируется и определенным образом интерпретируется. Поскольку за обработку данных о запахах и вкусах отвечает один участок ЦНС, при поражении данного отдела часто наблюдаются сочетанные галлюцинации и изменения восприятия.
О галлюцинациях

Обонятельные галлюцинации после коронавируса, как правило, возникают одновременно с вкусовыми. Нередко выходят на первый план. Могут преследовать на протяжении нескольких дней подряд, становиться невыносимыми, вызывать тошноту. Два перечисленных типа галлюцинаций в сочетании с ослаблением организма после ковида ухудшают состояние нервной системы и замедляют восстановление.
На что жалуются
Теоретически, ложные сигналы восприятия могут быть приятными, нейтральными или отталкивающими. Но на практике люди гораздо чаще предъявляют жалобы на неприятные, тяжело переносимые или невыносимые ощущения. Наиболее распространенными вариантами являются отталкивающий сладковатый привкус и отвратительный запах рыбы.
В число других возможных жалоб входят комбинации гари, ацетона и жженого лука, табачный дым, ощущение гнили, «мертвечины». Некоторые люди ощущают не несуществующие, а измененные вкусы и запахи, такие состояния называются дисгевзией и паросмией.
Связь с КОВИД-19

В среднем, ложные ощущения возникают спустя 4-5 месяцев после выздоровления. У ученых еще недостаточно данных для формирования научно обоснованного мнения по этому вопросу, но специалисты в сфере неврологии предполагают, что неприятный эффект может быть связан с постепенным восстановлением чувствительных нервных стволов, ранее поврежденных вирусов.
О восстановлении нервов простыми словами
Неврологи проводят параллель с возвращением чувствительности при длительном пребывании в неудобном положении. Когда человек придавливает руку или ногу, они немеют. Потом по конечности начинают «бегать» несуществующие мурашки. И только после этого возвращается нормальная чувствительность.
То же самое происходит со вкусом и обонянием. Это просто неприятный период, который нужно пережить. Правда, возвращение к норме в случае с КОВИД занимает куда больше времени. Сколько – пока точно сказать невозможно из-за небольшого количества и незначительной продолжительности наблюдений. Для получения достоверной статистической информации требуется от 2 до 5 лет.
Большинство российских исследователей сходятся в том, что симптомы должны исчезать примерно через полгода после болезни. То есть, неприятные ощущения, в среднем, будут сохраняться от 1 до 2 месяцев. Немецкие врачи соглашаются с этой позицией, но больше склоняются к 2 месяцам. Итальянские ученые более пессимистичны. Они считают, что функции полностью возвращаются через 80 дней.
Что делать

Важно сохранять душевный покой, исключить стрессы и не «накручивать себя», опасаясь, что изменения останутся навсегда. В абсолютном большинстве случаев со временем все нормализуется. Сильные переживания могут спровоцировать ухудшение психического состояния, а это плохо отразится на самочувствии и на способности организма к самовосстановлению. Если трудно самостоятельно справиться с переживаниями по поводу вкусовых галлюцинаций после ковида, стоит обратиться за помощью к психологу или психотерапевту.
Если симптом не проходит
Частичное восстановление обоняния и вкуса рассматривается, как свидетельство благоприятного прогноза. Нужно подождать, пока процесс завершится. Если нарушения сохраняются на протяжении 2 и более месяцев, не изменяются с течением времени, следует детально обследоваться у невролога и отоларинголога. Галлюцинаторные явления, паросмия и дисгевзия могут провоцироваться не только КОВИД, но и рядом других заболеваний.
Затянувшийся период реабилитации может рассматриваться, как показание к проведению лечебных мероприятий для восстановления периферических чувствительных нервов. Терапевтическая программа включает лекарства для улучшения микроциркуляции, антихолинэстеразные препараты и витаминные комплексы, в первую очередь – содержащие витамины группы В.
Можно ли игнорировать

Кроме того, этот симптом может наблюдаться при шизофрении, эпилепсии, психозах различной этиологии, экзогенных и эндогенных интоксикациях, приеме сильнодействующих лекарственных средств. Иногда причиной становятся поражения слизистой оболочки носа, стоматологические заболевания и болезни пищеварительной системы. Для собственного спокойствия лучше исключить все другие причины возникновения галлюцинаций, а уже потом приступать к восстановлению обоняния и вкуса по схемам, предложенным для постковидного синдрома.
Записаться на консультацию можно по телефону 8(969)060-93-93.
(ВНИМАНИЕ! ДАННАЯ СТАТЬЯ ЛИШЬ ДЛЯ ОЗНАКОМЛЕНИЯ, ЛЕЧЕНИЕМ ЗАНИМАЕТЬСЯ ВРАЧ! ЕСЛИ У ВАС ЕСТЬ СИМПТОМЫ, КОТОРЫЕ ПРИВЕДЕНЫ В СТАТЬЕ, ОБРАТИТЕСЬ К ВРАЧУ!)
Депрессия – это расстройство психического здоровья, при котором наблюдается продолжительное сниженное настроение, сочетающееся с чувством безысходности, бессмысленности жизни, вялости и раздражительности. Это состояние возникает как ответ на ряд биологических, психологических и социальных факторов, слишком тяжелых, сложных событий и переживаний.
Существуют 2 вида депрессий – невротические и
психотические. По определению психиатров, для невротического вида депрессии
характерны апатия, бессонница и тревожное состояние. Заболевание чаще всего
встречается у прямолинейных и ригидных личностей, с ощущением долга,
бескомпромиссных.
Предрасполагающими факторами развития
невротической депрессии являются:
- сильные стрессовые ситуации;
- травмы психики в детском возрасте;
- воспитательные ошибки родителей;
- употребление спиртного или наркотических веществ;
- функциональные заболевания нервной системы;
- неблагоприятная генетическая предрасположенность.
В группе риска находятся люди с указанными выше факторами депрессии. Чаще всего депрессивное расстройство начинается по причине воздействия внешних факторов, а не гормональных нарушений. Важнейшая роль отводится психотравмирующим происшествиям (например, внезапный стресс или продолжительное проживание в неблагоприятных условиях).
Какие бывают расстройства психики
Депрессивный невроз сопровождается такими
расстройствами:
- астено-невротического типа – проявляется истощенностью
нервной системы, продолжительной усталостью; - тревожно-фобического типа – проявляется
необъяснимыми приступами паники, тревоги, страха; - тревожно-депрессивного типа – характеризуется
сочетанием тревожных атак с эмоциональным угнетением; - ипохондрического типа – проявляется преобладанием дискомфортных
ощущений, из-за чего больной постоянно ищет у себя несуществующие заболевания.
В отличие от психотического, в ходе невротического
расстройства не происходит поражения психических функций человека. Поэтому у
больных сохраняется нормальное восприятие мира. Однако заметны нарушения хода
мыслей, могут быть некоторые соматические симптомы. Больной способен критически
воспринимать собственное состояние.
Какие бывают формы депрессивных
состояний
У каждого здорового человека есть некий уровень
тревожности. Он необходим для того, чтобы эффективно приспособляться к
действительности и к вызовам в обществе. Развитие невротической депрессии
приводит к возникновению в человека различных патологических состояний:
- Реактивная
форма невротической депрессии возникает в результате воздействия внешних
факторов. - Личностная
форма депрессии формируется с детского возраста, зависит от личностных
особенностей, наличия конфликтных ситуаций. - Неэндогенная
депрессия формируется постепенно, на фоне тех или иных событий. - Непсихотическая
депрессия не сочетается с нарушениями процессов восприятия окружающего мира.
Оно, как правило, остается трезвым и разумным.
Также депрессивные состояния различают по степени
их выраженности. При маскированной, или латентной депрессии симптомы выражены
слабо. Состояние больных описывается как психическое страдание. Настроение
обычно подавленное. Больных беспокоят болезненные ощущения в груди.
При дистимико-дисбулической форме нарастают
симптомы невроза навязчивых состояний. Заостряются ранее имеющиеся черты
характера; в мышлении преобладает пессимизм.
На циклотимической стадии появляются приступы меланхолии и немотивированной печали. Самочувствие изменяется в пределах суток. Обостряются соматические нарушения.
Признаки депрессии и нервного истощения
Истощение организма на нервной почве имеет характерную триаду. В нее входят:
- угнетение эмоциональной сферы;
- подавление когнитивных способностей;
- ослабление психомоторики.
Основные психические и физические симптомы:
- постоянная головная боль;
- нарушения сердечного ритма;
- ощущение дискомфорта в области груди;
- дыхательные нарушения, появление одышки или
ощущения удушья; - расстройства пищеварения, понос или запор;
- расстройства аппетита;
- бессонница или сонливость ночью;
- тревожность;
- ощущение надвигающейся опасности, которое появляется
в любое время суток; - раздражительность;
- мысли о самоубийстве;
- появление аутоагрессивного поведения;
- снижение или полное отсутствие полового влечения;
- туннельное мышление (однообразное; человек видит
только то, что находится у него под глазами, не признает ошибок); - отрицательная оценка происходящего в мире;
- социальное отчуждение.
Будьте внимательны: в МКБ-10 нет определения для
невротической депрессии. В зависимости от преобладающих симптомов
рассматриваемую патологию относят преимущественно к рекуррентной депрессии или
к дистимии.
Последствия невротического расстройства
Депрессия сначала не нарушает работоспособность
человека и его социальные связи. Поначалу он еще усердно работает. Такая
работоспособность связана с включением механизма бегства от стрессовой или
психотравмирующей ситуации.
Однако симптомы депрессии постепенно нарастают, и
через несколько лет качество жизни больного заметно ухудшается. Страдают
личностная, образовательная, социальная сферы, человек все больше замыкается в
себе.
Заболевание может травмироваться в невротическое
расстройство личности. У больного есть риск развития наркомании. Лица с
депрессией чаще подвержены суициду в 70 – 80 процентах случаев. Статистика
приводит ошеломляющие данные: более 90% людей, умерших в результате суицида
страдали депрессией.
Один из доказанных симптомов депрессии – это суицидальная идеация. Это понятие означает осознанность человека в планировании и совершении самоубийства.
Лечение и профилактика депрессии
В диагностике и лечении депрессии в последнее
время наметился определенный прогресс. Своевременное обращение за врачебной
помощью ускоряет выздоровление и предотвращает усугубление патологии. К
сожалению, не всегда больной вовремя начинает лечение. В ряде случаев он начинает
лечение тогда, когда видит, что собственными силами ему не справиться с
проблемой. Чтобы начать терапию, пациент должен сам проявить активность, что
проблематично, так как его силы истощены. В этой ситуации важной является
помощь родных и близких.
Диагностикой и лечением этой болезни занимается психиатр, психотерапевт или невролог. Лечение подразумевает сочетание методик психотерапии и назначение медикаментов. Лекарства нужны для купирования острой симптоматики. Психотерапия же назначается для того, чтобы пациент осознал причины и механизмы формирования его болезни. Кроме того, консультации с психологом учат человека должным образом реагировать на стресс. Это помогает предотвратить развитие депрессии.
Как правило, депрессия не имеет одной причины, так
что способов терапии этого заболевания может быть много. При лечении депрессивных
состояний предпочтение отдается немедикаментозным методам. Психотерапевт может
рекомендовать дыхательные и релаксационные тренинги. В некоторых случаях
рекомендуют посещать групповые занятия.
Если невротическое депрессивное расстройство имеет
слабо выраженные симптомы, врач может назначить пациенту тонизирующие средства
и поливитаминные препараты. Они стимулируют работу центральной нервной системы.
Однако нужно помнить, что все лекарства нельзя назначать себя самому: от этого
состояние организма может еще больше ухудшиться. Кроме того, чрезмерное
количество витаминов небезопасно для человека. Антидепрессанты, которые
употребляются без разрешения врача, могут привести к сильному отравлению.
Главнейший способ профилактики депрессивного
расстройства – это умение достигать физического расслабления, снимать
эмоциональное напряжение. Человеку необходимо придерживаться нормального режима
сна, работы и отдыха. Питание должно быть регулярным. При первых симптомах
депрессии необходимо сразу же обращаться к врачу: затягивание с лечением
чревато развитием опасных симптомов.
Рано начатое лечение депрессии – залог скорейшего
выздоровления.
Ответы психолога на распространенные
вопросы
Чем невроз отличается от депрессии
Это 2 разных психических расстройства, имеющие
похожий механизм формирования. В ряде случаев симптомы этих заболеваний могут
быть похожими. Однако есть и различия. При депрессии у человека нет никаких
положительных эмоций, у него преобладает ощущение безысходности и мрачности.
В то же время во время невроза превалирует некая
неопределенность, тревога, напряжение. При неврозе мышление у человека быстрое,
чего не скажешь о депрессии. Более того, при депрессии заметна некая
заторможенность.
Как побороть страхи
Для борьбы с чувством страха рекомендуют проделать
упражнение. Сначала человеку следует подумать о той ситуации, которая вызывает
тревогу или страх. В дальнейшем нужно ответить на такие вопросы:
- какие мысли возникают, когда меня одолевает
чувство страха; - что самое страшное, что могло бы случиться в
данной ситуации; - как можно по-другому объяснить причины
возникновения данной ситуации; - как я мог раньше справляться с подобными
ситуациями.
Психологи владеют богатым набором тренинговых методик борьбы со страхом и тревожностью. При первых выраженных признаках невротической депрессии следует немедленно обратиться к психиатру.
Ссылка на инстаграм Михаила Сквиры
ТУТ можно пройти тест Бека на наличие депрессии
Автор статьи
Окончил УО «ГомГМУ» по специальности «Лечебное дело». Клинический психолог, магистр психологических наук, с 2016 по 2018 год ведущий специалист в УЗ «ГОКПБ» по работе с алкогольной зависимостью методом «Эдельвейс», автор статей и публикаций. Отмечен благодарностью за многолетний плодотворный труд в системе здравоохранения.
Стаж работы: 18 лет
Регулярно пациенты, которые обращаются на лор-прием, испытывают ощущения снижения, исчезновения или искажения вкусовых ощущений, либо появление постороннего привкуса во рту. Нередко эти ощущения носят затянувшийся характер и приводят к изменению вкусовых привычек, неоднократным попыткам самостоятельно лечиться (полоскание горла, промывание небных миндалин, постоянная чистка языка и т.д.) и повторным обращениям к разным специалистам: стоматологам, гастроэнтерологам, терапевтам и т.д. Многие такие визиты заканчиваются перечеркиванием старых рекомендаций ввиду их неэффективности и новыми назначениями, которые тоже в свою очередь ни к чему не приводят. Для эффективной оценки и лечения нарушений вкусовых ощущений необходимо разобраться в причинах их появления. В нашем организме за вкусовые ощущения отвечают рецепторы, расположенные в полости рта преимущественно на языке в специальных вкусовых сосочках. Эти рецепторы имеют различную чувствительность ко вкусовым раздражителям. Одни реагируют преимущественно на кислое, горькое или, скажем, соленое, другие же исключительно на сладкое. Есть также рецепторы, реагирующие на сугубо специфический вкус «умами», чем-то схожий со вкусом мясных блюд. Выделяют также такие привкусы, как жгучий, или вкус металла, терпкий привкус и т.д. Подобные ощущения не являются самостоятельными отдельно взятыми вкусами, а лишь обобщением комбинации «стандартных» вкусов с тактильными и иными ощущениями на языке. Искажение или утрата способности различать вкусы и привкусы нарушает качество жизни, удовольствие от принятия пищи, аппетит, физиологические процессы пищеварения, может вызывать психологические проблемы, ведет к неврозам и другим тревожным состояниям. Различают полное нарушение восприятия вкуса, его снижение или искажение. Тесным образом с нарушением вкусовых ощущений связано и нарушение обоняния, так как это приводит к снижению «яркости» восприятия вкуса и его интегральной эмоциональной оценки нашим сознанием. Нередко снижение вкусового восприятия в подобных случаях связано с наличием у пациента насморков (инфекции, аллергия, профессиональные вредности, воспаление пазух носа и т.д.) В большинстве случаев подобные расстройства носят временный характер и проходят по мере стихания воспалительных изменений в полости рта и носа. В таких ситуациях нарушению вкуса может способствовать также использование медикаментов для лечения этих заболеваний: местные и общие антибиотики, спреи для носа и полости рта и т.д. Стойкая потеря вкусовых ощущений свыше нескольких недель — агевзия — может быть признаком серьезных заболевания, поэтому в подобных случаях рекомендуется обратиться к врачу. Это может быть связано с:
-
Нарушениями функции органов обмена веществ (гипотиреоз, сахарный диабет, синдром Кушинга и др.)
-
Травмами головы, в том числе с повреждением срединной части мозга (таламуса)
-
Опухолями головного мозга
-
Новообразованиями полости рта, языка
-
Хроническими стоматологическими инфекциями, стоматитом, глосситом
-
Суб- и атрофическим фарингитом
-
Заболеваниями языкоглоточного и лицевого нерва
-
Инфекциями верхних дыхательных путей
Если же, напротив, при употреблении пищи примешивается какой-то посторонний привкус, или вся пища имеет сходный «неправильный» вкус, это может быть сигналом наличия серьезных проблем со здоровьем. Например, стойкие сладковатый привкус даже несладких продуктов, мясных блюд, овощей, пряностей и т.д. может говорить о:
-
Возможном нарушении обмена инсулина (преддиабетическая или уже даже диабетическая стадия).
-
Острых и хронических интоксикациях промышленными или бытовыми ядами, пестицидами, тяжелыми металлами и т.д.
-
Вирусных инфекциях, повреждающих вкусовые рецепторы языка, нервы или мозговые центры анализа вкусовых ощущений, в том числе коронавирусная инфекция, которая широко распространена в настоящее время.
-
Психоэмоциональных состояниях и психических заболеваниях (неврозы, стрессовые состояния, депрессии)
-
Инфекциях полости носа, пазух носа, носоглотки и полости рта, а также нижерасположенных дыхательных путей, вызванные синегнойными палочками, продукты жизнедеятельности которых имеют специфический неприятный запах и сладкий привкус.
-
Онкологических заболеваниях органов грудной клетки, прежде всего рака легких, а также гортани и нижних отделов глотки.
Преимущественно кислый привкус во рту также может быть связан с вирусными инфекциями, отравлениями, наличием бактериальных инфекций в полости рта (стоматит, гингивит, пародонтит) или дыхательных путей, а также:
-
У пациентов с заболеваниями пищевода и желудка (дивертикулы, пищевод Барретта, эзофагит, гастрит, язвенная болезнь желудка и пищевода и другими), сопровождающимися рефлюксом желудочного сока через пищевод в глотку.
-
При наличии сопутствующей рефлюксу инфекции, вызванной микроорганизмом Хеликобактер пилори
Солоноватый или явно соленый вкус может свидетельствовать о наличии проблем с гигиеной полости рта, также наблюдается при употреблении алкоголя, недостаточном поступлении жидкости в организм. Подобные изменения вкусовых ощущений легко устраняются, если, скажем, проводить качественный уход за полостью рта, не менее 2‑х раз в день чистить зубы, своевременно обращаться к стоматологу, ограничить прием алкоголя, отрегулировать ежесуточное количество выпитой жидкости и т.д. Сохранение соленого вкуса во рту на фоне соблюдения вышеперечисленных мер может говорить о возможном наличии таких серьезных состояний, как:
-
Воспаление слюнных желез, вызванное бактериальными инфекциями полости рта и верхних дыхательных путей, чаще всего стрептококками и стафилококками.
-
Воспалительные заболевания пазух носа (риносинусит), аденоидов у детей и т.д., которые также связаны с бактериальными (прежде всего, пневмококками) и, реже, грибовыми инфекциями. Продукты жизнедеятельности перечисленных микроорганизмов имеют соленый вкус и придают подобный привкус слюне и слизи, скапливающимся во рту, на языке и глотке.
Горечь во рту нередко связана с приемом различных лекарств (антибиотики, желчегонные, психотропные препараты, метронидазол и т.д.), физическими нагрузками, приводящими к повышению давления на мышцы пресса и диафрагмы. В серьезных случаях горький привкус во рту может говорить о наличии:
-
Заболеваний желудочно-кишечного тракта, включая заболевания печени, желчного пузыря и его желчевыводящий путей, нарушение моторики кишечника и т.д.
-
Заболеваний центральной нервной системы, включая различные варианты эпилепсии, рассеянный склероз и т.д.
-
Наблюдается у женщин в постменопаузальный период
Ряд пациентов испытывает необычные вкусовые ощущения, когда употребляет в пищу хорошо знакомые ему продукты. Скажем, овощи приобретают мясной или рыбный привкус, фрукты — привкус копченого, лука, а мясные блюда — тухлый привкус сероводорода. Нередко встречается жалоба на металлический привкус, привкус ацетона, Подобные искажения — дисгевзии (или парагевзии) нередко встречаются в настоящее время при коронавирусной инфекции и других вирусных заболеваниях, а также могут наблюдаться при:
-
Заболеваниях щитовидной железы, прежде всего, гипотиреозе с или без аутоиммунного тиреоидита
-
Заболеваниях системы кроветворения — железодефицитная, В-12 дефицитная анемии.
-
Заболеваниях желудочно-кишечного тракта, при которых происходит нарушение усвоения различных микроэлементов, витаминов.
-
Беременности
-
Психических заболеваниях или при приеме психотропных препаратов
-
Отравлениях солями тяжелых металлов (ртуть, свинец), мышьяком и др.
Во всех подобных случаях грамотное лечение и профилактика жалоб на нарушение вкусовых ощущений могут быть назначены только после всесторонней оценки состояние здоровья пациента в целом, и его отдельных систем в каждом конкретном случае. С этой целью требуется содружественная работа врачей различных специальностей: стоматолога, лор-врача, отоневролога, гастроэнтеролога, невролога, психиатра, гематолога, эндокринолога, врачей лабораторной диагностики, эндоскопистов и т.д. Самолечение или затягивание с лечением может приводить с серьезным последствиям для здоровья, стойкому нарушению вкусовых ощущений и осложнениям со стороны тех систем организма, функционирование которых повлияло на искажение или утрату восприятия вкуса.
Когда человек здоров, его ничто не беспокоит. И какой-либо вкус во рту он ощущает только при принятии пищи. Если вы почувствовали необычный привкус с утра или между приемами пищи, стоит задуматься о причине этого симптома.
Конечно, неприятный привкус во рту может возникать и по классическим причинам – из-за курения, плохой гигиены полости рта, сломанных зубов или употребления некоторых продуктов – кофе, черного чая, чеснока, сахара или жирной пищи. Но чаще – необычный привкус во рту может означать самые разные заболевания.
Горький привкус во рту
Горечь – четкий сигнал о проблемах в пищеварительной системе. Горький привкус дает желчь при нарушении работы желчных протоков, желчного пузыря или печени. Когда эти органы функционируют нормально, желчь, протекая по желчевыводящим протокам, беспрепятственно поступает в двенадцатиперстную кишку. При нарушении их работы она может попадать в пищеварительную систему.
Так бывает при холецистите и камнях в желчном пузыре. В этом случае пациента беспокоит целый ряд симптомов: горький привкус обычно сопровождается болью под ребрами с правой стороны и частой тошнотой, тремором, лихорадкой, потерей аппетита, рвотой.
Ещё одна причина горечи во рту – длительный прием лекарств из группы антибиотиков, гормонов и противоаллергических средств.
Если вы чувствуете горечь во рту, запишитесь на УЗИ брюшной полости для проверки состояния печени и желчного пузыря. Также нужно сдать биохимический анализ крови, обнаруживающий ферменты печени. В случае тяжелых симптомов выполняют гастроскопию.
До назначения медикаментозного лечения соблюдайте строгую диету, исключив из меню жирные, жареные, маринованные и острые продукты. Скорее всего, гастроэнтеролог назначит прием специальных препаратов – гепатопротекторов, защищающих печень от токсичных веществ и повышающих активность клеток органа.
Сладкий привкус во рту
Сладость во рту – первый признак нарушении углеводного обмена и развития диабета. По мере повышения уровня сахара в крови и лимфатической жидкости слюна принимает сладкий вкус. Заболевание часто встречается у полных людей, пациентов с генетической предрасположенностью к диабету и больных панкреатитом.
Для уточнения диагноза нужно сделать тест на толерантность к глюкозе. Анализ покажет, как организм справляется с избытком сахара. В случае нарушений эндокринолог выпишет лекарства, снижающие уровень сахара в крови.
До назначения лечения нужно соблюдать диабетическую диету, исключающую сладкое и мучное. Вместо рафинированного сахара, нужно использовать заменители. При выборе продуктов учитывайте, что количество углеводов в них должно быть минимальным.
Соленый привкус во рту
Это первый признак обезвоживания. Когда человек пьет мало воды или принимает мочегонные средства, жидкость в организме сгущается. То же самое и со слюной – в ней накапливается соленый хлорид натрия. Или, может быть, вы просто едите слишком много соленой пищи – чипсов, крекеров, соленых палочек?
Если проблема связана с обезвоживанием, выпивайте не менее 1,5-2 литров чистой воды в день, а на жаре – еще 1 литр. При этом откажитесь от алкоголя, в том числе пива. Не пейте кофе, чай, энергетические напитки и коктейли для похудения. Все эти напитки обладают мочегонными свойствами.
Очень часто соленый привкус возникает при закупорке слюнных желез. Тогда вам нужно будет посетить стоматолога.
Кислый привкус во рту
Кислота во рту – симптом повышенной кислотности в желудке. Кислый привкус дает желудочный сок – биологическая жидкость, необходимая для полноценного пищеварения. При нарушениях питания, например, при злоупотреблении копченостями или жирной пищей, вырабатывается излишек кислоты. Так желудок стремится переварить тяжелую пищу. Также кислота активно вырабатывается в ответ на специи и раздражающие продукты.
При повышенной кислотности разрушается слизистая оболочка желудка и пищевода, в ответ начинается воспаление – гастрит, эзофагит. На поврежденных участках образуются эрозии и язвы. Диагноз почти очевиден, если вкус кислоты усиливается ночью и утром или во время активных физических нагрузок. Это чувство также сопровождается тяжестью и болью в груди, изжогой и отрыжкой. В случае язвы почти всегда возникают жжение в пищеводе и частая отрыжка.
Повышение кислотности в желудке сопровождается жжением в пищеводе, тошнотой, рвотой, запорами и изжогой.
Ещё одна причина кислого привкуса – гастроэзофагеальный рефлюкс – процесс, при котором кислотное содержимое желудка поднимается в пищевод. В этом случае кислота очень жгучая и насыщенная.
Если вы не только чувствуете кислотность во рту, но и замечаете, что на языке образовался налет, это может указывать на начало грибковой инфекции. Это часто происходит после лечения антибиотиками, из-за диабета или при ослаблении иммунной системы.
При появлении кислого вкуса во рту, нужно обратиться к гастроэнтерологу. Возможно, нужно будет сдать желудочный сок на анализ и пройти гастроскопию. Ожидая назначение лечения, нужно изменить свой рацион, избегая жирной пищи, выбирая легкоусвояемые продукты. Не переедайте, предпочитайте есть меньшими порциями чаще. Грибковые инфекции лечат только медикаментами.
Кисло-соленый привкус
Такой симптом может предупреждать о хронической или острой почечной недостаточности – состоянии, при котором почки не работают должным образом, и организм не может выводить токсины из организма. При тяжелой степени почечной недостаточности появляется привкус и меняется запах изо рта. Может ощущаться запах мочи.
Помимо этих симптомов, о развитии хронической почечной недостаточности и необратимом повреждении организма предупреждают слабость, похудание, потеря аппетита, тошнота и рвота. Человек становится сонливым, возникают головные боли и боли в мышцах.
Диагностировать почечную недостаточность может уролог. Для этого нужно будет сдать анализы крови и мочи, обследовать почки. В некоторых случаях даже нужно делать биопсию.
Вкус металла во рту
Этот необычный вкус может возникнуть по нескольким причинам:
- Кандидоз полости рта.
- Повышение количества калия в организме.
- Отравление хромом, тяжелыми металлами, особенно ртутью.
- Избыток витамина D.
- Металлический привкус во рту часто возникает во время беременности из-за приема определенных лекарств.
- Саркоидоз. Это системное гранулематозное заболевание неизвестного происхождения, поражающее многие органы, чаще всего легкие.
- Ощущение металлического вкуса может быть связано с кровотечением из десен. Эта проблема возникает при воспалении полости рта, повреждении тканей скобами, зубными пластинами и протезами.
- Источником странного вкуса может быть избыток железа в крови. Это возможно при приеме лекарств от анемии или постоянном употреблении воды, насыщенной железом.
Определить количество гемоглобина и других элементов можно, сдав анализ крови. А вот диагностировать саркоидоз сложно. Пациенты с ним обычно выглядят совершенно здоровыми. Заболевание можно обнаружить с помощью рентгена легких, регулярного измерения температуры тела и уровня кальция в крови.
До приема врача категорически запрещено контактировать с вредными веществами и принимать какие-либо таблетки.
Вкус мыла во рту
Обычная причина – переизбыток средства для мытья посуды. Нужно понимать, что химикаты полностью не смываются водой. Поэтому после еды ощущается послевкусие мыла.
Замените жидкость для мытья посуды содой. В противном случае со временем вы рискуете получить проблемы со здоровьем. Химикаты ослабляют иммунную систему. Это увеличивает предрасположенность к инфекциям и даже онкологии.
Вкус гнили во рту
Гнилостный привкус во рту связан с пародонтозом. При этой патологии частицы пищи попадают в десневые карманы и гниют, вызывая неприятный запах. Удалить такие отложения можно у стоматолога, так как в этом случае требуется профессиональная чистка зубов и десен.
Кроме того, привкус гниения беспокоит пациентов при хронических заболеваниях бронхов, бактериальном или грибковом синуситах и ангине.
Почувствовав такой привкус во рту, посетите оториноларинголога. Врач направит на рентген носовых пазух и легких, и на анализы крови. После обнаружения источника проблемы будут назначены лекарства.
Вкус плесневого сыра
Такой вкус предупреждает о воспалении миндалин. Вкус плесени возникает, когда бактерии размножаются в слизи в дыхательных путях.
При таком симптоме нужно немедленно обратиться к врачу. Воспаления лечатся лекарствами, но если заболевание «запущено», может потребоваться операция.

![Ольфактометрия [21] Ольфактометрия [21]](https://probolezny.ru/media/bolezny/narushenie-vkusa/olfaktometriya-21_s.jpeg)


