People photo created by freepik — www.freepik.com
Вчера тысячи школьников писали ЕГЭ по математике. Именно этого экзамена боятся больше всего – слово «математика» вызывает панический ужас, как и «ЕГЭ». А когда все вместе, хочется зарыться головой в песок, только бы не убеждаться в собственной тупости. Детям страшно, я это всегда знала. Но не знала, что настолько.
Вчера во время проведения Единого государственного экзамена от сердечного приступа умерла школьница. Ей стало плохо, а обещанная скорая медицинская помощь не успела ничего сделать. Я узнала об этом, выйдя из аудитории. Меня колотила дрожь, я чувствовала себя полной дурой, а узнав, что моя сверстница просто не пережила ужасного стресса и давления, я почувствовала страх. Почему-то резко стало все равно на то, как я написала экзамен, куда я поступлю, кем стану. А какая разница, если, пообещав помощь, меня все равно не спасут? Какая разница, если моего брата так же могут довести до сердечного приступа просто потому, что ЕГЭ – это слишком удобная система?
Перед тем как раздать бланки с заданиями, нам зачитали инструкцию. Она начиналась так: «Помните, что ЕГЭ – лишь одно из жизненных испытаний…», и на этом моменте экзаменуемых пробрал истерический смех. Потому что нет, не «лишь». Из-за «лишь одного из» на детей не давили бы годами, из-за «лишь одного из» дети не ненавидели бы себя и не боялись бы. Обычную проверку знаний превратили в кошмар, который действительно забирает жизни. Об этом обычно не говорят, хотя все видно невооруженным взглядом. Когда из-за боязни не сдать ЕГЭ случаются панические атаки, истерики и нервные срывы, никто не думает, что что-то не так. Еще недавно я хотела написать: «Да что, сдохнуть надо, чтобы поняли, что эта система ужасна?», и сейчас, к моему ужасу, представилась возможность это проверить. И мне очень горько, что все зашло так далеко.
Я не люблю писать про систему, но сейчас я зла. Зла и, черт подери, испугана. Пусть, пусть неудобный формат, непонятные задания, тупые задачи и идиотские условия, но какого черта всем настолько плевать, что количество детских самоубийств резко увеличивается в период сдачи ЕГЭ? Неужели те, кто плохо справляется со стрессом, не может усвоить материал или просто не расположен к пониманию предмета, должны страдать? Неужели удобство штамповки одинаковых заданий стоит нервов, здоровья, самооценки и жизни детей?
Business photo created by yanalya — www.freepik.com
Почему же все так происходит?
Но оставим эмоции. Думаю, вполне понятно, что я испытываю. Подумаем о том, почему так происходит.
Итак, детей отправляют в школу и примерно с шестого класса начинают говорить (как сейчас помню):
– Готовьтесь, дети. Сейчас ничего не выучите – потом, в девятом классе, завалите ОГЭ и будете полы мести. Да, учитесь писать сочинения! На ЕГЭ пригодится. Там все очень строго, за шпаргалку выгоняют, а пересдать уже нельзя. Вас в вуз не возьмут. Тогда вся школа насмарку.
Уже тогда экзамены стали для меня кошмаром будущего, я радовалась только тому, что девятый и тем более одиннадцатый класс – это еще ой как нескоро, еще бы дожить. И вот когда девятый класс подкрался со спины и ОГЭ оказался полной фигней, мне, истерически радостной, сказали, что, конечно, фигня, а вот ЕГЭ в сто раз сложнее и его я точно завалю. Вчера я испытывала суеверный страх. Нас вели по длинному коридору, обыскивали, запускали в кабинет по одному. Мне не дали даже пронести с собой ингалятор. Мы сидели в тишине десять минут, нам нельзя было разговаривать. Затем дикторским тоном тетенька зачитала инструкцию, торжественно вскрыла пакет с диском, потом медленно, по одному, печатали бланки с заданиями, и вся эта фигня растянулась на сорок минут, в течение которых я чуть не словила сердечный приступ, настолько нагнетали атмосферу, настолько был силен подсознательный, привитый с младшей школы страх. Когда я написала, по сути, обычную контрольную, я не поняла только, зачем было это все. Во время экзамена мне казалось, что я не в школе, а в военном лагере, причем в качестве пленной.
Да, у девочки, которая умерла во время ЕГЭ, были проблемы с сердцем. Да, трагедия могла произойти при иных обстоятельствах, но почему-то человек умер именно на долбаном ЕГЭ по математике, а десятки других детей предпочли убить себя, чтобы не столкнуться с пугающим экзаменом, чтобы не получить низких баллов, чтобы не чувствовать осуждение родных и учителей.
И я хочу спросить: «Какого черта? До каких пор?». Раньше мне было смешно, теперь мне страшно, ведь самоубийства из-за ЕГЭ происходили и происходят, но ничего до сих пор не предприняли, ничего до сих пор не изменили и никто ничего не собирается делать. А значит, этот ужас, это давление, этот стресс и эта паника – все это будет продолжаться. Мне страшно за моих братьев, которым это все предстоит. И я просто хочу попросить: пожалуйста, прежде чем в очередной раз гнобить ребенка за плохие отметки, прежде чем пугать его ЕГЭ, прежде чем требовать высоких баллов, вспомните о тех, кто предпочел не жить, лишь бы не слышать этого всего, и о девочке, которая не смогла пережить этот стресс.
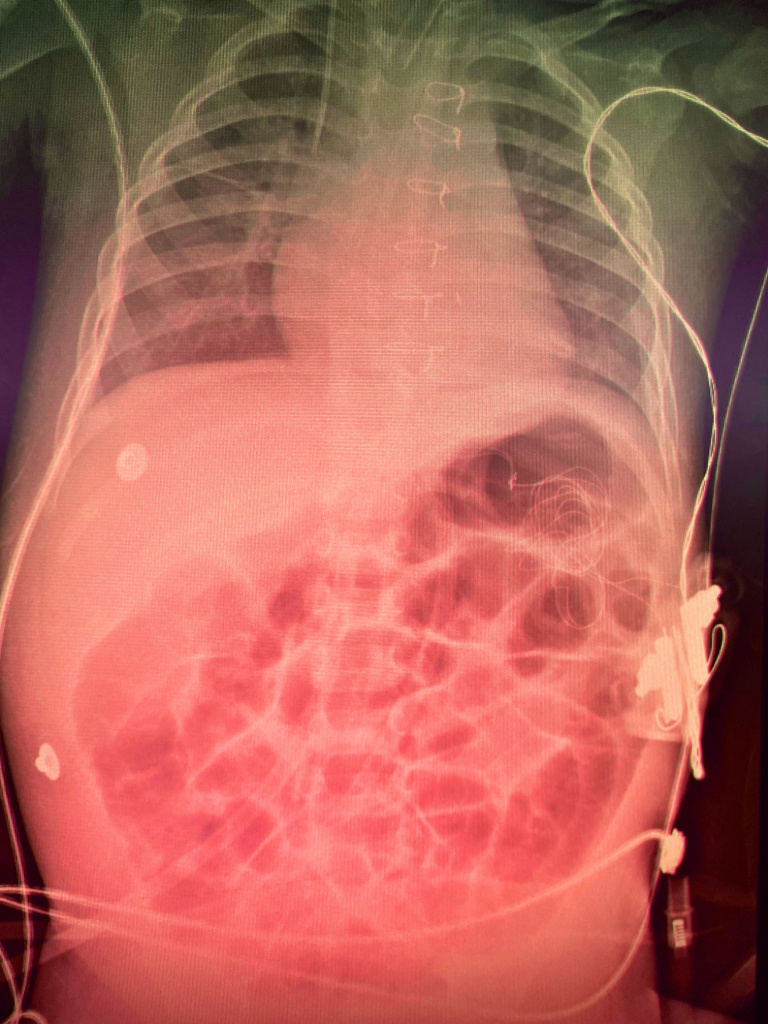
«Комплекс отличницы». Сердечный приступ у умершей на ОГЭ осетинской школьницы опровергли
Врачи провели вскрытие тела умершей во время государственного экзамена девятиклассницы из Северной Осетии. Сердечный приступ у девочки не подтвердился. Об этом «360» рассказал глава администрации местного самоуправления Моздокского района Олег Яровой.
Собеседник пояснил, что сегодня в девятых классах проходил государственный экзамен по русскому языку и литературе. Он начинался в 10:00, но за девять минут до официального старта школьнице стало плохо.
Дежурившие в школе медики оказали ей первоочередную помощь, но так как девочке лучше не стало, то ее отправили в Центральную районную больницу. Умерла девятиклассница по дороге.
«Результаты экспертизы пока не готовы. Провели вскрытие, отправили на анализы. Поэтому пока без комментариев. Но, скорее всего, психосоматика. <…> Девочка была такой, комплекс отличницы бывает, то есть она переживала за эти все процедуры», — поделился Олег Яровой.
Он подчеркнул, что вскрытие не подтвердило, что причиной смерти девочки стал сердечный приступ. Не подтвердили сообщения, что у нее были проблемы с сердцем, и учителя. Отдельно чиновник опроверг сообщения СМИ, что девочка пришла на урок в хиджабе, чем вызвала недовольство учителей.
«Это фейк. На голове была просто косынка. Лицо не было закрыто абсолютно», — подчеркнул глава администрации.
По его словам, когда школьнице стало плохо, ее тут же вывели из класса. Все реанимационные мероприятия проводили вне помещения, где проходил экзамен. В результате школьники не сразу узнали, что произошло с одноклассницей. Сегодня умершую девочку похоронят.
По словам главы Моздокского района Геннадия Гугиева, в семье девочки остались три младших брата. Сейчас делом занимаются следователи. Они изъяли все записи с камер видеонаблюдения, чтобы установить, что произошло со школьницей на экзамене.
Дети
СК РФ
В редакцию радио «Абакан» (Хакасия) обратилась жительница города Марина Стребкова, которая рассказала, что после сдачи единого госэкзсмена у ее дочери случился сердечный приступ.
Корреспондент радиостанции связался по телефону с практикующим психологом Сергеем Акимовом, который прокомментировал ситуацию:
– Вообще такая проблема существует, и обращаются даже родители. В моем опыте несколько лет назад был случай, когда удалось предотвратить суицид у ребенка – девочка хотела что-то с собой сделать из-за проблем, которые у нее были с успеваемостью в школе.
Сергей Акимов добавил: родители часто говорят о том, что педагоги сами нагнетают атмосферу страха перед ЕГЭ, чтобы мотивировать ребенка на учебу. Однако в некоторых случаях это дает противоположный результат.
– Дело в том что сама эмоция страха очень тесно связана со стрессом, а одно из проявлений стресса – это блокирование кратковременной памяти у человека. Даже то, что он хорошо знает, он не может вспомнить.
Заместитель директора по воспитательной работе абаканской школы № 1 Екатерина Маслова допускает, что учителя бывают разные, однако, в педагогах своей школы она уверена и считает, что психологическая помощь ученикам оказывается в должной мере:
– Есть не менее важный компонент, который осуществляют учителя-предметники, создавая установку, что экзамен – это возможность показать свои знания и все, что ребенок наработал в течение этого времени. То есть такую положительную установку давая. Ну и, естественно, – поддержка родителей. И их позиция относительно экзаменов. Базовое чувство защищенности именно идет со стороны родителя. Он должен понимать: даже если вдруг что-то не получится, родители все равно отнесутся хорошо. И ситуация уверенности очень важна для всех ребят кто сдает экзамен.
В этом году кампания по сдаче ЕГЭ в России оказалась омрачена трагическим случаем. Учащийся 11-го класса одной из школ Волгоградской области покончил с собой из-за экзамена по русскому языку.
Молодой человек переживал из-за того, что не справился с большинством заданий.
Результаты экзамена по русскому языку, который проводился по всей стране в четверг, 29 мая, станут известны только 9 июня.
Сердечный приступ или нет? Как инфаркт маскируется под паническую атаку и другие недомогания
Мы знаем, что сердце — крайне важный орган, поэтому любая неполадка в нем пугает до вызова скорой. Мы поговорили с тремя разными специалистами о болях в груди и выяснили, что может маскироваться под инфаркт и как на самом деле ощущается сердечный приступ.
Не инфаркт, а паническая атака
Оксана Корсунова, психиатр, психотерапевт, нарколог, медицинский центр «ВераМед»
Чаще всего сердечный приступ пациенты путают с панической атакой — крайне неприятным, но не опасным для жизни состоянием. Такая острая реакция на стресс сопровождается выбросом сразу нескольких сильных гормонов: катехоламинов, адреналина и норадреналина. Именно они запускают биохимическую реакцию, которая увеличивает силу и частоту сердечных сокращений (поэтому ощущается пульс), повышает артериальное давление и учащает дыхание (может возникнуть одышка).
Также эта биохимическая реакция действует на мышцы — возникает тремор — и на мелкие сосуды, а отсюда ощущение жара и потоотделение. С такой реакцией может резко захотеться в туалет — возникают резкие позывы на мочеиспускание или дефекацию.
В составе реакций на острый стресс есть и реакция, которая вызывает спазмы в мышцах органов.
Тогда-то и возникают боли в области сердца, невозможность глубоко вдохнуть при спазме диафрагмы, комок в горле, боли в животе, боли внизу живота.
В таком случае если при кардиологических исследованиях никаких отклонений в сердце не обнаружено, то кардиолог направляет пациента на консультацию к неврологу и психиатру.
Не инфаркт, а мышечный спазм
Татьяна Бешляга, невролог клиники «Скандинавия»
Причин болей в грудной клетке может быть масса: например, проблемы с позвоночником, межреберными мышцами или нервами. Общая рекомендация для всех заключается в том, что если есть боль в груди и обезболивающие не помогают, то важно обратиться к врачу.
Однако, прежде чем впадать в панику, есть смысл обратить внимание на статистику: если человек с болевым синдромом в груди молод, у него нет избыточного веса и повышенного артериального давления, то, скорее всего, все обойдется без сердечно-сосудистых заболеваний. Также важно обратить внимание на сам характер боли: если боль не по центру груди, а где-то справа, слева или под мышками, если боль реагирует на дыхание и меняется от движения — то это не инфаркт.
Иногда боль можно буквально нащупать — какая-то часть грудной клетки будет более болезненной на ощупь.
Мы, как врачи, часто слышим о любых болях в груди «межреберная невралгия», однако, с точки зрения неврологов, межреберной невралгией называется только одно состояние: когда человек переболел герпесом зостер (он же опоясывающий герпес), у него были высыпания на коже и они повредили межреберные нервы. В итоге герпесные болячки отвалились, а боль остается. Только вот это постинфекционное состояние и называется межреберной невралгией.
А то, что в бытовом смысле называют межреберной невралгией, — это скелетно-мышечная торакалгия. Она характеризуется тем, что вызывает нарушение нормальной работы межреберных мышц. Что интересно, при таких болях бесполезно пить спазмолитики (хотя боль может вызываться спазмами). Дело в том, что спазмолитики действуют на гладкие мышцы, которые находятся на сосудах и стенках внутренних органов. То есть при спазме кишечника спазмолитики имеют смысл, а при спазме диафрагмы — нет, как правило, используют только противовоспалительные препараты для снятия боли.
Самое важное при резкой боли в груди — не паниковать, а попытаться четко разобраться, что происходит. Если больно дышать и двигаться, если боль распространяется по боковым отделам грудной клетки — это скелетно-мышечная торакалгия, а не инфаркт.
Как выглядит настоящий инфаркт?
Наталья Поленова, кмн, семейный врач, терапевт, кардиолог GMS Clinic
Правда жизни в том, что инфаркт чаще всего приходит тихо — без боли в груди. Действительными предвестниками таких опасных состояний, как инфаркт и инсульт, являются «немые» и ничем не проявляющие себя (до поры до времени) факторы риска вроде повышенного уровня холестерина, повышенного артериального давления, ожирения. И тут не лишним будет напомнить, что даже в пандемию, когда идет огромная дополнительная смертность от нового инфекционного заболевания, сердечно-сосудистые заболевания все равно лидируют в качестве причины, уносящей жизни людей во всем мире.
Вот симптомы, которые могут являться признаками инфаркта или так называемого предынфарктного состояния.
- Возраст и масса тела пациента. Чем выше тот и другой показатель, тем выше риск, что симптомы говорят именно об ишемии миокарда. Дополнительные факторы: мужской пол, курение и наличие у пациента сахарного диабета.
- Сжимающая боль за грудиной (тяжесть, жжение) приступообразного характера, возникающая при физическом или эмоциональном напряжении и проходящая после отдыха.
- Потеря сознания, потемнение в глазах на фоне снижения или повышения артериального давления.
- Резко возникшая одышка, чувство нехватки воздуха (вплоть до удушья), желание замереть в одном положении и не двигаться.
Как вы могли заметить, список симптомов далеко не исчерпывающий и вовсе не специфичный, то есть любой из этих симптомов может встречаться и при других заболеваниях. Именно поэтому в относительно благополучных странах при любых болях в груди у человека среднего или старшего возраста принято проводить исследование сосудов сердца. В России, увы, такой практики пока нет, в связи с чем надо быть особенно внимательным к своему здоровью и понимать, что заболевания сердца гораздо более тесно связаны с холестерином, артериальным давлением и диабетом, чем с болями в груди.
Источник «Flacon»
Статьи по теме

11 февраля 2022
Недооцененный продукт: зачем есть чечевицу
Текст предоставлен не полностью. Всю статью вы можете прочитать на РБК Стиль. Чечевица — близкая родственница гороха и фасоли. Те, кто предпочитает растительную пищу, заменяют ею мясо, потому что в чечевице много белка. Рассказываем, чем полезна чечевица.
Читать статью

19 ноября 2021
Субфебрильная температура: что делать, когда держатся 37°С
Высокую температуру необходимо снижать жаропонижающими средствами. Но что делать, когда она поднялась выше 37 °С, но ниже 38 °С? Разбираемся вместе с врачами.
Читать статью
26 октября 2021
Сушка: как сделать тело рельефным без вреда для здоровья
Текст предоставлен не полностью. Всю статью вы можете прочитать на РБК Стиль. Разбираемся вместе с экспертом, зачем нужна сушка тела, как ее провести и могут ли быть побочные эффекты.
Читать статью

23 октября 2021
Джетлаг: симптомы, профилактика, советы врача
Текст предоставлен не полностью. Всю статью вы можете прочитать на РБК Стиль. Что такое джетлаг, можно ли его избежать и как бороться с этим состоянием после перелета? Разбираемся вместе с экспертом.
Читать статью

05 июля 2021
Весенний авитаминоз. Почему детям не хватает витаминов и как это исправить
Прошедший год подкинул нам немало сюрпризов, затянувшаяся пандемия заставила каждого задуматься о том, как защитить себя и укрепить иммунитет.
Читать статью

09 июня 2021
Ирина Пудова и ее коллеги рассказали все о специфике приема витаминов
В Доме общественных организаций состоялась пресс-конференция проекта «Здоровая нация».
Читать статью
Другие статьи этого автора
09 июня 2021
По следу пандемии
Разбираемся в том, есть ли связь между инфекцией COVID-19 и синдромом Гийена-Барре вместе с Натальей Поленовой, семейным врачом GMS Clinic.
Читать
статью

09 июня 2021
Что делать, если человеку плохо: тактика, которая спасет жизнь
Прохожему стало плохо. Или он упал и сильно ударился. Или задыхается. Мало кто знает, как действовать в подобной ситуации. Для того чтобы супергеройствовать было проще, мы поговорили с большим количеством экспертов и составили гид по первой помощи людям в любой непонятной ситуации.
Читать
статью

09 июня 2021
Для чего организму нужен калий и в каких продуктах он содержится
Калий — микроэлемент, который помогает нормальной работе нервной системы, поддерживает здоровье сердца и тонус мышц.
Читать
статью

09 июня 2021
Зачем проверяют сердечно-сосудистые маркеры
Текст предоставлен не полностью. Всю статью вы можете прочитать на ФОРМА — блог СБЕР ЕАПТЕКИ. Это специфические биохимические показатели крови. Анализы назначаются кардиологами и часто в срочном порядке из-за неотложного состояния пациента, например при инфаркте сердечной мышцы. Рассказываем, что они показывают, какие бывают и на что обращать внимание.
Читать
статью

09 июня 2021
Чем опасно высокое давление
Текст предоставлен не полностью. Всю статью вы можете прочитать на ФОРМА — блог СБЕР ЕАПТЕКИ. Болезни сердечно-сосудистой системы на первом месте в причинах смертности, а высокое давление — главный локомотив разрушения сердца и сосудов. Среди взрослого населения им страдает 30-45%, а старше 60 лет — 60% и больше.
Читать
статью
09 июня 2021
Как понять результаты липидного профиля
Текст предоставлен не полностью. Всю статью вы можете прочитать на РБК Стиль. Чтобы понять, почему из-за повышенного холестерина, который никак человека не беспокоит и «не виден на тарелке», вдруг придётся пересмотреть свои привычки, нужно разобраться, что же этот профиль обозначает.
Читать
статью
Симптомы сердечного приступа
Общие признаки и симптомы инфаркта включают:
- Боль в груди или дискомфорт (стенокардия), может проявляться чувством сдавления, сжатия, полноты или боли в центре груди. При сердечном приступе боль обычно длится в течение нескольких минут, она может увеличиваться и уменьшаться по интенсивности.
- Дискомфорт в верхней части тела, включая руки, шею, спину, челюсть или живот.
- Затруднение дыхания.
- Тошноту и рвоту.
- Холодный пот.
- Головокружение или обморок.
- У женщин, менее вероятно, боль в груди.
Экстренное лечение сердечного приступа
Американская ассоциация сердца и Американский колледж кардиологии рекомендует:
- Если вы думаете, что начался сердечный приступ, сразу звоните (03). После вызова (03) нужно разжевать таблетку аспирина. Обязательно сообщите об этом фельдшеру, тогда дополнительная доза аспирина не требуется.
- Ангиопластика, которая также называется чрескожное коронарное вмешательство (ЧКВ), является процедурой, которая должна быть выполнена в течение 90 минут от момента развития сердечного приступа. Пациенты, страдающие от сердечного приступа, должны быть доставлены в больницу оборудованную для выполнения PCI.
- Фибринолитическая терапия должна быть проведена в течение 30 минут от сердечного приступа, если центр, который выполняет ЧКВ, недоступен. Пациент должен быть переведен в отделение для ЧКВ без задержки.
Вторичная профилактика сердечного приступа
Дополнительные меры профилактики необходимы, чтобы помочь предотвратить повторный сердечный приступ. До выписки нужно обсудить с врачом стационара:
- Контроль уровня артериального давления и уровня холестерина (при выписке назначаются статины, ингибиторы АПФ, бета-блокаторы).
- Аспирин и антитромбоцитарный препарат клопидогрель (Плавикс), который многие пациенты должны принимать на регулярной основе. Празугрель (Эффиент) является новым препаратом, который может быть использован как альтернатива клопидогреля для пациентов.
- Сердечная реабилитация и регулярные упражнения.
- Нормализация веса.
- Прекращение курения.
Введение
Сердце — сложный орган человеческого тела. На протяжении всей жизни он постоянно качает кровь, снабжая через артериальную сеть кислородом и жизненно важными питательными веществами все ткани организма. Для выполнения этой напряженной задачи, сердечная мышца сама нуждается в достаточном количестве обогащенной кислородом крови, которая доставляется к нему через сеть коронарных артерий. Эти артерии несут обогащенную кислородом кровь к мышечной стенке сердца (миокарду).
Сердечный приступ (инфаркт миокарда) происходит, когда приток крови к сердечной мышце заблокирован, ткань испытывает кислородное голодание и часть миокарда умирает.
Ишемическая болезнь сердца является причиной сердечных приступов. Ишемическая болезнь сердца является конечным результатом атеросклероза, который препятствует коронарному кровотоку и уменьшает доставку обогащенной кислородом крови к сердцу.
Сердечный приступ
Сердечный приступ (инфаркт миокарда) является одним из наиболее серьезных исходов атеросклероза. Он может произойти по двум причинам:
- Если в атеросклеротической бляшке развивается трещина или разрыв. Тромбоциты задерживаются в этом участке для герметизации и формируется сгусток крови (тромб). Сердечный приступ может произойти, если кровяной сгусток полностью блокирует прохождение обогащенной кислородом крови к сердцу.
- Если артерия становится полностью заблокирована вследствие постепенного увеличения атеросклеротической бляшки. Сердечный приступ может возникнуть, если недостаточно богатой кислородом крови проходит через эту зону.
Стенокардия
Стенокардия, основной симптом болезни коронарных артерий, как правило, воспринимается как боль в груди. Есть два вида стенокардии:
- стабильная стенокардия. Это предсказуемая боль в груди, которой обычно можно управлять с изменением образа жизни и подбором определенных лекарств, таких как низкие дозы аспирина и нитратов.
- нестабильная стенокардия. Эта ситуация гораздо более серьезная, чем стабильная стенокардия, и часто промежуточная стадия между стабильной стенокардией и сердечным приступом. Нестабильная стенокардия является частью состояния, которое называется острым коронарным синдромом.
Острый коронарный синдром
Острый коронарный синдром (ОКС) — это тяжелое и внезапное состояние сердца, которое при необходимом интенсивном лечении не превращается в развернутый сердечный приступ. Острый коронарный синдром включает в себя:
- нестабильная стенокардия. Нестабильная стенокардия является потенциально серьезным состоянием, при котором боль в груди является постоянной, но анализы крови не показывают маркеров сердечного приступа.
- инфаркт миокарда без подъема сегмента ST (не Q-инфаркт миокарда). Диагностируется, когда анализы крови и ЭКГ выявляют сердечный приступ, который не захватывает полную толщину сердечной мышцы. Поражение артерий менее тяжелое, чем при большом сердечном приступе.
Пациенты с диагнозом острого коронарного синдрома (ОКС) могут быть подвержены риску сердечного приступа. Врачи анализируют историю болезни пациента, различные тесты, а также наличие определенных факторов, которые помогают предсказать, какие пациенты с ОКС наиболее подвержены риску развития более тяжелого состояния. Тяжесть боли в груди сама по себе не обязательно указывает на тяжесть поражения в сердце.
Факторы риска
Факторы риска сердечного приступа такие же, как факторы риска ишемической болезни сердца. Они включают в себя:
Возраст
Риск ишемической болезни сердца увеличение с возрастом. Около 85% людей, которые умирают от сердечно-сосудистых заболеваний, имеют возраст старше 65 лет. У мужчин, в среднем, первый сердечный приступ развивается в 66 лет.
Пол
Мужчины имеют больший риск развития ишемической болезни сердца и сердечных приступов в более раннем возрасте, чем женщины. Риск сердечно-сосудистых заболеваний у женщин возрастает после менопаузы, и они начинают страдать стенокардией больше, чем мужчины.
Генетические факторы и семейная наследственность
Некоторые генетические факторы увеличивают вероятность развития факторов риска, таких как диабет, повышенный уровень холестерина и высокое кровяное давление.
Расовая и этническая принадлежность
Афро-американцы имеют самый высокий риск сердечно-сосудистых заболеваний из-за высокой частоты встречаемости у них повышенного кровяного давления, а также диабета и ожирения.
Медицинские предпосылки
Ожирение и метаболический синдром. Избыточное отложение жира, особенно вокруг талии, может увеличить риск сердечно-сосудистых заболеваний. Ожирение также способствует развитию высокого кровяного давления, диабета, которые влияют на развитие заболеваний сердца. Ожирение является особенно опасным, когда оно является частью метаболического синдрома, преддиабетического состояния ассоциируемого с заболеваниями сердца. Этот синдром диагностируется, когда имеются три условия из ниже перечисленных:
- Абдоминальное ожирение.
- Низкий уровень холестерина ЛПВП.
- Высокий уровень триглицеридов.
- Высокое кровяное давление.
- Инсулинорезистентность (диабет или преддиабет).
Повышенный уровень холестерина. Липопротеины низкой плотности (ЛПНП) — это холестерин «плохой», ответственный за многие проблемы с сердцем. Триглицериды являются еще одним типом липидов (жировые молекулы), которые могут быть вредны для сердца. Липопротеины холестерина высокой плотности (ЛПВП) — это «хороший» холестерин, который помогает защитить от сердечно-сосудистых заболеваний. Врачи анализируют профиль «общего холестерина», который включает измерения ЛПНП, ЛПВП и триглицеридов. Соотношения этих липидов могут повлиять на риск развития сердечно-сосудистых заболеваний.
Высокое кровяное давление. Высокое кровяное давление (гипертония) связано с развитием ишемической болезни сердца и сердечного приступа. Нормальные цифры кровяного давления ниже 120/80 мм.рт.ст. Высоким кровяным давлением, как правило, считается артериальное давление больше или равное 140 мм рт.ст. (систолическое) или больше или равное 90 мм рт.ст. (диастолическое). Предгипертонией считается артериальное давление с цифрами 120 — 139 систолическое или 80 — 89 диастолическое, она указывает на повышенный риск развития гипертонии.
Диабет. Диабет, особенно для людей, чей уровень сахара в крови не очень хорошо контролируется, значительно увеличивает риск развития сердечно-сосудистых заболеваний. На самом деле, болезни сердца и инсульты являются ведущими причинами смерти у людей с диабетом. Люди с диабетом также имеют высокий риск развития артериальной гипертонии и гиперхолестеринемии, нарушения свертываемости крови, болезни почек, и нарушения функции нервов, каждый из этих факторов может привести к повреждению сердца.
Факторы образа жизни
Сниженная физическая активность. Упражнения обладают рядом эффектов, которые приносят пользу сердцу и кровообращению, в том числе влияют на уровень холестерина и артериального давления и поддержание веса. Люди, которые ведут малоподвижный образ жизни, почти в два раза чаще страдают сердечными приступами по сравнению с людьми, которые регулярно занимаются спортом.
Курение. Курение является наиболее важным фактором риска развития сердечно-сосудистых заболеваний. Курение может вызвать повышение кровяного давления, вызывает нарушение липидного обмена и делает тромбоциты очень липкими, повышая риск тромбообразования. Хотя заядлые курильщики подвергаются наибольшему риску, люди, которые курят всего лишь три сигареты в день, имеют высокий риск поражения кровеносных сосудов, что может привести к нарушению кровоснабжения сердца. Регулярное воздействие пассивного курения также увеличивает риск сердечно-сосудистых заболеваний у некурящих.
Алкоголь. Умеренное употребление алкоголя (один бокал красного сухого вина в день) может помочь повысить уровнь «хорошего» холестерина (ЛПВП). Алкоголь также может предотвратить образование тромбов и воспаление. В отличие от этого, пьянство вредит сердцу. На самом деле, сердечно-сосудистые заболевания являются ведущей причиной смерти алкоголиков.
Диета. Диета может играть важную роль в защите сердца, особенно за счет сокращения пищевых источников транс-жиров, насыщенных жиров и холестерина и ограничения потребления соли, которая способствует высокому кровяному давлению.
НПВП и ингибиторы ЦОГ-2
Все нестероидные противовоспалительные препараты (НПВП), за исключением аспирина, являются фактором риска для сердца. НПВП и ингибиторы ЦОГ-2 могут увеличивать риск смерти у пациентов, которые пережили сердечный приступ. Наибольший риск развивается при более высоких дозах.
НПВС включают такие продаваемые без рецепта препараты, как ибупрофен (Адвил, Мотрил) и отпускаемые по рецепту лекарства, как диклофенак (Катафлам, вольтарен). Целекоксиб (Целебрекс) ингибитор ЦОГ-2, который доступен в США, был связан с сердечно-сосудистыми рисками, такими, как инфаркт и инсульт. Пациенты, у которых были сердечные приступы, должны проконсультироваться со своим врачом, прежде чем принимать какие-либо из этих препаратов.
Американская Ассоциация Сердца рекомендует пациентам, которые имеют или которые подвержены риску заболеваний сердца, в первую очередь, использовать немедикаментозные методы обезболивания (например, физическая терапия, упражнения, снижение веса, чтобы снизить нагрузку на суставы и тепло или холод терапии). Если эти методы не работают, пациенты должны принимать низкие дозы ацетаминофена (тайленол) или аспирин перед использованием НПВП, ингибитор ЦОГ-2 целекоксиб (Целебрекс) должен использоваться в последнюю очередь.
Прогноз
Сердечные приступы могут привести к смертельному исходу, превратиться в хроническое состояние или привести к полному выздоровлению. Долгосрочный прогноз для продолжительности и качества жизни после сердечного приступа зависит от его тяжести, нанесенного ущерба сердечной мышце и профилактических мер, принятых после этого.
Пациенты, у которых был сердечный приступ, имеют более высокий риск повторного сердечного приступа. Хотя нет тестов, которые могли бы предсказать, произойдет ли другой сердечный приступ, пациенты могут сами избежать повторного сердечного приступа, если будут придерживаться здорового образа жизни и соблюдать лечение. Две трети пациентов, которые перенесли сердечный приступ, не принимают необходимых мер для его предотвращения.
Сердечный приступ также увеличивает риск возникновения других проблем с сердцем, в том числе нарушений сердечного ритма, повреждения клапанов сердца и инсульта.
Лица наибольшего риска. Сердечный приступ имеет всегда более серьезные последствия у некоторых людей, таких как:
- Пожилые.
- Люди с заболеваниями сердца или имеющие несколько факторов риска сердечно-сосудистых заболеваний.
- Людей с сердечной недостаточностью.
- Люди с диабетом.
- Люди на постоянном диализе.
- Женщины имеют больше шансов умереть от сердечного приступа, чем мужчины. Риск смерти является самым высоким у молодых женщин.
Факторы, возникающие во время сердечного приступа и увеличивающие степень тяжести.
Наличие данных состояний во время сердечного приступа может способствовать ухудшению прогноза:
- Аритмии (нарушение сердечного ритма). Фибрилляция желудочков является опасной аритмией и одной из основных причин ранней смерти от сердечного приступа. Аритмии чаще происходят в течение первых 4 часов от сердечного приступа, и они связаны с высокой смертностью. Однако, пациенты, которые успешно лечатся, имеют тот же долгосрочный прогноз, как пациенты без аритмии.
- Кардиогенный шок. Эта очень опасная ситуация связана с очень низким кровяным давлением, пониженным отделением мочи, и метаболическими нарушениями. Шок происходит в 7% случаев сердечных приступов.
- Блокада сердца, так называемая атриовентрикулярная (AV) блокада, это состояние, при котором электрическая проводимость нервных импульсов к мышцам в сердца замедляется или прервана. Хотя блокада сердца опасна, она может быть эффективно вылечена с помощью кардиостимулятора и редко вызывает какие-либо долгосрочные осложнения у пациентов, которые выжили.
- Сердечная недостаточность. Поврежденная сердечная мышца не в состоянии перекачивать кровь, необходимую для функционирования тканей. Пациенты испытывают усталость, возникает одышка, происходит задержка жидкости в организме.
Симптомы
Симптомы сердечного приступа могут быть различным. Они могут возникнуть внезапно и быть выраженными или могут прогрессировать медленно, начиная с легкой боли. Симптомы могут различаться у мужчин и женщин. У женщин реже, чем у мужчин, бывает классическая боль в груди, они чаще испытают одышку, тошноту или рвоту, боли в спине и челюсти.
Общие признаки и симптомы инфаркта включают:
- Боль в груди. Боль в груди или дискомфорт (ангина) является главным признаком сердечного приступа и может ощущаться, как чувство сдавления, сжатия, полноты или боли в центре груди. Пациенты с болезнью коронарных артерий, со стабильной стенокардией часто испытывают боль в груди, которая длится несколько минут, а затем уходит. При сердечном приступе боли обычно длятся в течение более чем несколько минут, они могут исчезнуть, но затем возвращаются.
- Дискомфорт в верхней части тела. Люди, которые испытывают сердечный приступ, могут чувствовать неприятные ощущения в руках, шее, спине, челюсти или желудке.
- Затруднение дыхания может сопровождаться болью в груди или быть без боли.
- Тошнота и рвота.
- Холодный пот.
- Головокружение или обморок.
Следующие симптомы менее характерны для сердечного приступа:
- Острая боль при дыхании или при кашле.
- Боль, которая в основном или только в середине или внизу живота.
- Боль, которая может быть вызвана прикосновением.
- Боль, которая может быть вызвана при движении или нажатия на грудную стенку или руку.
- Боль, которая является постоянной и длится в течение нескольких часов (не следует выжидать несколько часов, если есть подозрение, что начался сердечный приступ).
- Боль, которая является очень короткой и длится в течение нескольких секунд.
- Боль, которая распространяется на ноги.
- Однако, наличие этих признаков не всегда исключает серьезное заболевание сердца.
Безболевая ишемия
Некоторые люди с тяжелым поражением коронарных артерий могут не иметь стенокардии. Это состояние известно как безболевая ишемия. Это опасное состояние, потому что пациенты не имеют тревожных симптомов болезни сердца. Некоторые исследования показывают, что люди с безболевой ишемией имеют больший риск осложнений и смертности, чем пациенты, испытывающие боль при стенокардии.
Что делать при сердечном приступе
Люди, которые испытывают симптомы сердечного приступа, должны выполнить следующие действия:
- Для больных стенокардией — принять одну дозу нитроглицерина (таблетку под язык или в аэрозольной форме) при появлении симптомов. Затем еще одну дозу каждые 5 минут, до трех доз или до уменьшения боли.
- Позвоните (03) или наберите местный номер экстренной службы. Это должно быть сделано в первую очередь, если три дозы нитроглицерина не помогают снять боль в груди. Только 20% сердечных приступов происходят у пациентов с ранее диагностированной стенокардией. Поэтому любой, у кого развиваются симптомы сердечного приступа, должен связаться с экстренными службами.
- Пациент должен разжевать аспирин (250 — 500 мг), о чем нужно сообщить прибывшей экстренной службе, так как дополнительную дозу аспирина в этом случае принимать не надо.
- Пациент с болью в груди должен быть немедленно доставлен в ближайшее отделение неотложной помощи, предпочтительно на машине скорой помощи. Добираться самостоятельно не рекомендуется.
Диагностика
При обращении в больницу пациента с болями в груди проводятся нижеследующие диагностические шаги для определения проблем с сердцем, и, если они присутствуют, их тяжесть:
- Пациент должен сообщить врачу обо всех симптомах, которые могут свидетельствовать о проблемах с сердцем или, возможно, наличии других серьезных заболеваний.
- Электрокардиограмма (ЭКГ) — запись электрической активности сердца. Она является ключевым инструментом для определения того, связаны ли боли в груди с проблемами в сердце и, если да, то насколько серьезными они являются.
- Анализы крови выявляют повышение уровней определенных факторов (тропонинов и КФК-MB), которые указывают на поражение сердца (врач не будет ждать результатов до начала лечения, особенно если он заподозрил сердечный приступ).
- Методы визуальной диагностики, в том числе эхокардиография и перфузионная сцинтиграфия, помогают исключить сердечный приступ, если остались какие-либо вопросы.
Электрокардиограмма (ЭКГ)
Электрокардиограмма (ЭКГ) измеряет и записывает электрическую активность сердца, зубцы ЭКГ соответствуют сокращению и расслаблению определенных структур различных отделов сердца. Определенные зубцы на ЭКГ названы соответствующими буквами:
- Р. Р-волны связаны с сокращениями предсердий (две камеры в сердце, которые получают кровь из органов).
- QRS. Комплекс связан с желудочковыми сокращениями (желудочки это две основные насосные камеры в сердце.)
- Т и U. Эти волны сопровождают желудочковые сокращения.
Врачи часто используют такие термины, как PQ или PR-интервал. Это время, необходимое для распространения электрического импульса от предсердий до желудочков.
Наиболее важным в диагностике и определении тактики лечения сердечного приступа являются подъем сегмента ST и определение зубца Q.
Подъем сегмента ST: Сердечный приступ. Подъем сегмента ST — это показатель сердечного приступа. Он свидетельствует о том, что артерия сердца заблокирована и сердечная мышца повреждена на всю толщину. Развивается Q-инфаркт миокарда (инфаркт миокарда с подъемом ST-сегмента).
Однако, подъем ST сегмента не всегда означает, что у пациента сердечный приступ. Воспаление сердечной сумки (перикардит) является еще одной причиной повышения ST-сегмента.
Без подъема ST сегмента развивается: стенокардия и острый коронарный синдром.
Сниженный или горизонтальный сегмент ST предполагает нарушения проводимости и наличие сердечно-сосудистых заболеваний, даже если нет стенокардии в настоящее время. Изменения ST сегментапроисходят примерно у половины пациентов с различными заболеваниями сердца. Однако у женщин изменения ST сегмента могут происходить и без проблем с сердцем. В таких случаях, лабораторные исследования необходимы для определения степени повреждения сердца, если таковое имеется. Таким образом, может развиться одно из следующих состояний:
- Стабильная стенокардия (анализ крови или результаты других тестов не показывают каких-либо серьезных проблем и боль в груди исчезает). В этот период у 25 — 50% людей, со стенокардией или безболевой ишемией регистрируются нормальные показатели ЭКГ.
- Острый коронарный синдром (ОКС). Он требует интенсивного лечения, пока не превратился в развернутый сердечный приступ. ОКС включает в себя или нестабильную стенокардию или инфаркт миокарда без подъема ST-сегмента (не Q-инфаркт миокарда). Нестабильная стенокардия является потенциально серьезным событием, при этом боль в груди постоянная, но анализы крови не выявляют маркеров сердечного приступа. При не Q-инфаркте миокарда анализы крови выявляют сердечный приступ, но повреждение сердца менее серьезно, чем при развернутом сердечном приступе.
Эхокардиограмма (ЭХОКГ)
Эхокардиограмма — это неинвазивный метод, при котором используется ультразвук для визуализации сердца. Можно определить повреждение и подвижность участков сердечной мышцы. Эхокардиография также может быть использована как тест с физической нагрузкой, для обнаружения локализации и степени повреждения сердечной мышцы во время заболевания или вскоре после выписки из больницы.
Радионуклеидные методы (стресс тест с таллием)
Позволяют визуализировать накопление радиоактивных индикаторов в области сердца. Их, как правило, вводят внутривенно. Данный метод позволяет оценить:
- Степень тяжести нестабильной стенокардии, когда менее дорогостоящие диагностические методы не эффективны.
- Тяжесть хронической ишемической болезни сердца.
- Успех операции по поводу ишемической болезни сердца.
- Произошел ли сердечный приступ.
- Локализацию и степень повреждения мышцы сердца во время заболевания или вскоре после выписки из больницы после перенесенного сердечного приступа.
Процедура неинвазивная. Это надежный метод при различных тяжелых заболеваниях сердца и может помочь определить, произошло ли повреждение вследствие сердечного приступа. Радиоактивный изотоп таллия (или технеция) вводят в вену пациента. Он связывается с красными кровяными тельцами и проходит с кровью через сердце. Изотоп может быть прослежен в сердце с помощью специальных камер или сканеров. Изображения могут быть синхронизированы с ЭКГ. Тест проводят в покое и при физической нагрузке. При обнаружении повреждения изображение сохраняется 3 или 4 часа. Повреждения, вызванные сердечным приступом, будут сохраняться при повторном сканировании, а повреждения, вызванные стенокардией, будут нивелированы.
Ангиография
Ангиография является инвазивным методом. Он используется для пациентов, у которых стенокардия подтверждена стресс тестами или другими методами и для пациентов с острым коронарным синдромом. Ход процедуры:
- Узкая трубка (катетер) вставляется в артерию, как правило руки или ноги, а затем проводится по сосудам до коронарных артерий.
- Контрастное вещество вводится через катетер в коронарные артерии и производится запись.
- В итоге появляются изображения коронарных артерий, на которых можно увидеть препятствия кровотоку.
Биологические маркеры
Когда клетки сердца повреждены, они выделяют различные ферменты и другие вещества в кровоток. Повышенные уровни таких маркеров повреждения сердца в крови или моче могут помочь выявить сердечный приступ у больных с тяжелой болью в груди и помочь определить тактику лечения. Подобные тесты часто выполняются в отделении неотложной помощи или в больнице при подозрении на сердечный приступ. Наиболее часто определяемые маркеры:
- тропонины. Белки сердечного тропонина Т и I высвобождаются, когда сердечная мышца повреждена. Это лучшие диагностические признаки сердечных приступов. Они могут помочь их диагностировать и подтвердить диагноз у пациентов с ОКС.
- креатинкиназы миокарда (КФК-MB). КФК-MB стандартный маркер, но чувствительность его меньше, чем у тропонина. Повышенные уровни КФК-MB могут наблюдаться у людей без сердечной патологии.
Лечение
Методы лечения сердечного приступа и острого коронарного синдрома включают в себя:
- Кислородную терапию.
- Облегчение боли и дискомфорта с использованием нитроглицерина или морфина.
- Коррекция аритмии (неправильного сердечного ритма).
- Блокирование дальнейшего свертывания крови (если возможно) с использованием аспирина или клопидогреля (Плавикса), а также антикоагулянтов, таких как гепарин.
- Открытие артерии, в которой произошло нарушение коровотока, нужно произвести как можно быстрее путем проведения ангиопластики или с помощью лекарств, растворяющих тромб.
- Назначаются бета-блокаторы, блокаторы кальциевых каналов или ингибиторы ангиотензинпревращающего фермента для того, чтобы улучшить работу сердечной мышцы и коронарных артерий.
Немедленные мероприятия
Одинаковы для пациентов как с ОКС, так и с сердечным приступом.
Кислород. Как правило, подается через трубку в нос или через маску.
Аспирин. Пациенту дают аспирин, если он не был принят в домашних условиях.
Лекарства для снятия симптомов:
- Нитроглицерин. Большинство пациентов будут получать нитроглицерин как во время так и после сердечного приступа, как правило, под язык. Нитроглицерин снижает кровяное давление и расширяет кровеносные сосуды, увеличивая приток крови к сердечной мышце. Нитроглицерин в некоторых случаях вводится внутривенно (возвратная стенокардия, сердечная недостаточность или высокое кровяное давление).
- Морфин. Морфин не только снимает боль и уменьшает тревожность, но и расширяет кровеносные сосуды, увеличивая приток крови и кислорода к сердцу. Морфин может снизить кровяное давление и облегчить работу сердца. Могут быть использованы и другие препараты.
Устранение препятствия коронарного коровотока: экстренная ангиопластика или тромболитическая терапия
При сердечном приступе в коронарных артериях образуются сгустки, которые препятствуют коронарному коровотоку. Удаление сгустков в артериях нужно провести как можно скорее, это является наилучшим подходом к улучшению выживания и уменьшает объем повреждения сердечной мышцы. Пациенты должны поступать в специализированные медицинские центры как можно быстрее.
Стандартные медицинские и хирургические процедуры включают в себя:
- Ангиопластику, которая также называется чрескожным коронарным вмешательством (ЧКВ), является предпочтительной процедурой для экстренного открытия артерий. Ангиопластика должна быть выполнена оперативно для пациентов с инфарктом, предпочтительно в течение 90 минут после прибытия в больницу. В большинстве случаев в коронарную артерию помещается стент, который создает внутренний каркас и улучшает проходимость коронарной артерии.
- Тромболитики растворяют сгусток и являются стандартными лекарствами, используемыми для открытия артерий. Тромболитическая терапия должна быть проведена в течение 3 часов после появления симптомов. Пациенты, которые поступают в больницу, не имеющую возможность выполнять ЧКВ, должны получить тромболитическую терапию и быть переведены в центр, выполняющий ЧКВ, без задержки.
- Операция коронарного шунтирования (АКШ) иногда используется как альтернатива ЧКВ.
Тромболитики
Тромболитические или фибринолитические препараты рекомендуются в качестве альтернативы ангиопластике. Эти препараты растворяют сгусток, или тромб, ответственный за блок артерии и гибель сердечно-мышечной ткани.
Вообще говоря, тромболизис считается хорошим выбором для пациентов с инфарктом миокарда в первые 3 часа. В идеале, эти препараты должны быть даны в течение 30 минут после прибытия в больницу, если не проводится ангиопластика. Другие ситуации, когда используются тромболитики:
- Необходимость длительной транспортировки.
- Длительный период времени до ЧКВ.
- Неуспех ЧКВ.
Следует избегать или использовать с большой осторожностью тромболитики у следующих пациентов после инфаркта:
- У пациентов старше 75 лет.
- Если симптомы продолжаются более 12 часов.
- Беременные женщины.
- Люди, которые недавно перенесли травму (особенно черепно-мозговую травму) или операцию.
- Люди с обострением язвенной болезни.
- Пациенты, которые перенесли длительную сердечно-легочную реанимацию.
- При приеме антикоагулянтов.
- Пациенты, которые перенесли большую коровопотерю.
- Пациенты с перенесенным инсультом.
- Пациенты с неконтролируемым высоким кровяным давлением, особенно когда систолическое давление выше 180 мм.рт.ст.
Стандартные тромболитические препараты — это рекомбинантные тканевые активаторы плазминогена (ТАП):Альтеплаза (Актелизе) и Ретеплаза (Ретализе), а также новое средство тенектеплаза (Метализе). Также используется сочетание антиагрегантной и антикоагулянтной терапии для предотвращения увеличения сгустка и образования нового.
Правила введения тромболитиков. Чем раньше тромболитические средства даны после сердечного приступа, тем лучше. Тромболитики наиболее эффективны в течение первых 3-хчасов. Они еще могут помочь в течение 12 часов после сердечного приступа.
Осложнения. Геморрагический инсульт, как правило, происходит в первый день и является наиболее серьезным осложнением тромболитической терапии, но, к счастью, это происходит редко.
Процедуры по реваскуляризации: ангиопластика и шунтирование
Чрескожное коронарное вмешательство (ЧКВ), также называемое ангиопластикой, и коронарное шунтирование — это стандартные операции для улучшения коронарного кровотока. Они известны как операции реваскуляризации.
- Экстренная ангиопластика / ЧКВ — это стандартная процедура при сердечных приступах и должна быть выполнена в течение 90 минут от его начала. Исследования показали, что баллонная ангиопластика и стентирование не в состоянии предотвратить сердечные осложнения у пациентов, при их проведении через 3 — 28 дней после сердечного приступа.
- Коронарное шунтирование, как правило, используется в качестве плановой операции, но может иногда проводиться после сердечного приступа, при неуспешной ангиопластике или тромболитической терапии. Оно, как правило, выполняется в течение нескольких дней, чтобы позволить восстановиться сердечной мышце.
Большинство же пациентов подходят для проведения тромболитической терапии или ангиопластики (хотя далеко не все центры оборудованы для ЧКВ).
Ангиопластика / ЧКВ включает следующие этапы:
- Устанавливается узкий катетер (трубка) в коронарную артерию.
- Проводится восстановление просвета сосуда при раздувании маленького баллона (баллонная ангиопластика).
- После сдувания баллона просвет сосуда увеличивается.
- Чтобы сохранить просвет артерии открытым на длительное время используется устройство, называемое коронарным стентом — это расширяемая трубка из металлической сетки, которая имплантируется в артерию во время ангиопластики. Стент может состоять из голого металла, а может быть покрыт специальным препаратом, который медленно высвобождается в рядом лежащую стенку сосуда.
- Стент восстанавливает просвет сосуда.
Осложнения встречаются примерно у 10% больных (около 80% из них в течение первых суток). Лучшие результаты достигаются в больницах с опытным персоналом. Женщины, которым проведена ангиопластика после сердечного приступа, имеют более высокий риск смерти, чем мужчины.
Рестеноз после ангиопластики. Сужение после проведенной ангиопластики (рестеноз) может произойти в течение года после операции и требует повторения процедуры ЧКВ.
Стенты с лекарственным покрытием, которые покрыты сиролимусом или паклитакселем, могут помочь предотвратить рестеноз. Они могут быть лучше, чем голый металлический стент для пациентов, которые пережили сердечный приступ, но они также могут увеличивать риск образования тромбов.
Очень важно для пациентов, которым имплантированы стенты с лекарственным покрытием, принимать аспирин и клопидогрель (Плавикс) как минимум 1 год после стентирования, чтобы уменьшить риск образования тромбов. Клопидогрель, как и аспирин, помогает предотвратить слипание тромбоцитов. Если по некоторым причинам пациенты не могут принимать клопидогрель наряду с аспирином после ангиопластики и стентирования, им должны имплантироваться голые металлические стенты без лекарственного покрытия. Празугрель — новый препарат, который является альтернативой клопидогрелю.
Операция коронарного шунтирования (АКШ). Является альтернативой ангиопластике у больных с тяжелой стенокардией, особенно у тех, которые имеют две или более закрытые артерии. Это очень агрессивная процедура:
- Открывается грудная клетка, кровь перекачивается с помощью аппарата искусственного кровообращения.
- Во время основного этапа операции сердце останавливается.
- В обход закрытых участков артерий пришиваются шунты, которые забираются во время операции у пациента из ноги, или из руки и грудной клетки. Таким образом кровь поступает к сердечной мышце по шунтам в обход закрытых участков артерий.
Смертность при АКШ после сердечного приступа значительно выше (6%), чем когда операция выполняется планово (1-2%). Как и когда ее следует применять после сердечного приступа, остается спорным.
Лечение пациентов с шоком или с сердечной недостаточностью
Тяжело больных пациентов с сердечной недостаточностью или которые находятся в состоянии кардиогенного шока (он включает в себя снижение артериального давления и другие нарушения) интенсивно лечат и наблюдают: дают кислород, вводят жидкости, регулируют кровяное давление, используется допамин, добутамин и другие средства.
Сердечная недостаточность. Внутривенно вводится фуросемид. Пациентам также могут быть даны нитраты, и ингибиторы АПФ, если нет резкого снижения кровяного давления по показаниям. Может быть проведена тромболитическая терапия или ангиопластика.
Кардиогенный шок. Процедура внутриаортальной баллонной контрпульсации (ВАБК) может помочь пациентам с кардиогенным шоком при использовании в комбинации с тромболитической терапией. Используется катетер с баллоном, который надувается и спускается в аорте в определенные фазы сердечного цикла, таким образом повышая кровяное давление.Также, может быть выполнена процедура ангиопластики.
Лечение аритмий
Аритмия — это нарушение сердечного ритма, которое может возникать в условиях дефицита кислорода и является опасным осложнением сердечного приступа. Быстрый или медленный сердечный ритм часто встречается у больных с сердечным приступом и обычно это не является опасным признаком.
Экстрасистолия или очень быстрый ритм (тахикардия) могут привести к фибрилляции желудочков. Это жизнеугрожающая аритмия, при которой желудочки сердца сокращаются очень быстро, не обеспечивая достаточный сердечный выброс. Насосное действие сердца, необходимое для сохранения циркуляции крови, при этом потеряно.
Предотвращение фибрилляции желудочков. Люди, у которых развивается фибрилляция желудочков, не всегда подвергаются предупреждению аритмии и на сегодняшний день нет никаких эффективных препаратов для профилактики аритмий во время сердечного приступа.
- Уровень калия и магния должны контролироваться и поддерживаться.
- Использование бета блокаторов внутривенно и перорально может помочь предотвратить аритмии у некоторых пациентов.
Лечение фибрилляции желудочков:
- Дефибрилляторы. Пациентам, у которых развиваются желудочковые аритмии, проводится разряд электрического тока с помощью дефибриллятора для восстановления нормального ритма. Некоторые исследования показывают, что имплантируемые кардиовертеры-дефибрилляторы (ИКД) могут предотвратить дальнейшие, они используются у пациентов, у которых сохраняется риск повторения данных аритмий.
- Антиаритмические препараты. Антиаритмические препараты включают лидокаин, прокаинамид или амиодарон. Амиодарон или другой антиаритмический препарат может быть использован позже, для профилактики последующих аритмий.
Лечение других аритмий. Люди с мерцательной аритмией имеют высокий риск развития инсульта после сердечного приступа и должны получать антикоагулянты типа варфарина (Кумадин). Существуют также брадиаритмии (очень медленные нарушения ритма), которые часто развиваются при сердечном приступе и могут лечиться с помощью атропина или кардиостимуляторов.
Лекарственные препараты
Аспирин и другие дезагреганты
Противосвертывающие препараты используются на всех этапах болезни сердца. Они делятся на антиагреганты или антикоагулянты. Их используют наряду с тромболитиками, а также для профилактики сердечного приступа. Противосвертывающая терапия связана с риском кровотечения и инсульта.
Антитромбоцитарные препараты. Они подавляют склеивание тромбоцитов в крови и, следовательно, помогают предотвратить тромбообразование. Тромбоциты имеют очень маленький размер и форму диска. Они имеют важное значение для свертывания крови.
- Аспирин. Аспирин — это антитромбоцитарный препарат. Аспирин следует принимать сразу же после начала сердечного приступа. Таблетку аспирина можно либо проглотить либо разжевать. Лучше таблетку аспирина разжевать — это ускорит его действие. Если пациент не принимал аспирин дома, он будет дан ему в больнице, затем нужно его принимать ежедневно. Использование аспирина у пациентов с сердечным приступом приводит к снижению смертности. Это наиболее распространенный дезагрегант использующийся у людей с сердечно-сосудистыми заболеваниями и его рекомендуется принимать ежедневно в низкой дозе на постоянной основе.
- Клопидогрель (Плавикс) — относится к препаратам тиенопиридинового ряда, это еще один антитромбоцитарный препарат. Клопидогрель принимается либо сразу, либо после чрескожного вмешательства, и используется у пациентов с сердечными приступами, а также после начала после тромболитической терапии. Пациенты, которым имплантирован стент с лекарственным покрытием должны принимать клопидогрель вместе с аспирином по крайней мере 1 год, чтобы уменьшить риск тромбообразования. Пациентов, госпитализированные по поводу нестабильной стенокардии должны получать клопидогрель, если они не могут принимать аспирин. Клопидогрель следует также назначать пациентам с нестабильной стенокардией, для которых планируются инвазивные процедуры. Даже консервативно пролеченные пациенты, должны продолжить прием клопидогреля до 1 года. Некоторым пациентам, потребуется принимать клопидогрель на постоянной основе. Празугрель является новым тиенопиридином, который может быть использован вместо клопидогреля. Он не должен использоваться пациентами, которые перенесли инсульт или транзиторную ишемическую атаку.
- Ингибиторы IIb/IIIa рецепторов. Эти мощные разжижающие кровь препараты, такие как абциксимаб (Реопро), тирофибан (Агграстат). Они вводятся внутривенно в больнице, и также могут использоваться при ангиопластике и стентировании.
Антикоагулянты. Они включают в себя:
- Гепарин обычно назначается во время лечения вместе с тромболитической терапией в течение 2 дней или более.
- Другие внутривенного антикоагулянты, так же могут быть использованы — Бивалирудин (Ангиомакс), Фондапаринукс (Арикстра) и эноксапарин (Ловенокс).
- Варфарин (Кумадин).
При приеме все этих препаратов существует риск кровотечений.
Бета-блокаторы
Бета-блокаторы уменьшают потребность сердечной мышцы в кислороде, замедляют частоту сердечных сокращений и снижают артериальное давление. Они эффективны для снижения смертности от сердечно-сосудистых заболеваний. Бета-блокаторы часто даются пациентам на начальном этапе их госпитализации, иногда внутривенно. Пациенты с сердечной недостаточностью или у которых возможно развитие кардиогенного шока, не должны получать внутривенно бета блокаторы. Долгосрочный пероральный прием бета- блокаторов для пациентов с симптомной ишемической болезнью сердца, особенно после сердечных приступов, рекомендуется в большинстве случаев.
Эти препараты включают пропранолол (Индерал), карведилол (Корег), бисопролол (Зебета), ацебутолол (Сектрал), атенолол (Teнормин), лабеталол (Нормодин), метопролол, и эсмолол (Бревиблок).
Лечение сердечного приступа. Бета-блокатор метопролол может быть дан в течение первых нескольких часов после сердечного приступа, чтобы уменьшить повреждение сердечной мышцы.
Профилактический прием после сердечного приступа. Бета-блокаторы принимаются преорально на долгосрочной основе (в качестве поддерживающей терапии) после первого сердечного приступа, чтобы помочь предотвратить повторные сердечные приступы.
Побочные эффекты бета-блокаторов включают усталость, вялость, яркие сновидения и кошмары, депрессию, снижение памяти и головокружение. Они могут снизить уровень ЛПВП («хорошего» холестерина). Бета-блокаторы делятся на препараты неселективного и селективного действия. Неселективные бета-блокаторы, такие как карведилол и пропранолол, могут привести к сокращению гладкой мускулатуры бронхов, что приводит к бронхоспазму. Пациентам с бронхиальной астмой, эмфиземой или хроническим бронхитом противопоказан прием неселективных бета-блокаторов.
Пациенты не должны резко прекращать прием этих препаратов. Резкое прекращение приема бета-блокаторов может привести к резкому увеличению частоты сердечных сокращений и повышению кровяного давления. Рекомендуется медленно уменьшать дозировку до полного прекращения приема.
Статины и другие гиполипидемические препараты, снижающие уровень холестерина
После поступления в больницу при остром коронарном синдроме или сердечном приступе, пациентам не следует прерывать прием статинов или других лекарств, если повышен уровень холестерина ЛПНП («плохого» холестерина). Некоторые врачи рекомендуют, что уровень ЛПНП должен быть ниже 70 мг / дл.
Ингибиторы ангиотензинпревращающего фермента
Ингибиторы ангиотензинпревращающего фермента (ингибиторы АПФ) являются важными препаратами для лечения пациентов перенесших сердечный приступ, особенно для пациентов с риском развития сердечной недостаточности. Ингибиторы АПФ должны быть назначены в первый же день всем пациентам с сердечным приступом, если нет противопоказаний. Пациенты с нестабильной стенокардией или острым коронарным синдромом должны получать ингибиторы АПФ, если они имеют признаки сердечной недостаточности или признаки уменьшения фракции выброса левого желудочка по данным эхокардиографии. Эти препараты также широко используются для лечения высокого кровяного давления (гипертонии) и рекомендуется в качестве первой линии терапии для людей с диабетом и повреждением почек.
Ингибиторы АПФ включают каптоприл (Капотен), рамиприл, эналаприл (Вазотек), квинаприл (Аккуприл), Беназеприл (Лотензин), периндоприл (Ацеон) и лизиноприла (Принивил).
Побочные эффекты. Побочные эффекты ингибиторов АПФ редки, но могут включать кашель, чрезмерное падение кровяного давления и аллергические реакции.
Блокаторы кальциевых каналов
Блокаторы кальциевых каналов могут облегчить состояние у больных с нестабильной стенокардией, чьи симптомы не уменьшаются при приеме нитратов и бета-блокаторов, или используются у пациентов, которым противопоказан прием бета-блокаторов.
Вторичная профилактика
Пациенты могут уменьшить риск повторного сердечного приступа соблюдая определенные меры профилактики, которые разъясняются при выписке из больницы. Соблюдение здорового образа жизни, в частности, определенной диеты, важны в предотвращении сердечных приступов и должно соблюдаться.
Артериальное давление. Целевые цифры артериального давления должны быть менее 130/80 мм.рт.ст.
Холестерин ЛПНП («плохой» холестерин) должн быть существенно меньше, чем 100 мг / дл. Все пациенты, у которых был сердечный приступ, должны получить рекомендации по приему статинов до выписки из больницы. Кроме того, важно контролировать уровень холестерина, уменьшая потребление насыщенных жиров менее 7% от общего числа калорий. Нужно увеличить употребление в пищу омега-3 жирных кислот (ими богата рыба, рыбий жир) для снижения уровеня триглицеридов.
Физические упражнения. Продолжительность 30-60 минут, 7 дней в неделю (или по крайней мере не менее 5 дней в неделю).
Снижение веса. Комбинация физических упражнений со здоровой диетой, богатой свежими фруктами, овощами и обезжиренными молочными продуктами помогает снизить вес. Ваш индекс массы тела (ИМТ) должно быть 18,5-24,8. Окружность талии также фактор риска развития сердечного приступа. Окружность талии у мужчин должна быть меньше 40 дюймов (102 см) у женщин меньше, чем 35 дюймов (89 сантиметров).
Курение. Категорически важно бросить курить. Кроме того, нужно избегать воздействия табачного дыма (пассивного курения).
Дезагреганты. Ваш врач может порекомендовать вам принимать аспирин (75-81 мг)на ежедневной основе. Если вам был имплантирован стент с лекарственным покрытием вы должны принимать клопидогрель (Плавикс) или празугрель (Эффиент) наряду с аспирином по крайней мере 1 год после операции. (Аспирин также рекомендован для некоторых пациентов в качестве первичной профилактики развития сердечного приступа).
Другие лекарства. Ваш врач может порекомендовать вам принимать ингибиторы АПФ или бета-блокаторы на постоянной основе. Важно также ежегодно прививаться от гриппа.
Реабилитация. Физическая реабилитация
Физическая реабилитация является чрезвычайно важной после перенесенного сердечного приступа. Реабилитация может включать:
- Ходьбу. Пациент обычно сидит в кресле на второй день, и начинает ходить на второй или третий день.
- Большинство пациентов обладают низким уровнем толерантности к физической нагрузке на раннем этапе их восстановления.
- Через 8-12 недель, многие пациенты, даже с сердечной недостаточностью, ощущают пользу от упражнений. Рекомендации по физической нагрузке также даются при выписке.
- Пациенты обычно возвращаются к работе примерно через 1-2 месяца, хотя сроки могут варьироваться в зависимости от тяжести состояния.
Сексуальная активность после сердечного приступа сопровождается очень низким риском и, как правило, считается безопасной, особенно для людей, занимающейся ей регулярно. Чувство близости и любви, которые сопровождают здоровый секс, может помочь компенсировать депрессию.
Эмоциональная реабилитация
Депрессия встречается у многих пациентов, с ОКС и сердечным приступом. Исследования показывают, что депрессия является основным предиктором смертности как для женщин, так и для мужчин. (Одной из причин может быть то, что пациенты с депрессией менее регулярно принимают свои лекарства).
Психотерапия, особенно когнитивно-поведенческая терапия, может быть очень полезна. Для некоторых пациентов может быть целесообразным прием определенных видов антидепрессантов.
Информация предоставлена сайтом: www.sibheart.ru
Содержание:
- Причины внезапной сердечной смерти
- Признаки внезапной сердечной смерти
- Диагностика синдрома внезапной смерти
- Лечение внезапной сердечной смерти
- Видео: внезапная сердечная смерть – понятие и мед. анимация
- Видео: лекция о профилактике внезапной сердечной смерти
+ Вопросы и ответы специалиста
© Автор: А. Олеся Валерьевна, к.м.н., практикующий врач, преподаватель медицинского ВУЗа, специально для СосудИнфо.ру (об авторах)
Внезапная сердечная смерть (ВСС) – одна из тяжелейших кардиальных патологий, которая обычно развивается в присутствии свидетелей, происходит мгновенно или в короткий промежуток времени и имеет в качестве основной причины атеросклеротическое поражение коронарных артерий.
Решающее значение при постановке такого диагноза играет фактор внезапности. Как правило, в отсутствии признаков надвигающейся угрозы жизни, наступает мгновенная гибель в течение нескольких минут. Возможно и более медленное развитие патологии, когда появляются аритмия, боли в сердце и другие жалобы, а больной умирает в первые шесть часов с момента их возникновения.
Наибольший риск внезапной коронарной смерти прослеживается у лиц 45-70 лет, которые имеют те или иные формы нарушений в сосудах, мышце сердца, его ритме. Среди молодых пациентов мужчин в 4 раза больше, в пожилом возрасте мужской пол подвержен патологии в 7 раз чаще. На седьмом десятке жизни половые различия сглаживаются, и соотношение мужчин и женщин с данной патологией становится 2:1.
Большинство больных внезапная остановка сердца застает дома, пятая часть случаев происходит на улице или в общественном транспорте. И там, и там находятся свидетели приступа, которые могут быстро вызвать бригаду скорой помощи, и тогда вероятность положительного исхода будет значительно выше.
От действий окружающих может зависеть спасение жизни, поэтому нельзя просто пройти мимо человека, который внезапно упал на улице или потерял сознание в автобусе. Нужно хотя бы попытаться провести базовую сердечно-легочную реанимацию – непрямой массаж сердца и искусственное дыхание, предварительно вызвав на помощь медиков. Случаи равнодушия не редки, к сожалению, поэтому и процент неблагоприятного исхода по причине поздно начатой реанимации имеют место быть.
Причины внезапной сердечной смерти
основная причина ВСС – атеросклероз
Причины, которые могут вызвать острую коронарную смерть, весьма многочисленны, но они всегда связаны с изменениями в сердце и его сосудах. Львиную долю внезапных смертей вызывает ишемическая болезнь сердца, когда в коронарных артериях образуются жировые бляшки, затрудняющие кровоток. Об их наличии больной может не догадываться, жалоб как таковых не предъявлять, тогда говорят, что вполне здоровый человек внезапно умер от сердечного приступа.
Другой причиной остановки сердца может стать остро развившаяся аритмия, при которой невозможна правильная гемодинамика, органы страдают от гипоксии, а само сердце не выдерживает нагрузки и останавливается.
Причины внезапной сердечной смерти – это:
- Ишемическая болезнь сердца;
- Врожденные аномалии венечных артерий;
- Эмболии артерий при эндокардите, имплантированных искусственных клапанах;
- Спазм артерий сердца, как на фоне атеросклероза, так и без него;
- Гипертрофия сердечной мышцы при гипертонии, пороке, кардиомиопатии;
- Хроническая недостаточность сердца;
- Обменные заболевания (амилоидоз, гемохроматоз);
- Врожденные и приобретенные пороки клапанов;
- Травмы и опухоли сердца;
- Физическая перегрузка;
- Аритмии.
Выделены факторы риска, когда вероятность острой коронарной смерти становится выше. К основным таким факторам относят желудочковую тахикардию, уже имевшийся эпизод остановки сердца ранее, случаи потери сознания, перенесенный инфаркт сердца, уменьшение фракции выброса левого желудочка до 40% и менее.
Второстепенными, но тоже значимыми условиями, при которых повышен риск внезапной смерти, считают сопутствующую патологию, в частности, диабет, гипертонию, ожирение, нарушения жирового обмена, гипертрофию миокарда, тахикардию более 90 ударов в минуту. Рискую также курильщики, те, кто пренебрегает двигательной активностью и, наоборот, спортсмены. При избыточных физических нагрузках возникает гипертрофия сердечной мышцы, появляется склонность к нарушениям ритма и проводимости, поэтому возможна смерть от сердечного приступа у физически здоровых спортсменов во время тренировки, матча, на соревнованиях.
диаграмма: распределение причин ВСС в молодом возрасте
Для более тщательного наблюдения и целенаправленного обследования определены группы лиц с высоким риском ВСС. Среди них:
- Пациенты, перенесшие реанимацию по поводу остановки сердца или фибрилляции желудочков;
- Больные с хронической недостаточностью и ишемией сердца;
- Лица с электрической нестабильностью в проводящей системе;
- Те, у кого диагностирована существенная гипертрофия сердца.
В зависимости от того, как быстро наступила гибель, выделяют мгновенную сердечную смерть и быструю. В первом случае она наступает в считанные секунды и минуты, во втором – в течение ближайших шести часов от начала приступа.
Признаки внезапной сердечной смерти
В четверти всех случаев внезапной гибели взрослых людей каких-либо предшествующих симптомов не было, она наступала без явных на то причин. Другие больные отмечали за одну-две недели до приступа ухудшение самочувствия в виде:
- Более частых болевых приступов в области сердца;
- Нарастания одышки;
- Заметного уменьшения работоспособности, чувства усталости и быстрой утомляемости;
- Более частых эпизодов аритмии и перебоев в деятельности сердца.
Эти признаки можно считать предвестниками надвигающейся угрозы, они говорят об обострении существующих проблем с сердцем, поэтому целесообразно при их появлении обратиться к кардиологу.
Перед сердечно-сосудистой смертью резко нарастает боль в области сердца, многие больные успевают на нее пожаловаться и испытать сильный страх, как это происходит при инфаркте миокарда. Возможно психомоторное возбуждение, больной хватается за область сердца, дышит шумно и часто, ловит воздух ртом, возможны потливость и покраснение лица.
Девять из десяти случаев внезапной коронарной смерти происходят вне дома, часто – на фоне сильного эмоционального переживания, физической перегрузки, но случается, что больной умирает от острой коронарной патологии во сне.
При фибрилляции желудочков и остановке сердца на фоне приступа появляется выраженная слабость, начинает кружиться голова, больной теряет сознание и падает, дыхание становится шумным, возможны судороги вследствие глубокой гипоксии мозговой ткани.
При осмотре отмечается бледность кожи, зрачки расширяются и перестают реагировать на свет, тоны сердца выслушать невозможно по причине их отсутствия, пульс на крупных сосудах также не определяется. В считанные минуты наступает клиническая смерть со всеми характерными для нее признаками. Так как сердце не сокращается, нарушается кровоснабжение всех внутренних органов, поэтому уже через несколько минут после потери сознания и асистолии пропадает дыхание.
Головной мозг наиболее чувствителен к нехватке кислорода, а если сердце не работает, то достаточно 3-5 минут для того, чтобы в его клетках начались необратимые изменения. Это обстоятельство требует незамедлительного начала реанимационных мероприятий, и чем раньше будет обеспечен непрямой массаж сердца, тем выше шансы на выживание и восстановление.
Внезапная смерть из-за острой коронарной недостаточности сопутствует атеросклерозу артерий, тогда ее чаще диагностируют у пожилых людей.
Среди молодых такие приступы могут возникать на фоне спазма не измененных сосудов, чему способствуют употребление некоторых наркотических средств (кокаин), переохлаждение, непосильная физическая нагрузка. В таких случаях исследование покажет отсутствие изменений в сосудах сердца, но вполне может быть обнаружена гипертрофия миокарда.
Признаками смерти от сердечной недостаточности при острой коронарной патологии станут бледность или цианоз кожи, быстрое увеличение печени и шейных вен, возможен отек легких, который сопровождает одышка до 40 дыхательных движений в минуту, резкое беспокойство и судороги.
Если больной уже страдал хронической недостаточностью органа, но на сердечный генез смерти могут указать отеки, синюшность кожи, увеличенная печень, расширенные границы сердца при перкуссии. Часто родственники пациента при приезде бригады скорой помощи сами указывают на наличие предшествующей хронической болезни, могут предоставить записи врачей и выписки из больниц, тогда вопрос диагностики несколько упрощается.
Диагностика синдрома внезапной смерти
К сожалению, случаи посмертной диагностики внезапной смерти нередки. Больные умирают внезапно, а медикам остается лишь подтвердить факт фатального исхода. На вскрытии не находят каких-либо выраженных изменений в сердце, которые могли бы стать причиной гибели. Неожиданность произошедшего и отсутствие травматических повреждений говорят в пользу именно коронарогенного характера патологии.
После прибытия бригады скорой помощи и до начала реанимационных мероприятий проводится диагностика состояния пациента, который к этому моменту уже без сознания. Дыхание отсутствует или слишком редкое, судорожное, пульс прощупать невозможно, при аускультации сердечных тонов не определяется, зрачки на свет не реагируют.
Первичное обследование проводится очень быстро, обычно для подтверждения худших опасений достаточно нескольких минут, по истечении которых медики незамедлительно начинают реанимацию.
Важным инструментальным методом диагностики ВСС является ЭКГ. При фибрилляции желудочков на ЭКГ возникают беспорядочные волны сокращений, частота сердцебиений выше двухсот в минуту, вскорости эти волны сменяются прямой линией, говорящей об остановке сердца.
При трепетании желудочков запись на ЭКГ напоминает синусоиду, постепенно сменяющуюся беспорядочными волнами фибрилляции и изолинией. Асистолия характеризует остановку сердца, поэтому кардиограмма покажет лишь прямую линию.
При успешной реанимации на догоспитальном этапе, уже в условиях стационара пациенту предстоят многочисленные лабораторные обследования, начиная с рутинных анализов мочи, крови и заканчивая токсикологическим исследованием на некоторые препараты, способные вызвать аритмию. Обязательно будет проведено суточное мониторирование ЭКГ, ультразвуковое обследование сердца, электрофизиологическое исследование, нагрузочные пробы.
Лечение внезапной сердечной смерти
Поскольку при синдроме внезапной сердечной смерти происходит остановка сердца и нарушение дыхания, то первым делом необходимо восстановить работу органов жизнеобеспечения. Неотложная помощь должна быть начата как можно раньше и включает сердечно-легочную реанимацию и немедленную транспортировку больного в стационар.
На догоспитальном этапе возможности реанимации ограничены, обычно ее проводят специалисты неотложной помощи, которые застают больного в самых разных условиях – на улице, дома, на рабочем месте. Хорошо, если в момент приступа рядом окажется человек, который владеет ее приемами – искусственное дыхание и непрямой массаж сердца.
Видео: проведение базовой сердечно-легочной реанимации
Бригада «скорой» после диагностирования клинической смерти начинает непрямой массаж сердца и искусственную вентиляцию легких мешком Амбу, обеспечивает доступ к вене, в которую могут вводиться медикаменты. В некоторых случаях практикуется внутритрахеальное или внутрисердечное введение препаратов. В трахею целесообразно вводить лекарства при ее интубации, а внутрисердечный способ используется наиболее редко – при невозможности применить другие.
Параллельно с основными реанимационными действиями снимается ЭКГ для уточнения причин смерти, вида аритмии и характера деятельности сердца в данный момент. Если выявлена фибрилляция желудочков, то самым лучшим методом ее купирования станет дефибрилляция, а если необходимого прибора нет под рукой, то специалист производит удар в прекардиальную область и продолжает реанимационные мероприятия.
дефибрилляция
Если констатирована остановка сердца, отсутствует пульс, на кардиограмме – прямая линия, то при проведении общих реанимационных действий пациенту вводится любым доступным способом адреналин и атропин с интервалами в 3-5 минут, антиаритмические препараты, налаживается кардиостимуляция, через 15 минут добавляют бикарбонат натрия внутривенно.
После помещения больного в стационар продолжается борьба за его жизнь. Необходимо стабилизировать состояние и приступить к лечению той патологии, которая вызвала приступ. Возможно, понадобится хирургическая операция, показания к которой определяют врачи в больнице исходя из результатов обследований.
Консервативное лечение включает введение препаратов для поддержания давления, работы сердца, нормализации нарушений электролитного обмена. С этой целью назначаются бета-блокаторы, сердечные гликозиды, антиаритмические препараты, гипотензивные средства или кардиотоники, инфузионная терапия:
- Лидокаин при фибрилляции желудочков;
- Брадикардию купируют атропином или изадрином;
- Гипотония служит поводом для внутривенного введения допамина;
- Свежезамороженная плазма, гепарин, аспирин показаны при ДВС-синдроме;
- Пирацетам вводят для улучшения работы головного мозга;
- При гипокалиемии – хлорид калия, поляризующие смеси.
Лечение в постреанимационном периоде длится около недели. В это время вероятны электролитные нарушения, ДВС-синдром, неврологические расстройства, поэтому пациента для наблюдения помещают в отделение интенсивной терапии.
Хирургическое лечение может заключаться в радиочастотной абляции миокарда – при тахиаритмиях эффективность достигает 90% и выше. При склонности к фибрилляции предсердий имплантируют кардиовертер-дефибриллятор. Диагностированный атеросклероз артерий сердца в качестве причины внезапной смерти требует проведения аорто-коронарного шунтирования, при пороках клапанов сердца проводят их пластику.
К сожалению, не всегда возможно в течение первых нескольких минут обеспечить проведение реанимационных мероприятий, но если удалось вернуть больного к жизни, то прогноз относительно хорош. Как показывают данные исследований, органы лиц, перенесших внезапную сердечную смерть, не имеют существенных и опасных для жизни изменений, поэтому поддерживающая терапия в соответствии с основной патологией позволяет прожить после коронарной смерти длительный срок.
Профилактика внезапной коронарной смерти нужна людям с хроническими болезнями сердечно-сосудистой системы, которые могут стать причиной приступа, а также тем, кто уже ее пережил и был успешно реанимирован.
Для предупреждения сердечного приступа может быть имплантирован кардиовертер-дефибриллятор, особенно эффективный при серьезных аритмиях. В нужный момент устройство генерирует необходимый сердцу импульс и не дает ему остановиться.
Нарушения ритма сердца требуют медикаментозной поддержки. Назначаются бета-блокаторы, блокаторы кальциевых каналов, средства, содержащие омега-3 жирные кислоты. Хирургическая профилактика состоит в операциях, направленных на ликвидацию аритмий – абляция, резекции эндокарда, криодеструкция.
Неспецифические меры профилактики сердечной смерти такие же, как и любой другой сердечной или сосудистой патологии – здоровый образ жизни, физическая активность, отказ от вредных привычек, правильное питание.
Видео: внезапная сердечная смерть – понятие и мед. анимация
Видео: лекция о профилактике внезапной сердечной смерти
Рекомендации читателям СосудИнфо дают профессиональные медики с высшим образованием и опытом профильной работы.
На ваш вопрос в форму ниже ответит один из ведущих авторов сайта.
На вопросы данного раздела в текущий момент отвечает: Сазыкина Оксана Юрьевна, кардиолог, терапевт
Поблагодарить специалиста за помощь или поддержать проект СосудИнфо можно произвольным платежом по ссылке.
Во всем мире, в том числе и в Беларуси сердечно-сосудистые заболевания стоят на первом месте по смертности.
Ежегодно только в Минске более чем у трёх тысяч человек случается инфаркт миокарда, а так называемый «сердечный приступ» — у значительно большего числа минчан. Около одной трети больных госпитализируются поздно в связи с несвоевременным обращением за медицинской помощью, что негативно сказывается на последующем лечении. Позднее обращение обусловлено: во-первых, недооценкой тяжести своего состояния; во-вторых, незнанием основных симптомов заболевания; в-третьих, отсутствием навыков оказания само- и взаимопомощи.
Что такое сердечный приступ и каковы его признаки
Термин «сердечный приступ» используется вне профессиональной сферы деятельности медицинского работника, в обиходе, а также для обучения населения.
Для пациентов с уже установленным диагнозом ишемической болезни сердца (ИБС) и привычной стенокардией в понятие «сердечный приступ» вкладывается некупирующийся и затянувшийся приступ стенокардии или болевой приступ при инфаркте миокарда.
Для групп риска развития ИБС и остального населения «сердечный приступ» — это часто впервые возникший приступ стенокардии, как проявление нестабильной стенокардии или начинающегося инфаркта миокарда, требующий неотложной помощи.
До 50% всех погибающих от инфаркта миокарда умирают в течение первого часа от появления сердечного приступа и до того, как они поступят в клинику. Вот почему так важно знать симптомы сердечного приступа, алгоритм оказания неотложной помощи и мероприятия, которые помогут сэкономить драгоценные минуты «первого золотого часа».
Основные признаки, указывающие на наличие сердечного приступа:
- Характер боли: давящая, жгучая, сжимающая, по типу изжоги или неопределённый дискомфорт, сопровождающийся тягостным ощущение тоски и тревоги. Типичные сравнения: как будто «тяжёлый камень (плиту) положили на грудь», «сжали сердце тисками», «вогнали в грудную клетку кол», «залили в грудь кипяток», «выворачивает плечо», «горит всё внутри» и т.д. Другое название приступа стенокардии – «грудная жаба».
- Интенсивность боли: от умеренного дискомфорта в груди (но явно обращающего на себя внимание) до нестерпимой боли (стона, крика).
- Локализация боли: за грудиной, по передней поверхности грудной клетки, в области сердца, в левой половине грудной клетки (ключице, плече, предплечье, лопатке, левой половине шеи, нижней челюсти), в обоих плечах, лопатках, в нижней части груди с захватом верхней части живота, в подложечной области.
- Площадь болевых ощущений: большая, широкая, без чётких границ, больной показывает её всей ладонью, кулаком.
- Длительность боли: от нескольких минут до 2-3-х часов, часто боли волнообразные с интервалом в 1-5 часов, вторая-третья волны, как правило, более интенсивные.
- Связь боли с положением тела, актом дыхания: неопределённая или отсутствует.
- Поведение больного во время приступа: как правило, боль вызывает у больного чувство страха или тревоги за свою жизнь; он прекращает работу, останавливается или садится; иногда возникает резкая слабость («ватные ноги»), вегетативные реакции (бледность или покраснение лица, «прошиб холодный пот», чувство жара, испарина); возможны тошнота, одно- или двукратная рвота, выраженная одышка вплоть до удушья. В некоторых случаях больной «не находит себе места»: встаёт, садится, ходит по комнате, держит руку на грудине, ворот на рубашке расстёгнут. Никогда не улыбается и не плачет, часто плачут родственники.
В такой ситуации главное для больного и его близких или знакомых (если они рядом) – не растеряться и не паниковать. Ибо от их действий в первые минуты после появления симптомов сердечного приступа зависит эффективность дальнейшей медицинской помощи.
Необходимо:
- срочно принять (разжевать и проглотить) одну таблетку аспирина (ацетилсалициловой кислоты) в дозе 0,5 г и одну таблетку (капсулу, ингаляцию) нитроглицерина под язык. Противопоказанием для приёма аспирина является только его непереносимость: аллергические реакции, «аспириновая» астма или явное обострение язвенной болезни желудка;
- обеспечить покой и доступ свежего воздуха;
- повторить приём нитроглицерина, если через 3-5 минут боль сохраняется. Следует знать, что в открытых тюбиках нитроглицерин может терять свою эффективность, поэтому надо всегда иметь новый нераспечатанный тюбик (лучше ингаляционный нитроглицерин – «нитроминт», «изокет», «аэросонит» и др.);
- вызвать бригаду скорой медицинской помощи по телефону 103 и принять ещё одну таблетку нитроглицерина, если через 3-5 минут боль сохраняется.
Примерная схема текста вызова скорой помощи
«Сегодня в … часов минут у (кого, возраст) возникли боли в груди (другой локализации). После принятия нитроглицерина (указать количество принятых таблеток), аспирина боль сохраняется. Ранее таких болей не было (если были, то указать когда, если пациент ранее перенёс инфаркт миокарда, то указать когда)». Далее отвечать на вопросы оператора.
До прибытия скорой помощи родственникам (другим лицам) необходимо приготовить:
- плёнки электрокардиограмм (ЭКГ) – при их наличии, другие медицинские документы (справки, выписки из стационаров и др.);
- паспорт;
- туалетные принадлежности на случай госпитализации.
Если боль прошла после приёма 1-2 таблеток нитроглицерина, необходимо обратиться к врачу (вызов врача на дом или при удовлетворительном состоянии посещение врача в поликлинике, кардиологическом диспансере, другом учреждении, в котором наблюдается пациент).
Если после приёма нитроглицерина появилась резкая слабость, потливость, не следует паниковать, надо сохранять спокойствие; лечь с приподнятыми ногами (на валик и др.), выпить 1-2 стакана воды. Облегчает головную боль, вызванную нитроглицерином, рассасывание таблетки валидола. При появлении признаков плохой переносимости нитроглицерина (чрезмерное снижение артериального давления, головная боль, слабость, головокружение) повторять его приём не нужно.
Необходимо также помнить, что при ишемических приступах нельзя принимать нитроглицерин при слабости, потливости в сочетании с бледностью кожных покровов (при низком артериальном давлении), при остром нарушении зрения, речи, координации движения (при подозрении на нарушение мозгового кровообращения), а также после приёма силденафила («виагры»).
Что должно быть в квартире для оказания неотложной помощи
В каждой семье необходимо иметь Аптечку с набором лекарственных средств, перевязочных материалов и других предметов для оказания первой помощи.
В тех семьях, где имеются больные ишемической болезнью сердца, (независимо от её формы), люди пенсионного возраста, мужчины в возрасте старше 35 лет и женщины старше 40 лет, имеющие факторы риска развития ишемической болезни сердца (артериальную гипертензию, сахарный диабет и др.) и/или профессия которых связана с постоянным напряжением и повышенным риском (руководители, водители и др.) необходимо обязательно иметь «Аптечку неотложной помощи», содержащую аспирин, нитроглицерин, с алгоритмом их применения при сердечном приступе.
Помните! Умение грамотно и оперативно действовать, оказывать помощь и самопомощь при сердечном приступе –
гарантия спасения Вашей жизни!








