Споровики (апикомлексы) — тип паразитических простейших, произошедших, вероятно, от жгутиконосцев. Наиболее известные представители: малярийный плазмодий,
токсоплазма, криптоспоридии.

Малярийный плазмодий
Малярийный плазмодий вызывает тяжелое заболевание — малярию. Призываю вас строго разграничить два понятия. Есть «возбудитель» заболевания — малярийный плазмодий,
а есть «переносчик» — малярийный комар.
Существует еще два важных понятия: промежуточной и основной хозяин. Промежуточный хозяин, в организме которого происходит бесполое размножение, для малярийного плазмодия — человек, млекопитающие.
Основной хозяин, в организме которого осуществляется половое размножение — комар рода Anopheles.
Только малярийный комар (комар рода Anopheles) может переносить малярийного плазмодия, но имейте в виду, что не все
комары рода Anopheles инфицированы малярийным плазмодием — есть и здоровые особи, поэтому укус комара рода Anopheles не всегда приводит к заболеванию малярией.
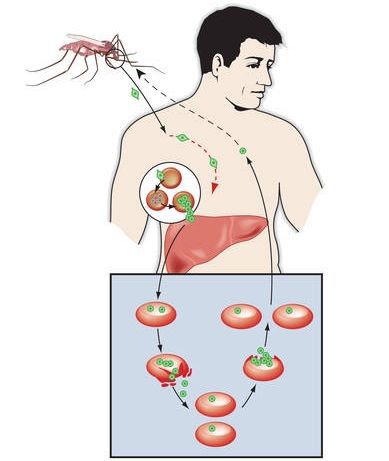
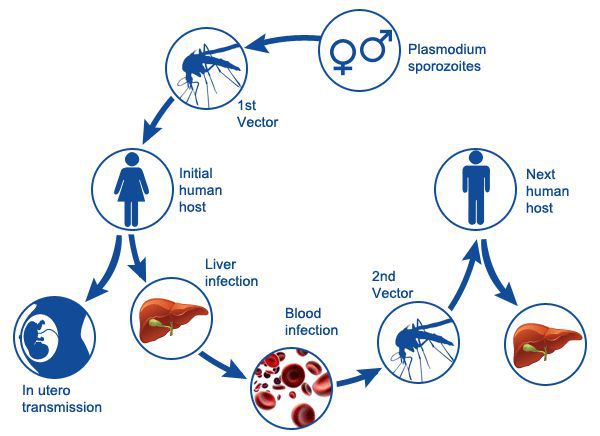
Жизненный цикл малярийного плазмодия довольно сложный, есть несколько новых понятий, с которыми вам предстоит познакомиться. Я же постараюсь сделать
материал интересным, а от вас потребуется то, что важнее знаний — воображение.
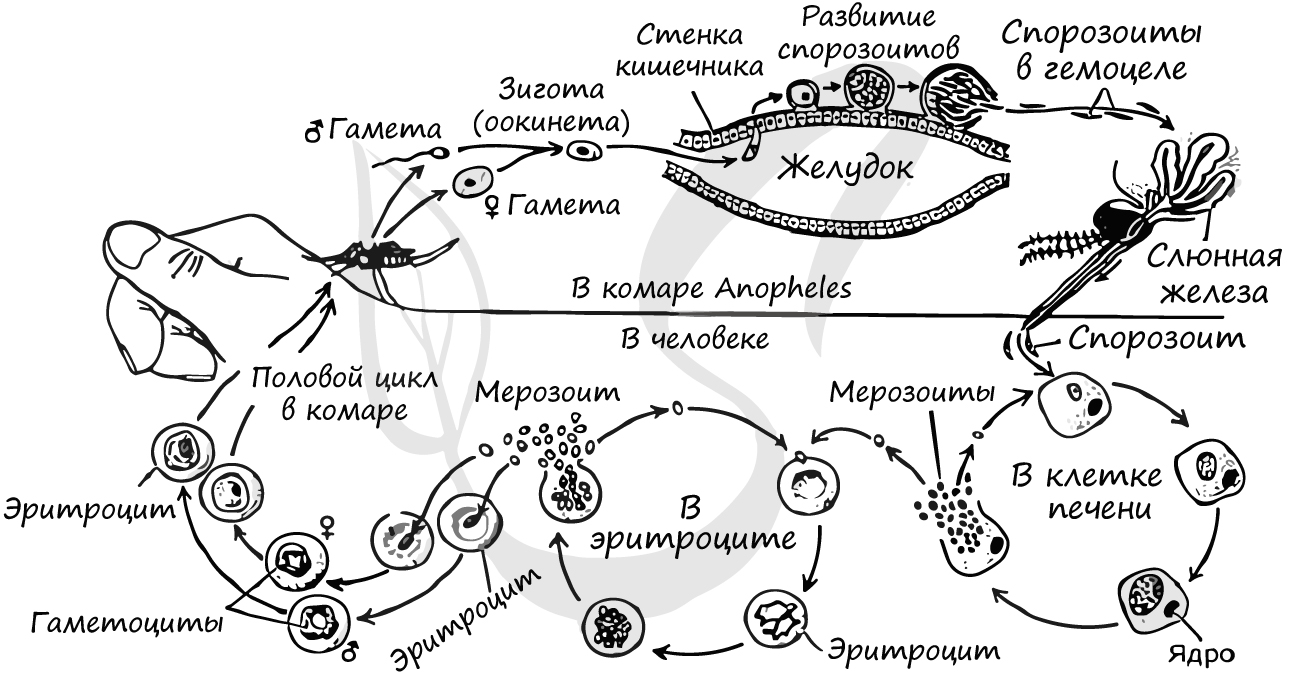
Жизненный цикл малярийного плазмодия
Цикл состоит из 3 стадий: шизогония, гаметогония, спорогония. Начнем со спорогонии, стадии, которая протекает в организме комара перед тем, как он укусит
человека.
- Спорогония — половой цикл
- Шизогония — множественное деление
- Гаметогония — образование гамет
Спорогония малярийного плазмодия происходит в самке малярийного комара. Мерозоиты (в дальнейшем будет понятно, откуда взялась эта
жизненная форма), попав в желудок комара, перевариваются, а гаметоциты трансформируются в гаметы. Гаметы сливаются друг с другом, образуется зигота, из которой
через несколько часов появляется клетка веретеновидной формы — оокинета.
Оокинета внедряется в толщу кишечной стенки комара, делится мейозом на четыре споры. Каждая спора покрываются капсулой, образуется ооциста. Ооциста растет и делится
митозом на несколько тысяч
спорозоитов. Такое активное деление разрывает ооцисту (на этом этапе ее называют — спороциста), после чего спорозоиты выходят в полость тела и собираются в
слюнных железах комара.
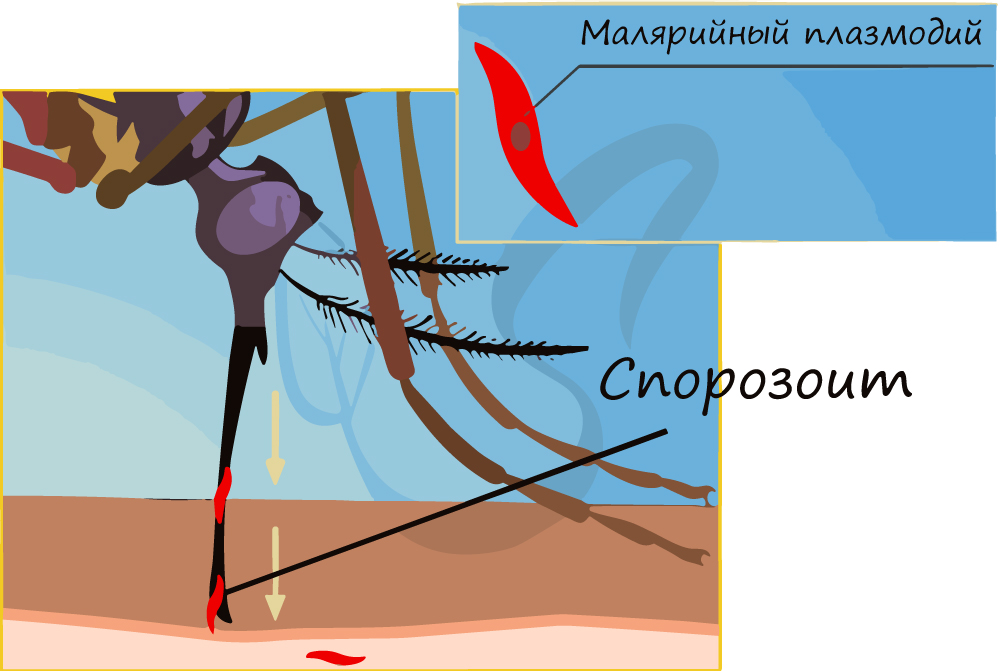
Теперь совершенно очевидно, что с укусом комара в кровь человека, млекопитающего попадает именно спорозоит. Перемещаясь по кровяному руслу, спорозоиты
достигают печени и проникают в ее клетки где начинается следующая стадия — множественного деления (шизогония). Митоз происходит
без деления цитоплазмы, поэтому количество ядер в шизонте растет — созревают молодые шизонты.
Когда число ядер достигает передела, происходит деление цитоплазмы вокруг ядер и обособление клеток (соответственно числу ядер). В результате в клетках печени
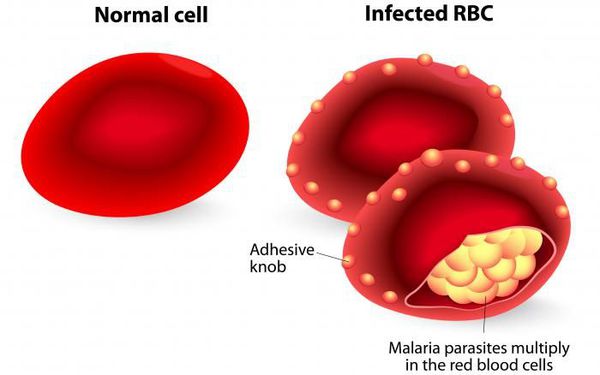
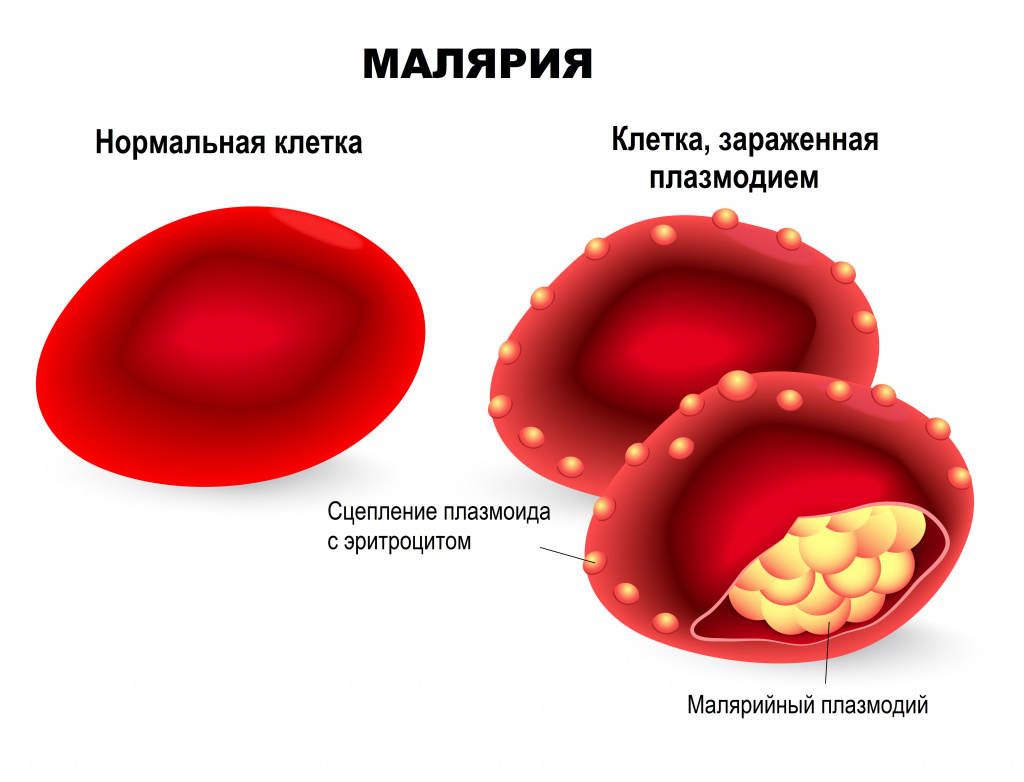
происходит катастрофа: сами клетки разрушаются, а из них выходят тысячи новых подвижных форм — мерозоитов. Мерозоиты внедряются в эритроциты (красные клетки крови),
где вновь начинается шизогония — образуются тысячи шизонтов, которые в итоге разрывают эритроциты (красные клетки крови).
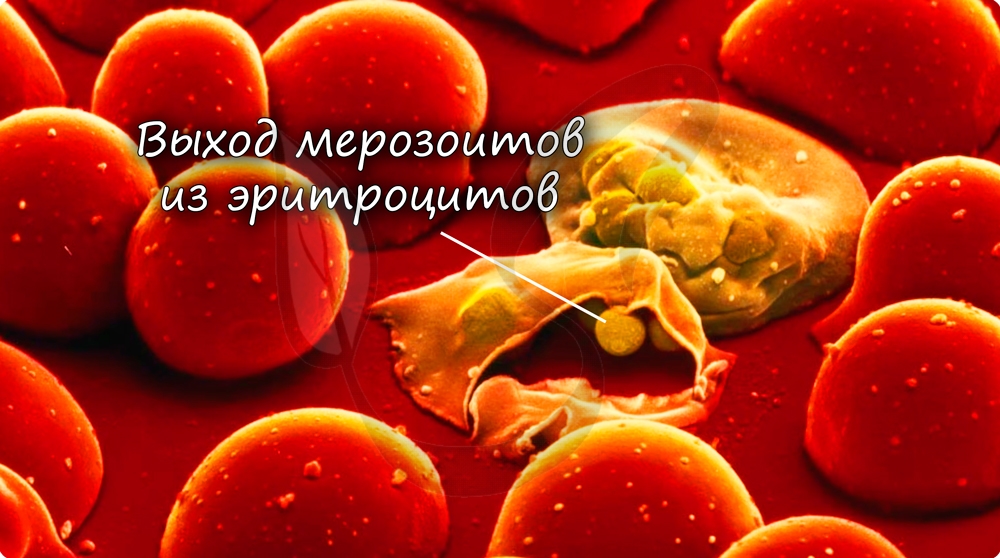
Мы с вами только что обсудили две шизогонии: тканевую — в клетках печени, и эритроцитарную — в эритроцитах (красных кровяных клетках). Замечу, что эритроцитарная
шизогония может протекать несколько раз, причем происходит это одномоментно: раз в 48 часов, 72 часа (в зависимости от вида малярийного плазмодия). У человека такой
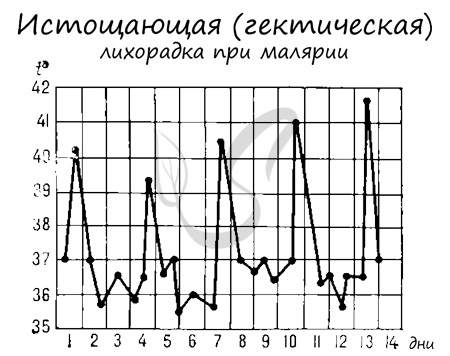
одномоментный выход мерозоитов в кровеносное русло и гема — остатка от разрушенных эритроцитов, сопровождается подъемом температуры до 40°C-41°C.
Затем происходит резкий спад температуры — такая лихорадка носит название истощающая, и нередко заканчивается летальным исходом. Примечательно, что в Средние века,
когда не знали, как лечить сифилис, было замечено излечение от сифилиса после перенесенной малярии. Теперь известно, что это действительно связано именно
с высокими цифрами температуры, которые
губительны для бледной трепонемы (возбудителя сифилиса).
Задача любого живого организма — размножаться. Без размножения никогда бы не фиксировались новые случаи заболевания малярией, давайте разберемся, как оно происходит.
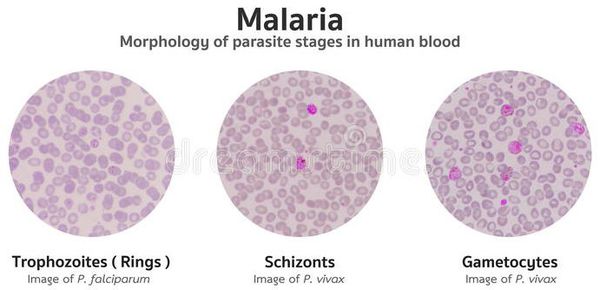
После множества повторяющихся эритроцитарных шизогоний часть мерозоитов приобретает способность переходить в новую форму — гаметоциты. Во время укуса комара
из кровеносного русла им засасывается кровь с гаметоцитами, которые попадают в желудок вместе с мерозоитами. Цикл замыкается.
Попробуйте самостоятельно рассказать о жизненном цикле малярийного плазмодия, ориентируясь на схему ниже 
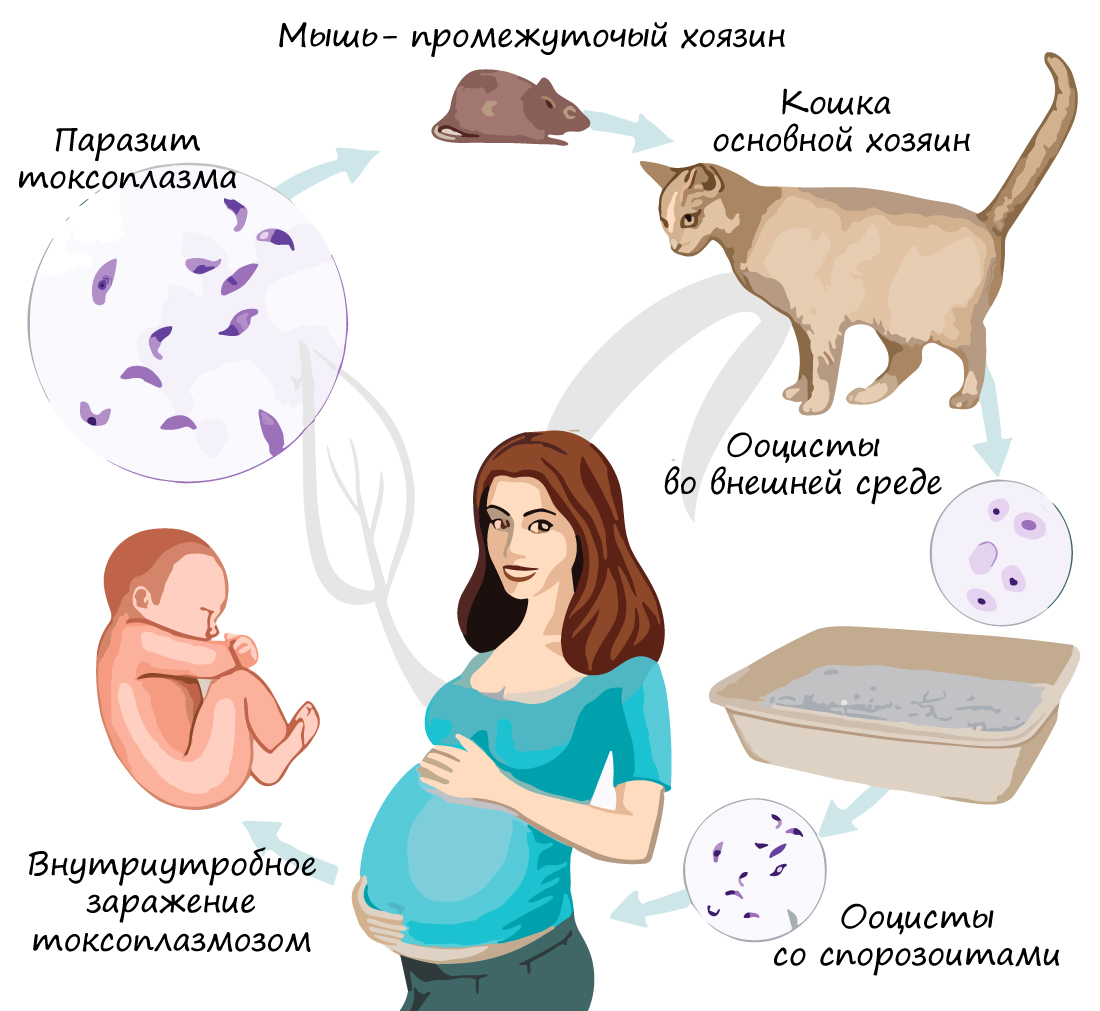
Токсоплазма
Токсоплазма — простейшее класса споровиков, внутриклеточный паразит. Основные хозяева токсоплазм — семейство кошачьих (в их организме у токсоплазмы идет
половое размножение). Промежуточным хозяином (организм, в котором происходит бесполое размножение) являются человек и другие теплокровные.
Заражение токсоплазмой происходит множеством путей — через немытые овощи, непрожаренное мясо, от матери к плоду во время беременности.
В кишечнике паразиты попадают в макрофаги, после чего через кровь распространяются по всему телу.
Токсоплазмоз протекает достаточно легко, однако у лиц с иммунодефицитом и беременных женщин последствия могут быть фатальными (у беременных
плод может погибнуть).
© Беллевич Юрий Сергеевич 2018-2023
Данная статья написана Беллевичем Юрием Сергеевичем и является его интеллектуальной собственностью. Копирование, распространение
(в том числе путем копирования на другие сайты и ресурсы в Интернете) или любое иное использование информации и объектов
без предварительного согласия правообладателя преследуется по закону. Для получения материалов статьи и разрешения их использования,
обратитесь, пожалуйста, к Беллевичу Юрию.
Дата публикации 2 августа 2018Обновлено 3 августа 2021
Определение болезни. Причины заболевания
Малярия, или болотная лихорадка (Malaria) — группа протозойных трансмиссивных заболеваний человека, вызываемых возбудителями рода Plasmodium, передающимися комарами рода Anopheles и поражающими элементы ретикулогистиоцитарной системы и эритроциты.
Клинически характеризуется синдромом общей инфекционной интоксикации в виде лихорадочных пароксизмов, увеличением печени и селезёнки, а также анемией. При отсутствии срочного высокоэффективного лечения возможны серьёзные осложнения и смерть.
Возбудитель малярии
Тип — простейшие (Protozoa)
Класс — споровики (Sporozoa)
Отряд — гемоспоридий (Haemosporidia)
Семейство — Plasmodidae
Род — Plasmodium
Виды:
- P. malariae (четырёхдневная малярия);
- P. falciparum (тропическая малярия) — наиболее опасна;
- P. vivax (трёхдневная малярия);
- P. ovale (овале-малярия);
- P. knowlesi (зоонозная малярия Юго-Восточной Азии).
Продолжительность экзоэритроцитарной шизогонии (тканевого размножения):
- P. falciparum — 6 суток, P. Malariae — 15 суток (тахиспорозоиты — развитие после короткой инкубации);
- P. ovale — 9 суток, P. Vivax — 8 суток (брадиспорозоиты — развитие заболевания после длительной инкубации);
Продолжительность эритроцитарной шизогонии (размножения в эритроцитах, то есть в крови):
- P. malariae — 72 часа;
- P. falciparum, P. vivax, P. ovale — 48 часов;
- P. knowlesi — 24 часа.[1][2][3]
Ареал обитания малярийных комаров
Малярия — распространённая паразитарная болезнь, характерная для стран с жарким климатом:
- высокий риск — Океания и Западная Африка;
- средний риск — другие части Африки, Южной Азии и Южной Америки;
- низкий риск — Центральная Америка и другие части Азии.
До 99 % случаев в Африке, до 50 % в Юго-Восточной Азии, до 71 % в Восточном Средиземноморье и до 65 % в Западной части Тихого Океана вызывается P. falciparum. В Американском регионе до 75 % случаев болезни вызывается возбудителем вида P. vivax. Ежегодно малярией заболевает более 500 млн человек, 450 тысяч из которых умирают (преимущественно в африканском регионе). По данным ВОЗ, в 2018 г. 67 % из умерших составили дети до 5 лет [11].
Источник инфекции — больной человек или паразитоноситель (исключение — зоонозная малярия knowlesi, источником которой могут являться длиннохвостые и свиные макаки).
Специфический переносчик — комар рода Anopheles (более 400 видов), который и является окончательным хозяином возбудителя инфекции. Человек же является лишь промежуточным хозяином. Комары активны в вечернее и ночное время. Большую роль играет наличие воды, поэтому наибольшее распространение инфекции наблюдается во влажных местах или в период дождей. Сам комар никак не страдает от наличия паразитов.
Механизм передачи:
- трансмиссивный (инокуляция — укус);
- вертикальный (трансплацентарно от матери к плоду, при родах, встречается редко);
- парентеральный путь (переливание крови, пересадка органов, встречается редко).
Заразиться от человека напрямую при случайном контакте (например, сидя рядом, при рукопожатии, поцелуях и т. п.) невозможно.
Распространение малярии возможно при наличии:
- Источника инфекции.
- Переносчика;
- Благоприятных климатических условиях: температура воздуха окружающей среды должна быть постоянно не ниже 16-20°С (в зависимости от вида возбудителя) и непрерывной в течение 30 дней — это условие является главенствующим в географическом ареале возможного распространения малярии (например в средней полосе РФ такие климатические условия практически невозможны, в южных регионах такое возможно, но благодаря проведенным ранее интенсивным мероприятиям очаги местной малярии были давно ликвидированы).
Существует так называемая «аэропортовая малярия», когда заражённый комар попадет на самолёте из эндемичной страны в другие страны и может укусить человека, который никогда не был за границей.
Факторы риска
- генетическая предрасположенность (например, дефицит фермента G6PD, аномалии гемоглобина, положительная группа крови по Даффи);
- отсутствие приобретённого иммунитета;
- образ жизни человека (бедность — нет возможности приобрести средства для защиты, отсутствие образования — приводит к отказу от репеллентов);
- водоёмы со стоячей водой рядом с жильём;
- занятость в сельскохозяйственных работах, проводимых в ночное время;
- животноводство рядом с домом;
- миграция населения из неблагополучных по заболеванию регионов;
- изменения климата;
- устойчивость малярийных комаров и плазмодиев к инсектицидам и препаратам.
Группы повышенного риска заражения:
- новорождённые и дети до 5 лет;
- беременные;
- ВИЧ-инфицированные;
- путешественники из других регионов (не имеющие иммунитета).
Иммунитет видоспецифический, нестойкий. У жителей эндемичных регионов заболевание протекает чаще в лёгкой форме или форме паразитоносительства [1][2][7][9].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы малярии
Начинается остро.
Инкубационный период зависит от вида возбудителя:
- трёхдневная — 10-21 день (иногда 6-13 месяцев);
- четырёхдневная — 21-40 дней;
- тропическая — 8-16 дней (иногда месяц при внутривенном заражении, например, при переливании крови);
- овале-малярия — 2-16 дней (редко до 2 лет).
Выделить чёткие отличия в проявлениях болезни, вызванных разными возбудителями (P. falciparum, P. vivax, P. ovale и P. malariae), практически невозможно, особенно в ранний период. Разница возможна лишь в период разгара и выражается интервалом между типичными приступами.
Основной синдром заболевания — специфическая общая инфекционная интоксикация, которая протекает в виде малярийного приступа. Начинается чаще в первой половине дня со сменой фаз озноба, жара и пота. Иногда предшествует продрома (недомогание). Приступ начинается с озноба, больной не может согреться, кожные покровы становятся бледными, холодными на ощупь и шероховатыми (продолжительность — 20-60 минут). За это время человек теряет до 6000 ккал. Затем начинается жар (температура тела в течение 2-4 часов повышается до 40°С). Затем наступает период повышенного потоотделения (снижается температура тела, улучшается общее самочувствия). В межприступный период самочувствие человека можно охарактеризовать как состояние «после банкета». Далее всё снова повторяется.
В среднем возможно около 10 малярийных приступов. К этому моменту в крови появляются антитела, которые вызывают частичную гибель плазмодиев, однако паразиты изменяют свою антигенную структуру и могут вызывать повторные заболевания. Если это брадиспорозоиты, то после последней серии приступов наступает длительная ремиссия, но весной следующего года процесс начинается снова. Отличительная особенность малярии Knowlesi — ежедневные приступы, тогда как при других формах малярии межприступный интервал может длиться несколько суток (у трёхдневной и овале-малярии повторный приступ возникают через день, у четырёхдневной — через два дня, у тропической — длительные приступы без чёткой периодичности).
При осмотре можно выявить различные степени угнетения сознания (исходя из тяжести заболевания). Положение больного так же соответствует степени тяжести болезни. Проявляется болезненность мышц и суставов.
В период приступа есть некоторая вариабельность вида кожных покровов в зависимости от вида возбудителя:
- при трёхдневной малярии — бледность при ознобе и красная горячая кожа при жаре;
- при тропической малярии — бледная сухая кожа;
- при четырёхдневной болезни — постепенное развитие бледности.
Периферические лимфоузлы не увеличиваются. Со стороны сердечно-сосудистой системы характерна тахикардия, понижение артериального давления, при четырёхдневной малярии встречается шум «волчка», приглушение тонов. В лёгких выслушиваются сухие хрипы, тахипноэ (учащённое поверхностное дыхание), повышение ЧДД, сухой кашель. При тяжёлой степени появляются патологические типы дыхания. Со стороны желудочно-кишечного тракта наблюдается снижение аппетита, тошнота, рвота, вздутие живота и синдром энтерита (воспаление тонкого кишечника), гепатолиенальный синдром (увеличение печени и селезёнки). Нередко темнеет моча.
Клинические критерии малярии:
- эпидпредпосылки (нахождение в странах жаркого климата последние два года);
- острое начало заболевания;
- характер лихорадки (перемежающаяся, приступы);
- гепатолиенальный синдром (из-за повышения кровенаполнения);
- анемия.[1][3][4]
Особенности проявления малярии у детей
У новорождённых и детей первого года жизни при малярии нет озноба и типичной периодичности приступов. Конечности холодные и синюшные, нет выраженной потливости, хотя температура тела высокая. Возможен отказ от приёма пищи, рвота, судороги, боли в животе и диарея. Увеличены печень и селезёнка, выражена ранняя анемия (её симптомы — бледность кожных покровов, тахикардия или брадикардия, тахипноэ, апноэ) [1][3][4][9][10].
Патогенез малярии
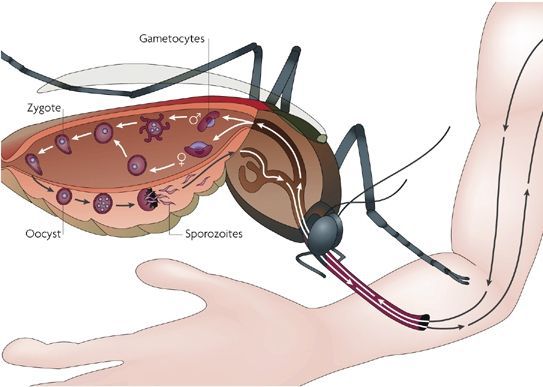
Комары различных видов рода Anopheles, выпивая кровь больного человека (за исключением зоонозной малярии), дают доступ крови больного в свой в желудок, куда попадают половые формы плазмодиев — мужские и женские гаметоциты. Прогресс спорогонии (полового развития) венчается формированием многих тысяч спорозоитов, которые, свою очередь, в значительных количествах накапливаются в слюнных железах комара. Таким образом, кровососущий комар становиться источником опасности для человека и сохраняет заразность до 1-1,5 месяцев. Инфицирование восприимчивого человека случается при укусе инфицированного (и заразного) комара.
Далее спорозоиты посредством тока крови и лимфы (находятся в крови около 40 минут) проникают в печёночные клетки, где происходит их тканевая шизогония (бесполое размножение) и формируются мерозоиты. В этот период наблюдается клиническое благополучие. В дальнейшем при тропической и четырёхдневной малярии мерозоиты полностью покидают печень, а при трёхдневной и овале-малярии могут длительно квартировать в гепатоцитах.
После периода латенции наступает эритроцитарная шизогония (рост и размножение в эритроцитах бесполых форм паразитов), оканчивающаяся массивным поступлением паразитов в кровь и развитием характерного малярийного пароксизма. В сосудистое русло попадают токсические продукты жизнедеятельности плазмодиев, различные пигменты, мерозоиты и части распада эритроцитов.
Учитывая тот факт, что в реализации приступа первостепенное значение имеет количество паразитов и аллергическая перестройка организма, следует считать, что малярийный приступ — это ответная реакция предварительно подготовленного (сенсибилизированного) организма на действие антигенов — пирогенных белков, высвобождающихся при разрушении заражённых эритроцитов. Неоднократно повторяющееся разрушение эритроцитов приводит к анемии и развитию аутоиммунных процессов (образование антител к самим эритроцитам). Увеличивается кровенаполнение печени, селезёнки и костного мозга, что усугубляет анемию. Происходит повышение концентрации гемомеланина, что приводит к гиперплазии эндотелия и фиброзным изменениям в сосудах. Приступы сопровождаются сужением периферических сосудов в период озноба, а в период жара — расширением. Это подталкивает организм к повышению синтеза кининов и, как следствие, к повышению проницаемости сосудистой стенки и вязкости крови, а также к ослаблению кровотока, что в свою очередь приводит к гиперкоагуляции и ДВС-синдрому.
Развитие гемоглобинурийной лихорадки (black water fever) связано с массивным внутрисосудистым гемолизом (разрушение эритроцитов с выделением гемоглобина) и дефицитом глюкозо-6-фосфат дегидрогеназы в эритроцитах (шоковая почка).
Малярийный энцефалит развивается при склеивании эритроцитов в капиллярах головного мозга и почек с образованием эритроцитарных тромбов, что в совокупности с общим процессом ведёт к повышению проницаемости стенок сосудов, выходу плазмы во внесосудистое русло и отёку мозга.
Малярия у беременных протекает очень тяжело, с частым развитием осложнений, характерен синдром злокачественной малярии. Летальность, по сравнению с небеременными, выше в 10 раз. При заболевании матери в первом триместре характерно значительное повышение риска абортов и гибели плода. Возможно внутриутробное заражение, ведущее к задержкам развития и клинико-лабораторным признакам малярии у новорождённого.
Дифференциальная диагностика:
- сепсис любой этиологии;
- грипп;
- лептоспироз;
- брюшной тиф;
- висцеральный лейшманиоз;
- бруцеллёз;
- геморрагические лихорадки;
- острый лейкоз.[1][4][10].
Классификация и стадии развития малярии
Виды малярии по степени тяжести:
- лёгкая;
- среднетяжёлая;
- тяжёлая.
По форме:
- типичная;
- атипичная.
По осложнениям:
- осложнённая;
- неосложнённая.[1][3]
Осложнения малярии
- Малярийная кома — развивается чаще при тропической малярии, характеризуется появлением на фоне заболевания гиперпиретической температуры (выше 41°С), невыносимой головной боли, повторной рвоты, нарушениями сознания разной степени выраженности. Прогноз неблагоприятный.
- Малярийный алгид (инфекционно-токсический шок).
- Гемоглобинурийная лихорадка — возникает при массивной паразитемии, применении некоторых противомалярийных препаратов на фоне дефицита глюкозо-6-фосфат дигидрогеназы. Характерно резкое повышение температуры тела, нарастание нарушения функции почек, моча тёмно-коричневого цвета, нарастание желтухи. При отмене препарата обычно наблюдается быстрое улучшение.
- Разрыв селезёнки — характерна резкая кинжальная боль в левых верхних отделах живота, нитевидный пульс, резкая слабость, снижение артериального давления. При отсутствии срочного оперативного вмешательства неизбежен летальный исход.
- ДВС-синдром, отёк лёгких, геморрагический синдром и другие.[1][2]
Чем опасна малярия при беременности
Малярия у беременных протекает более тяжело. Повышается риск неблагоприятных исходов беременности, включая недоношенность, аборт и мертворождение. При заражении плода в первом триместре беременности чаще происходит выкидыш. Ребёнок, заражённый в последующих триместрах, рождается с врождённой малярией — часто с недоношенностью, гипотрофией органов, увеличением печени и селезёнки, анемией, восковато-желтоватым цветом кожи, температура тела может повышаться до 37,1—38,0 °C [4][4][9][10].
Диагностика малярии
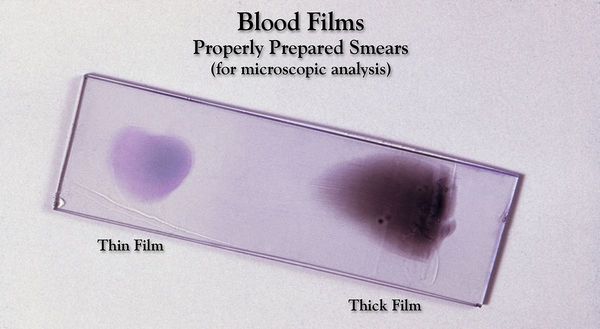
Основа лабораторной диагностики малярии — микроскопия крови методом толстой капли (выявление малярийного плазмодия) и тонкого мазка (более точное установление вида плазмодия). При подозрении на малярию исследование следует повторять до трёх раз независимо от наличия лихорадки или апирексии. В некоторых бедных странах Африки анализ может быть ошибочным, поэтому при подозрении на малярию лечение нужно проводить до того, как установлен точный диагноз.
Как сделать анализ крови на малярию
Для диагностики малярии проводятся следующие исследования:
- клинический анализ крови (анемия, тромбоцитопения, ретикулоцитоз, повышение СОЭ);
- ПЦР-диагностика (точный метод, однако результат будет получен через более длительный срок);
- общий анализ мочи (кровь в моче, белок и цилиндры — при тяжёлом течении заболевания);
- биохимический анализ крови (повышение общего билирубина, АЛТ, АСТ, ЛДГ, снижение глюкозы).
Также проводят УЗИ органов брюшной полости (увеличение печени и в большей мере селезёнки).[1][3][7][10].
Лечение малярии
Первая помощь при малярии заключается том, чтобы при малейших признаках заболевания (повышение температуры тела, озноб после посещения южных стран) незамедлительно посетить врача или вызвать скорую помощь. Заниматься самолечением — опасно для жизни.
Для лечения малярии все больные госпитализируются в инфекционное отделение больницы, нахождение заболевшего дома не допускается.
Для лечения применяют противомалярийные препараты. Если нет возможности провести анализ для выявления возбудителя, а вероятность малярии высока (выражены симптомы, неблагоприятный по заболеванию регион), то следует сразу начать лечение.
Резистентность инфекции
Развитие резистентности, или устойчивости возбудителей к лекарствам, представляет собой одну из самых серьёзных проблем при борьбе с малярией и приводит к увеличению заболеваемости и смертности от неё. Устойчивость к противомалярийным препаратам подтверждена у двух малярийных паразитов человека: Plasmodium falciparum и P. vivax, встречающихся в Юго-Восточной Азии, Океании, Южной Америки, Восточной Африке. Остальные виды, как правило, хорошо поддаются лечению [9].
Предотвращение рецидивов малярии, вызванной P. vivax и P. ovale
Профилактика поздних рецидивов вызванных P. vivax и P. Ovale заключается в полном и своевременном лечении больных с последующим неоднократным лабораторным контролем излеченности и проведением диспансерного наблюдения (до двух лет).
Исходя из состояния больного и проявлений болезни, назначается комплекс патогенетической и симптоматической терапии (дезинтоксикация, противоаллергические средства, восстановление функции печени).
Критерии выздоровления:
- отсутствие клинических признаков болезни;
- отрицательные трёхкратные результаты паразитологического исследования крови на протяжении не менее трёх дней.
- нормализация общелабораторных показателей;
- нормализация или стойкая динамика к нормализации размеров печени и селезёнки [1][3][7][10].
Прогноз. Профилактика
При своевременно начатом лечении и отсутствии осложнений чаще всего пациент полностью выздоравливает. При запоздалом лечении (тем более у представителей европеоидной расы) и развитии осложнений прогноз неблагоприятен.
Основа профилактики — борьба с переносчиками инфекции и возбудителем заболевания. Она включает:
- использование обработанных инсектицидом противомоскитных сеток;
- распыление инсектицидов остаточного действия внутри помещений;
- противомалярийные препараты.
Проблемой является развитие у комаров устойчивости к инсектицидам – средств для их уничтожения. При длительном применении через несколько поколений у комаров появляется способность выживать при контакте с ядовитым веществом. Возможными мерами для борьбы с этим является разработка новых инсектицидов и чередование применения уже существующих.
Противомалярийные препараты
Приём противомалярийных препаратов является одним из высокоэффективных средств предотвращения болезни, особенно при поездках в регионы высокого и среднего риска заражения. Её следует проводить до выезда в опасный регион с учётом страны: преимущественного распространения в ней вида паразита и его устойчивости к лекарствам. Как правило, препараты хорошо переносятся. Стоит помнить, что малярия — опасная болезнь, которая даже при начатом лечении может привести к смерти, поэтому предупреждение и профилактика очень важны.
Не стоит применять для профилактики средства, не имеющие научной доказательной базы, например гомеопатию – это может стоить жизни.
ВОЗ рекомендует следующие препараты:
- комбинированные таблетки артеметера или люмефантрина;
- комбинированные таблетки атоваквона или прогуанила;
- хлорохин;
- клиндамицин;
- дигидроартемизинин;
- пиперахин;
- доксициклин;
- мефлохин;
- примахин;
- хинин [11].
Доза препарата рассчитывается исходя из массы тела. Важно помнить, что ни один режим химиопрофилактики малярии не обеспечивает полной защиты, однако соблюдение рекомендованной схемы приёма лекарств существенно снижает риск смертельной болезни. Некоторые препараты следует начать принимать за 2-3 недели до поездки, поэтому к инфекционисту за профилактикой лучше обратиться за 3-4 недели до предполагаемого отъезда.
Существуют виды комаров, которые имеют иммунитет к малярийным плазмодиям, при этом последние, попав в комара, погибают, и такой комар не является источником опасности. Есть гипотеза о возможном замещении по всему миру диких комаров на селекционно отобранных и ликвидации таким образом малярии.
Также эффективно осушение болот, низменностей и лишение комаров естественной природной среды. Путешественникам следует находиться в тёмное время суток в жилых защищённых помещениях, особенно вне городов. Беременным и людям из групп риска по тяжёлому течению лучше воздержаться от поездок в опасные регионы.
Людям, вернувшимся из поездок в тропические страны с высоким риском заражения, не следует быть донорами крови или органов в течении одного года.
Вакцины против малярии
Сложность применения вакцин состоит в постоянной изменчивости возбудителя, позволяющей ему ускользать от действий иммунной системы. В настоящее время против P. falciparum применяют вакцину RTS,S/AS01 (Mosquirix™), однако её использование пока ограничено — оказываемый ею эффект обеспечивает лишь частичную защиту [1][4][8][9].
Деятельность ВОЗ по эпиднадзору
Эпидемиологический надзор за малярией — систематическая деятельность по сбору, анализу и интерпретации данных о заболевании. Такие данные нужны для планирования, проведения и оценки мер по охране здоровья населения.
ВОЗ настоятельно рекомендует эндемичным по малярии странам и государствам, добившимся её элиминации (снижения заболеваемости до нуля в границах определённой территории), укреплять системы эпиднадзора за заболеванием и системы медико-санитарной информации. В 2018 г. ВОЗ выпустила руководство по мероприятиям в области эпиднадзора за малярией, в котором изложены правила её мониторинга, оценки, сведения о стандартах эпиднадзора и рекомендации для стран, которые стремятся укрепить свои системы эпиднадзора [11].
Малярия: причины появления, симптомы, диагностика и способы лечения.
Определение
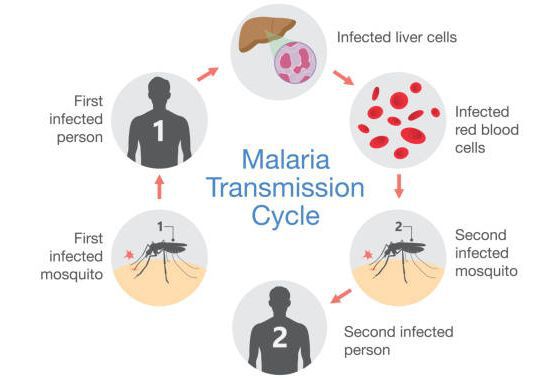
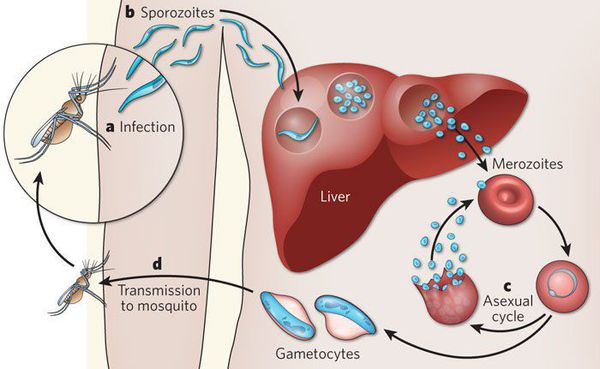
Малярия – инфекционное заболевание, возбудителем которого является паразит рода Plasmodium. Переносчиками являются самки комаров рода Anopheles. В теле комаров, напившихся крови больного человека, формируется большое количество активных малярийных паразитов, которые при укусе комара попадают сначала в кровеносное русло, а затем в клетки печени человека.
Малярийные комары распространены почти повсеместно, но больше всего в странах с тропическим климатом. Они размножаются в стоячих, хорошо прогреваемых водоемах, где сохраняются благоприятные условия — повышенная влажность и высокая температура воздуха. Именно поэтому малярию называли раньше «болотной лихорадкой». Малярийные москиты внешне отличаются от других комаров: они немного крупнее, имеют более темную расцветку и поперечные белые полоски на ножках. Их укусы также отличаются от обычных комариных: кусаются малярийные москиты больнее, а укушенное место сильно отекает и зудит.
Более 100 стран, половина из которых находится в Африке, являются неблагополучными по малярии. Другие очаги массового заболевания – Юго-Восточная Азия, Восточное Средиземноморье, Западная часть Тихого океана и Америка.
Ежегодно на территории России регистрируются завозные случаи малярии из стран ближнего и дальнего зарубежья, где активно действуют очаги малярии.
Местные завозные очаги заболевания регистрировались на территориях Москвы, Московской, Ростовской, Самарской, Оренбургской, Нижегородской и Рязанской областей, Республике Татарстан, в Красноярском крае. Условия для формирования местного малярийного очага имеются на территории Пермского края.
Риск заражения малярией и развития тяжелой болезни значительно выше у младенцев, детей в возрасте до пяти лет, беременных женщин, больных ВИЧ. У взрослых людей в районах с умеренной или интенсивной передачей инфекции за несколько лет воздействия вырабатывается частичный иммунитет, который уменьшает риск развития тяжелой болезни в случае малярийной инфекции.
Другие пути передачи инфекции считаются более редкими:
- трансплацентарный путь — от больной матери к ребенку;
- гемотрансфузионный путь – при переливании крови;
- заражение через контаминированный медицинский инструментарий.
В развитии плазмодия выделяют 2 фазы:
- спорогонии (многократного деления оплодотворенной клетки (ооцисты) с образованием спорозоитов) в организме комара;
- шизогонии (бесполое размножение) в организме человека:
- тканевая шизогония длится 1-2 недели, происходит в гепатоцитах и заканчивается выходом паразитов в кровеносное русло. Тканевая шизогония соответствует периоду инкубации и протекает без явных клинических признаков;
- эритроцитарная шизогония развивается, когда паразиты выходят в кровеносное русло, проникают в эритроциты и в них размножаются. В результате переполненные эритроциты разрываются, а в кровь попадают токсины. С этой фазой связано появление основных симптомов малярии.
Массивный распад эритроцитов может закончиться развитием гемолитической анемии, расстройства микроциркуляции, шока.
Классификация заболевания
По этиологии:
- малярия, вызванная P. vivax (vivax-малярия, трехдневная малярия);
- малярия, вызванная P. ovale (ovale-малярия);
- малярия, вызванная P. falciparum (тропическая малярия);
- малярия, вызванная P. malariae (четырехдневная малярия);
- малярия-микст (смешанная, с указанием возбудителей).
По выраженности клинических проявлений:
- клинически выраженная (типичная);
- бессимптомное паразитоносительство.
По тяжести:
- легкая;
- среднетяжелая;
- тяжелая;
- крайне тяжелая.
По чувствительности к противомалярийным лекарственным препаратам:
- резистентная,
- не резистентная.
Симптомы малярии
Малярия имеет острое начало и проявляется лихорадкой с высокими подъемами температуры (температура поднимается внезапно с чередованием падений и подъемов), ознобом, недомоганием, слабостью и головной болью. В дальнейшем присоединяются кашель, нарушения со стороны нервной и других систем организма, диспепсический и болевой синдромы – мышечные, суставные, поясничный. У больного отмечаются сухость во рту, тошнота, рвота, диарея, судороги, анемия.
Симптомы болезни появляются через 7-15 дней после укуса инфицированного комара. В редких случаях симптомы манифестируют лишь спустя 5-12 месяцев (это характерно для малярии, вызванной P. vivax и P. ovale). В этот период происходит процесс преобразования и накопления паразитов в клетках печени. Остановить развитие заболевания могут только специфические противомалярийные препараты.
У детей могут наблюдаться дыхательная недостаточность, вызванная метаболическим ацидозом, и церебральная малярия.
Диагностика малярии
Лихорадка и озноб у человека, возвращающегося из эндемичной области, являются показанием для срочного обследования на малярию.
Перечень основных диагностических мероприятий:
1. Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
- общий анализ крови;
2. Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
- биохимический анализ крови;
- УЗИ органов брюшной полости;
Следует отметить, что при ранней диагностике в большинстве случаев в рутинных анализах крови наблюдаются тромбоцитопения, анемия и снижение гематокрита без существенных изменений лейкоцитарной формулы.
К каким врачам обращаться
Заболевание выявляет и контролирует врач-инфекционист. Лица, перенесшие малярию, находятся на диспансерном учете у врача-инфекциониста и в течение 2 лет проходят периодическое обследование на носительство плазмодиев. При развитии осложнений может потребоваться помощь узких специалистов.
Лечение малярии
Лечение больного малярией должно осуществляется только в условиях стационара противомалярийными препаратами и под строгим наблюдением врача. Если не начать лечение в течение первых 24 часов, малярия может развиться в тяжелую болезнь, часто заканчивающуюся летальным исходом.
Этиотропное лечение малярии осуществляют специальными противомалярийными препаратами. Симптоматическое и патогенетическое лечение включает дезинтоксикационные мероприятия, восстановление микроциркуляции, противоотечную терапию, борьбу с гипоксией.
Внутривенно вводят коллоидные, кристаллоидные, сложносолевые растворы. Проводят оксигенотерапию, гемосорбцию, гемодиализ.
Для лечения осложнений малярии используют глюкокортикостероиды. По показаниям переливают плазму или эритроцитарную массу.
Осложнения
К осложнениям малярии относят:
- церебральную форму (малярийная кома);
- инфекционно-токсический шок (малярийный алгид);
- гемоглобинурийную лихорадку;
- острую почечную недостаточность;
- острый отек легких;
- нефротический синдром;
- разрыв селезенки;
- ДВС-синдром.
Профилактика малярии
Основным способом профилактики и снижения риска передачи малярии является борьба с переносчиками, обработка помещения и одежды инсектицидами.
Защита от укусов комаров с помощью натуральных или синтетических репеллентов должна быть предусмотрена как во время пребывания в помещении, так и вне его.
Известно, что москиты не любят запах томатов, валерианы, табака, масла базилика, аниса, кедра и эвкалипта. Пару капель эфирного масла добавляют в растительное масло и наносят смесь на открытые участки тела.
С целью предупреждения развития малярии может потребоваться прием профилактических медицинских препаратов (химиопрофилактика) до поездки, во время нее и после возвращения. Препарат и схему приема назначает врач.
Профилактические меры включают:
- использование перметрин- или пиретрумсодержащих инсектицидов в виде спрея (пролонгированного действия) внутри помещений;
- установку защитных сеток на окна и двери;
- использование москитной сетки (желательно, пропитанной перметрином или пиретрумом) вокруг кровати;
- обработку одежды и инвентаря средствами, содержащими 0,5% перметрин, который сохраняет свои защитные свойства после нескольких стирок;
- применение антимоскитных репеллентов, таких как диэтилтолуамид 25-35% на открытые участки кожи;
- ношение защитных рубашек с длинными рукавами и брюк, особенно между закатом и рассветом, когда комары Anopheles особенно активны.

Беременным женщинам и детям грудного возраста, проживающим в эпидемических районах с высокой интенсивностью передачи инфекции, рекомендуется проводить интермиттирующую профилактическую терапию тремя дозами сульфадоксина-пириметамина в рамках регулярной вакцинации.
Источники:
- Большая Медицинская Энциклопедия (БМЭ), под редакцией Петровского Б.В., 3-е издание, том 13.
- Клинические рекомендации. Малярия у взрослых, Минздав России, 2014.
- Скворцов В.В., Кулинич А.В., Мирзоян С.К. Малярия // Медицинская сестра. — 2018; 20 (4). – С. 28-31.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
Поделитесь этой статьей сейчас
Рекомендации
-
2478
09 Марта
-
2464
09 Марта
-
2467
07 Марта
Похожие статьи
Лихорадка Эбола
Лихорадка Эбола: причины появления, симптомы, диагностика и способы лечения.
Абсцесс легкого
Абсцесс легкого: причины появления, симптомы, диагностика и способы лечения.
Лептоспироз
Лептоспироз: причины появления, симптомы, диагностика и способы лечения.
Амилоидоз
Амилоидоз: причины появления, симптомы, диагностика и способы лечения.
Гастрит
Гастрит – это наиболее распространенное воспалительное заболевание слизистой оболочки желудка. Гастрит возникает из-за нарушения равновесия между процессами, обеспечивающими защиту или вызывающими повреждение слизистой оболочки желудка.
Опубликовано: 14.09.2021 11:00:00 Обновлено: 14.09.2021 Просмотров: 22064

Малярия относится к числу самых распространенных инфекций по всему миру. Особо восприимчивы к заболеванию дети до 5 лет и беременные женщины [1]. Заражение происходит через укус комара, который выполняет роль переносчика возбудителя – малярийных плазмодий. Наиболее опасной считается тропическая малярия, вызываемая паразитом Plasmodium falciparum.
Для заболевания характерны периодическое повышение температуры, увеличение печени и селезенки, снижение уровня гемоглобина. Первые симптомы обычно выражены слабо, поэтому инфекция чаще всего диагностируется на поздней стадии, когда уже развилось тяжелое поражение. В связи с этим борьба с малярией основана на своевременном выявлении и эффективном лечении инфекции. Для профилактики применяют инсектициды для уничтожения переносчиков и вакцины против возбудителей.
Как происходит заражение
Ученым, изучающим малярию, не сразу удалось выяснить, что это за болезнь, и как происходит инфицирование.
Возбудитель малярии – это простейшие рода Plasmodium, представители которого паразитируют в организме людей, вызывая различные виды заболевания:
- трехдневная малярия (Plasmodium vivax);
- малярия овале (Plasmodium ovale);
- четырехдневная малярия (Plasmodium malaria);
- тропическая малярия (Plasmodium falciparum).
Паразиты попадают в кровь здорового человека при укусе самок комаров вида Anopheles. Комары – всего лишь переносчики. Кусая зараженного человека, насекомые поглощают половозрелые клетки паразита, которые в организме комара за 1-2 недели размножаются и продуцируют инфекционные спорозоиты. Эти клетки перемещаются к слюнным железам комара и при последующем укусе переносятся в здоровый организм. Затем спорозоиты с током крови попадают в печень, созревают до половозрелой стадии и после разрушения клетки печени попадают в кровь, проникая в эритроциты. Этот цикл обуславливает характерные клинические признаки заболевания.
При тропической малярии, которую вызывает Plasmodium falciparum, зараженные эритроциты прилипают к внутренней оболочке кровеносных сосудов (эндотелию), что вызывает их закупорку и ишемию – нарушение работы или тяжелое повреждение тканей и органов из-за местного снижения кровообращения. Больше всего страдают головной мозг, легкие, почки и желудочно-кишечный тракт.
Симптомы малярии
Признаки проявляются в основном через 10-14 дней после заражения. В условиях умеренного климата или при сильном иммунитете латентный период (без клинического проявления) занимает от одного до трех месяцев.
Малярия может начинаться с общего недомогания – лихорадки, озноба, головной боли. Эти симптомы могут длиться несколько месяцев. По мере прогрессирования заболевания появляются боли в суставах, кровь в моче, желтуха, признаки ишемии (судороги, кома, кровоизлияния в глаза) и нарушения работы внутренних органов (почечная и печеночная недостаточность, нефрит, нефроз, увеличение печени и селезенки).
У детей наблюдаются одышка, бледность или синюшность кожи, возбуждение на фоне сниженной физической активности, бессонница или частые пробуждения, судороги.
Заражение плода приводит к самопроизвольному аборту, мертворождению, рождению детей со сниженным весом или с врожденной инфекцией.
Диагностика малярии
Главная задача при сборе анамнеза и первичном осмотре пациента – распознать признаки инфекции, установить риск заражения и его источник.
Проводят комплекс лабораторных исследований:
- общий анализ крови, в частности гематокрит (процент содержания эритроцитов в крови) и лейкоцитарная формула (позволяет установить наличие острой или хронической инфекции);
- световая микроскопия крови: толстый мазок для выявления плазмодий в эритроцитах и тонкий мазок для определения вида паразита;
- иммунологический анализ (экспресс-тест): работает по принципу выявления в крови особых белков – малярийных антигенов;
- серологический анализ выявляет антинуклеарные антитела к паразиту, что позволяет установить не только текущую, но и перенесенную инфекцию;
- метод полимеразной цепной реакции (ПЦР) применяется, если предыдущие анализы на малярию не подтвердили диагноз. Точность выявления инфекции с помощью ПЦР составляет 95%.
Стоит отметить, что при первых признаках заражения выявить паразитов в крови сложно, поэтому микроскопию следует проводить через несколько дней.
Лечение малярии
При подозрении на малярийную инфекцию терапию можно начать без подтверждения диагноза, если пациент проживает на территории с высоким риском заражения или вернулся из поездки в такую страну, а также в случае невозможности провести лабораторные исследования.
После подтверждения диагноза лечение направлено на прерывание жизненного цикла паразита в организме, предотвращение тяжелых осложнений у пациента и смертельного исхода. Конкретный терапевтический подход зависит от выявленного возбудителя и стадии инфекции, а также индивидуальных особенностей пациента (хронические или сопутствующие заболевания, состояние иммунитета, у женщин наличие беременности, отсутствие ответа на антималярийные препараты).
Для достижения максимального эффекта применяют комбинированную терапию. Основные лекарства от малярии включают производные артемизинина, хинин или его производное хлорхинин в сочетании с примахином. При четырехдневной малярии примахин не назначают из-за устойчивости ее возбудителя к этому препарату. Тяжелая тропическая малярия поддается лечению артесунатом, артеметером и хинином, а при их недоступности – хинидином для инъекций под контролем ЭКГ. Осложнения заболевания лечатся согласно общепринятым схемам.
Для предотвращения рецидивов и при чувствительности возбудителя пациенту после выписки назначают длительный прием примахина.
Профилактика малярии
На сегодняшний день существуют широкие возможности для путешествий, включая страны с повышенным риском заражения малярией. В поездки часто отправляются наиболее подверженные заболеванию категории людей: дети и беременные женщины. В связи с этим целесообразно обеспечить путешественникам консультацию у специалистов перед отъездом для повышения информированности населения.
Кроме того, возможен самостоятельный прием препаратов из группы аминохинолинов, если планируется путешествие в страны с высокой заболеваемостью или в соседних районах были зарегистрированы случаи инфекции. В связи с частыми случаями фальсификации антималярийных препаратов рекомендуется покупать их заранее в достаточном количестве и брать с собой в дорогу.
На месте можно использовать:
- специальные защитные сетки от комаров на окнах, дверях и вокруг кровати;
- спреи на основе инсектицидов для обработки одежды, палаток, инвентаря;
- спреи на основе антимоскитных репеллентов непосредственно на открытых участках кожи;
- ношение специальной одежды с длинными рукавами и штанинами, особенно в часы активности комаров [2].
Также местные власти проводят мероприятия по уничтожению личинок и куколок комаров возле водоемов, а также окрыленных комаров и мест их выплода.
Перспективным направлением в борьбе против инфекции считается разработка прививки от малярии. Несмотря на то, что она не исключает риск заражения, ее применение значительно снижает заболеваемость. Вакцина RTS, S (Mosquirix) считается самой эффективной на сегодняшний день, сокращая вероятность заражения тропической малярией в среднем на 50% [3].
Список литературы
- Малярия. Всемирная организация здравоохранения.
https://www.who.int/ru/news-room/fact-sheets/detail/malaria. - Малярия. Брошюра ВОЗ «Международные проездки и здоровье», глава 7.
https://www.who.int/ith/2017-ith-chapter7_1-ru.pdf. - ВОЗ приветствует глобальное финансирование здравоохранения для создания противомалярийной вакцины. Всемирная организация здравоохранения.
https://www.who.int/ru/news/item/17-11-2016-who-welcomes-global-health-funding-for-malaria-vaccine.
Малярия (она же болотная лихорадка) – очень опасное инфекционное заболевание, заражение которым чаще всего происходит через укус комара. Болезнь характеризуется высоким уровнем смертности, поэтому требует особого внимания.
Будучи крайне опасным, это заболевание не раз влияло на исторические события – становилось причиной смерти известных людей (Данте, Колумб, Александр Македонский), являлось определяющим фактором в разных войнах, приводило к упадку целые страны.
Малярия распространена в определенных странах: Вьетнам, Колумбия, Индия, Шри-Ланка, Бразилия, отдельные части Африки. В местах обитания малярийных комаров проживает около 40% всего населения земного шара. Ежегодно недуг уносит больше жизней, чем туберкулез и пневмония.
Пути передачи
Основной путь передачи – укус малярийного комара (самки). Но есть и другие, более редкие пути заражения:
- от зараженной матери к ребенку;
- при переливании крови от зараженного человека;
- при инъекции шприцем, которым до этого пользовался зараженный.
Суть болезни в том, что во время укуса через кровь в печень попадают паразиты – малярийные плазмодии. Они разрушают эритроциты и продолжают размножаться, поражая все новые и новые кровяные клетки.
Симптомы
Проявляются симптомы малярии через разные промежутки времени после заражения: от 1 до 4 недель. К признакам инфицирования малярийными плазмодиями относят:
- лихорадку;
- повышенную потливость;
- слабость;
- головные боли.
Нередко первоначальные признаки выражены слабо, но постепенно они начинают усиливаться. Один из признаков болезни – циклическое проявление симптомов: обострение длится в течение 6-10 часов, затем наступает спад. В это время (около 2-5 часов) человек часто впадает в глубокий сон. Еще через 2-3суток обострение повторяется.
К другим признакам болезни также относятся:
- ломота в суставах;
- увеличение печени, селезенки;
- диарея;
- повышенная температура тела;
- тошнота и рвота;
- анемия;
- сильная слабость;
- проблемы в работе сердца.
При обнаружении первых признаков, даже довольно слабых, необходимо немедленно обратиться за медицинской помощью. Лечение этой болезни в домашних условиях невозможно и может привести к смерти человека!
Осложнения
Малярия опасна тем, что в результате действия паразитов страдают многие органы. Возможные осложнения:
- отек головного мозга;
- острая почечная недостаточность;
- сердечная недостаточность;
- серьезное поражение паразитами разных внутренних органов;
- малярийная кома;
- психические расстройства.
Развитие заболевания зависит и от его вида, который определяется по типу возбудителя.
Сложнее всего переносят заражение дети в возрасте до 5 лет. Около 67% всех летальных исходов из-за этого недуга приходится именно на их счет.
Виды
Выделяют четыре вида малярии:
- тропическая. Она наиболее распространена и опасна – чаще других вызывает осложнения. Более 90% случаев приходится именно на этот тип;
- четырехдневная. Названа так она по той причине, что острые приступы болезни чаще всего происходят через 72 часа;
- трехдневная. В данном случае приступы будут происходить чаще – в среднем через 40-48 часов;
- овале-малярия. Цикл приступов аналогичен предыдущему варианту.
Важно понимать, что после заболевания и выздоровления не вырабатывается иммунитет к повторному заражению. Такой иммунитет может выработаться через год и спустя несколько заражений, однако и в этом случае он не очень эффективен, так как может действовать только на отдельные виды паразитов и не давать полной защиты, а лишь уменьшать симптомы.
Статистика заболеваний в России
В России и в Москве не живут возбудители данного заболевания. Все случаи, которые обнаруживаются у жителей страны, привозные. Встречаются они не так часто – 0,1 случай на 100 тыс. населения. За последние годы в Москве и других городах страны не обнаружено случаев местной передачи болезни. Однако возбудитель малярии по-прежнему остается опасным для тех, кто отправляется в страны, где он распространен.
Диагностика
Диагностика малярии проводится на основе симптомов и анализа крови. Если есть причины подозревать заражение, но первый анализ дает отрицательный результат, исследование делается повторно через 4-6 часов – в таком случае методы лабораторной диагностики дают более точный результат.
Лечение
Проводится лечение малярии исключительно в стационаре под контролем врачей. Основой программ при работе с больными является использование хинина. Другие препараты выбираются в зависимости от региона, о котором идет речь. Дело в том, что паразиты часто вырабатывают устойчивость к тем или иным веществам – это касается и антибиотиков, которые применяют для симптоматического лечения. Часто наряду с общим планом пациенту требуется индивидуальный подход, чтобы добиться максимально качественного результата.
Профилактика
На данный момент нет лицензированной вакцины, которая бы отлично зарекомендовала себя в борьбе с малярией, однако некоторые препараты находятся в стадии тестирования и уже довольно удачно себя показывают.
Пока вакцина не введена, профилактикой малярии являются:
- прием специальных противомалярийных препаратов. Прием начинается за 1-2 недели до поездки в страну, где эта болезнь актуальна, продолжается весь срок пребывания в очаге или поблизости, а также спустя 4-6 недель после того, как человек покинул опасную зону. Важно: лекарственные средства (может назначить только врач) не защищают от заражения, но, если это случится, помогают перенести заболевание легче. Без врача назначать себе специальные препараты нельзя – их комбинация подбирается с учетом региона и устойчивости местных паразитов к разным веществам;
- детальное знакомство со всеми симптомами малярии. Их важно знать, чтобы не пропустить болезнь. Часто причиной летальных случаев является именно то, что люди поздно обращаются за помощью, не понимая, с чем они имеют дело;
- составление плана на случай болезни. Ключевой момент заключается в том, чтобы заранее найти клиники или врачей, которые занимаются лечением болезни. А еще следует убедиться, что по месту есть препараты для лечения – в противном случае на длительный срок пребывания их лучше везти с собой;
- соблюдать все меры безопасности: обрабатывать кожу и одежду специальными средствами от комаров, носить светлые вещи, постоянно осматривать себя и их. В жилых помещениях нужно обязательно пользоваться противомоскитными сетками и накидками на спальное место. Важно, чтобы сетки не были повреждены.

Чем аккуратнее будет человек, чем строже он будет соблюдать клинические рекомендации при малярии, тем выше шанс, что он не столкнется с заболеванием. А если это и случится, у него будет гораздо больше шансов легко перенести болезнь без серьезных осложнений.
Вопрос-ответ по теме
Для кого заболевание опаснее всего?
В зоне риска находятся маленькие дети, беременные женщины, а также люди с иммунитетом, ослабленным по разным причинам. Так, очень сложно переносят это заболевание люди с ВИЧ и другими видами иммунодефицитов. У них чаще проявляются осложнения при малярии.
Лечится ли малярия?
Это заболевание требует длительного и тщательного лечения, но при своевременном обращении к врачу и качественной профилактике пациент полностью выздоравливает. Однако риски по-прежнему остаются очень высокими.
Чем мазать малярию?
Недопустимо использовать любые средства самостоятельно, не обратившись к врачу. Болезнь лечится исключительно(!) под контролем медиков, препараты подбираются индивидуально в зависимости от того, в каком регионе произошло заражение.
Общая информация
Малярия – острое лихорадочное заболевание, вызываемое паразитами рода Plasmodium, которые передаются людям через укусы инфицированных самок малярийных комаров (Anopheles). Малярию у человека вызывают пять видов паразита, два из которых – P. falciparum и P. vivax – представляют наибольшую угрозу. P. falciparum является самым опасным для жизни малярийным паразитом, который больше всего распространен на африканском континенте. P. vivax – доминирующий малярийный паразит в большинстве стран за пределами Африки к югу от Сахары.
Первые симптомы малярии – лихорадка, головная боль и озноб – обычно появляются через 10‑15 дней после укуса инфицированным комаром и могут быть слабовыраженными, что затрудняет выявление заболевания. При отсутствии лечения малярия, вызванная P. falciparum, может в течение 24 часов развиться в тяжелую форму и привести к летальному исходу.
В 2021 г. риску малярии подвергалась почти половина мирового населения. Вероятность заражения малярией и развития тяжелой формы болезни значительно выше среди некоторых групп населения: младенцев, детей в возрасте младше пяти лет, беременных женщин и лиц с ВИЧ/СПИДом, а также среди лиц с низким уровнем иммунитета, прибывающих в районы с интенсивной передачей малярии, в частности трудящихся-мигрантов, мобильных групп населения и лиц, совершающих поездки.
Бремя болезни
Согласно последнему изданию Всемирного доклада о малярии, в 2021 г. малярией во всем мире заболело 247 миллионов человек по сравнению с 245 миллионами в 2020 г. Количество умерших от малярии в 2021 г. году составило 619 000 человек по сравнению с 625 000 человек в 2020 г.
В результате перебоев, вызванных распространением COVID-19, за два пиковых года пандемии (2020–2021 гг.) избыточная заболеваемость малярией составила 13 миллионов случаев, а избыточная смертность – 63 000 миллионов случаев. Непропорционально высокая доля глобального бремени малярии приходится на Африканский регион ВОЗ. В 2021 г. в этом регионе произошло 95% всех случаев заболевания малярией и 96% случаев смерти от нее. Примерно 80% умерших от малярии в регионе составили дети в возрасте младше пяти лет.
Более половины всех случаев смерти от малярии в мире произошли в четырех африканских странах: Нигерии (31,3%), Демократической Республике Конго (12,6%), Объединенной Республике Танзания (4,1%) и Мозамбике (3,9%).
Профилактика
За последние два десятилетия повышение доступности рекомендованных ВОЗ средств и стратегий профилактики малярии, в том числе эффективных мер по борьбе с переносчиками и профилактических противомалярийных препаратов, во многом способствовало уменьшению глобального бремени этой болезни.
Борьба с переносчиками
Борьба с переносчиками – обязательный компонент стратегий по борьбе с малярией и ее элиминации, поскольку это позволяет эффективно предупреждать заражение и уменьшать передачу болезни. Двумя основными способами борьбы с переносчиками являются применение обработанных инсектицидом противомоскитных сеток (ОИС) и распыление инсектицидов остаточного действия внутри помещений (РИОДВП).
Успехам мирового сообщества в борьбе с малярией угрожает формирование устойчивости комаров Anopheles к инсектицидам. По данным последнего издания Всемирного доклада о малярии, применение ОИС ограничивается также такими факторами, как недостаточная доступность сеток, их быстрое изнашивание в результате повседневного использования и несвоевременной замены, а также изменение поведенческих особенностей комаров, кровососущая активность которых, по некоторым данным, сдвигается на более ранние часы, когда люди отдыхают на улице перед отходом ко сну, что позволяет комарам избегать воздействия инсектицидов.
Методы профилактической химиотерапии
Профилактическая химиотерапия – метод предупреждения случаев заражения малярией и их последствий с помощью лекарственных средств или в сочетании с другими мерами. Она предусматривает назначение в определенные периоды наибольшего риска малярии полных курсов лечения противомалярийными препаратами представителям уязвимых групп населения (как правило, младенцам, детям в возрасте младше пяти лет и беременным женщинам) независимо от того, инфицированы ли получатели терапии малярийным плазмодием. Профилактическая химиотерапия включает круглогодичную химиопрофилактику малярии (КХПМ), сезонную химиопрофилактику малярии (СХПМ), интермиттирующую профилактическую терапию беременных (ИПТб) и детей школьного возраста (ИПТш), химиопрофилактику малярии после выписки (ХПМВ) и массовое назначение препаратов (МНП). Эти безопасные и экономически эффективные стратегии призваны дополнять собой текущую деятельность по борьбе с малярией, в том числе меры по борьбе с переносчиками, оперативной диагностике случаев с подозрением на малярию и лечению больных с подтвержденным диагнозом противомалярийными препаратами.
Вакцина
Начиная с октября 2021 г. ВОЗ рекомендует также широко использовать среди детей, проживающих в районах с умеренным и высоким уровнем передачи малярии, вызванной P. falciparum, противомалярийную вакцину RTS,S/AS01. Вакцина доказала свою способность значительно снижать заболеваемость малярией, в частности и смертельной тяжелой формой малярии, среди детей младшего возраста.
Противомалярийная вакцина RTS,S: вопросы и ответы
Ведение больных
Своевременная диагностика и лечение малярии помогают уменьшить тяжесть болезни и предотвратить смерть пациента, а также способствуют снижению интенсивности передачи малярии. ВОЗ рекомендует во всех случаях с подозрением на малярию подтверждать диагноз при помощи диагностического теста на выявление паразита (микроскопического исследования или диагностического экспресс-теста). Диагностический тест позволяет медицинским специалистам быстро отличить малярийную лихорадку от немалярийной, помогая правильно подобрать тактику лечения.
Наиболее эффективной из существующих схем лечения, особенно в случае малярии P. falciparum, является артемизинин-комбинированная терапия (АКТ). Основной задачей лечения является быстрое и полное удаление паразита, что позволяет избежать прогрессирования неосложненного случая в тяжелую форму, а также летального исхода.
Устойчивость к противомалярийным препаратам
За последнее десятилетие глобальным усилиям по борьбе с малярией начинает препятствовать формирование устойчивости к противомалярийным препаратам в подрегионе Большого Меконга. ВОЗ также обеспокоена недавно полученными сообщениями о случаях лекарственно-устойчивой малярии в Африке. Для разработки стратегий лечения для эндемичных по малярии стран, а также своевременного выявления устойчивости к препаратам и борьбы с ней требуется регулярный мониторинг эффективности лекарственных средств.
Дополнительную информацию о работе ВОЗ по решению проблемы устойчивости к противомалярийным препаратам можно найти на веб-странице о программе элиминации малярии в подрегионе Меконга. ВОЗ также разрабатывает стратегию по противодействию лекарственной устойчивости в Африке.
Элиминация
Элиминация малярии определяется как достигнутое в результате целенаправленных действий прерывание местной передачи конкретного вида малярийного паразита в пределах определенного географического района. Предотвращение возобновления передачи инфекции требует непрерывных усилий.
В 2021 г. число стран, зарегистрировавших у себя менее 1000 случаев местной передачи заболевания, составило 35 по сравнению с 33 странами в 2020 г. и всего 13 странами в 2000 г. Страны, в которых в течение как минимум трех лет подряд не было зарегистрировано ни одного местного случая малярии, соответствуют критериям для подачи заявки в ВОЗ на сертификацию элиминации малярии. С 2015 г. Генеральный директор ВОЗ сертифицировал в качестве свободных от малярии девять стран: Мальдивы (2015 г.), Шри-Ланку (2016 г.), Кыргызстан (2016 г.), Парагвай (2018 г.), Узбекистан (2018 г.), Аргентину (2019 г.), Алжир (2019 г.), Китай (2021 г.) и Сальвадор (2021 г.).
Страны и территории, сертифицированные ВОЗ в качестве свободных от малярии
Эпидемиологический надзор
Эпиднадзор за малярией предполагает непрерывный и систематический сбор, анализ и интерпретацию данных о малярии и использование таких данных в ходе планирования, реализации и оценки практических медико-санитарных мер. Совершенствование надзора за случаями заболевания малярией и смерти от нее помогает министерствам здравоохранения определять наиболее затронутые болезнью районы и группы населения и позволяет странам отслеживать меняющиеся тенденции заболеваемости. Надежные системы эпиднадзора за малярией также помогают странам разрабатывать эффективные меры по защите здоровья населения и оценивать результативность своих программ по борьбе с малярией.
Деятельность ВОЗ
Обновленная в 2021 г. Глобальная техническая стратегия ВОЗ по борьбе с малярией
на 2016–2030 гг. устанавливает технические параметры работы во всех эндемичных по малярии странах. Она призвана направлять и обеспечивать поддержкой региональные и национальные программы в ходе их работы по противодействию малярии и достижению ее элиминации.
Эта стратегия ставит далеко идущие, но достижимые глобальные задачи, включая:
- сокращение к 2030 г. заболеваемости малярией не менее чем на 90%;
- сокращение к 2030 г. показателей смертности от малярии не менее чем на 90%;
- элиминацию малярии не менее чем в 35 странах к 2030 г.;
- предупреждение повторного появления малярии во всех свободных от малярии странах.
В соответствии со Стратегией Глобальная программа по борьбе с малярией обеспечивает координацию международных усилий ВОЗ по борьбе с малярией и достижению ее элиминации посредством:
- разработки, популяризации и содействия принятию норм, стандартов, политики, технических стратегий и руководящих принципов;
- независимой оценки глобального прогресса;
- разработки подходов для укрепления потенциала, совершенствования систем и ведения эпиднадзора; и
- выявления факторов, угрожающих эффективной борьбе с малярией и ее элиминации, а также поиска новых направлений деятельности.
Малярия (итал. mala aria — «плохой воздух», ранее известная как «болотная лихорадка») — группа трансмиссивных инфекционных заболеваний, передаваемых человеку при укусах комаров рода Anopheles («малярийных комаров») и сопровождающихся лихорадкой, ознобами, спленомегалией (увеличением размеров селезёнки), гепатомегалией (увеличением размеров печени), анемией. Характеризуется хроническим рецидивирующим течением. Вызывается паразитическими протистами рода Plasmodium (80-90 % случаев — Plasmodium falciparum).
Малярия ежегодно вызывает около 350-500 миллионов инфицирований и около 1,3-3 миллиона смертей у людей. На районы Африки южнее Сахары приходится 85-90 % этих случаев, в подавляющем большинстве инфицируются дети в возрасте до 5 лет. Смертность, как ожидается, вырастет вдвое на протяжении следующих 20 лет.
История изучения малярии
Есть предположение, что люди болеют малярией уже в течение 50000 лет. Считается, что родиной малярии является Западная Африка (P. falciparum) и Центральная Африка (P. vivax). Молекулярно-генетические данные свидетельствуют, что предпаразитический предок плазмодия был свободноживущим простейшим, способным к фотосинтезу, который приспособился жить в кишечнике водных беспозвоночных. Также он мог жить в личинках первых кровососущих насекомых отряда Diptera, которые появились 150-200 миллионов лет назад, быстро приобретя возможность иметь двух хозяев. С появлением человека развились малярийные паразиты, способные к смене хозяина между человеком и комарами рода Anopheles. Древнейшие найденные окаменелости комаров с остатками малярийных паразитов имеют возраст 30 миллионов лет.
Первые летописные свидетельства лихорадки, вызванной малярией, были обнаружены в Китае. Они датируются приблизительно 2700 годом до н. э., временем правления династии Ся.
Что провоцирует Малярия:
|
Возбудителями малярии являются простейшие рода Plasmodium (плазмодии). Для человека патогенны четыре вида этого рода: P.vivax, P.ovale, P.malariae и P.falciparum В последние годы установлено, что малярию у человека в Юго-Восточной Азии вызывает также пятый вид — Plasmodium knowlesi. Человек заражается ими в момент инокуляции (впрыскивания) самкой малярийного комара одной из стадий жизненного цикла возбудителя (так называемых спорозоитов) в кровь или лимфатическую систему, которое происходит при кровососании. После кратковременного пребывания в крови спорозоиты малярийного При инфекциях, вызываемых P.falciparum и P.malariae, печёночная Эритроцитарная, или клиническая, стадия малярии начинается с Эпидемиология малярии Источником инфекции является больной или паразитоноситель, в крови Наиболее эффективным источником инфекции являются дети, которые Больной или паразитоноситель заразен для комара в течение всего Возбудители малярии находят хозяев у разных представителей Существует три пути заражения малярией: трансмиссивный, Главный путь передачи трансмиссивный. Переносчиками малярии Основные переносчики малярии в Украине: Жизненный цикл комаров состоит из ряда стадий: яйцо Созревание водных стадий развития переносчика также зависит от На процесс развития плазмодиев малярии в организме комара влияет Для спорогонии требуется температура не ниже +16°С. Спорогония P. От этого зависит сезон передачи малярии. В тропиках сезон передачи В зонах умеренного и субтропического климата сезон передачи малярии В комарах, находящихся на зимовке, спорозоиты погибают, поэтому Заражение малярией возможно также при переливании крови, а также Возможно внутриутробное заражение плода через плаценту при наличии При этих формах заражения развивается шизонтная малярия, при которой отсутствует фаза тканевой шизогонии. Восприимчивость к малярии всеобщая. Только к P. vivax невосприимчивы представители негроидной расы. Распространение малярии обусловлено географическими, климатическими Ареал тропической малярии меньше, т. к. для развития P. falciparum Второе место по распространению в Африке занимает четырехдневная P. ovale встречается преимущественно в странах Западной и В Украине малярия практически ликвидирована и регистрируется Завозят малярию на территорию Украины из тропических стран и из Наибольшую часть завозных случаев составляет трехдневная малярия, Регистрируются случаи завоза с неустановленной причиной заражения — Европейское бюро ВОЗ в связи с политической и экономической Под влиянием этих факторов возможно формирование новых очагов В соответствии с классификацией ВОЗ выделяют 5 типов очагов малярии: Для оценки уровня заболеваемости малярией на определенной Показателем интенсивности риска заражения малярией по классификации |
||
Патогенез (что происходит?) во время Малярии:
|
По способу заражения различают спорозоитную и шизонтную малярию.Спорозоитная инфекция — это естественное заражение через комара, со слюной которого в организм человека проникают спорозоиты. В этом случае возбудитель проходит тканевую (в гепатоцитах), а затем эритроцитарную фазы шизогонии. Шизонтная малярия обусловлена При тканевой шизогонии явные проявления малярии отсутствуют, Непосредственной причиной приступов малярийной лихорадки является Циркулирующие в крови чужеродные вещества раздражают ретикулярные Важное значение в патогенезе малярии имеет сенсибилизация организма В основе патогенеза злокачественных форм (Н. Н. Озерецковская, 1980 Типичны для малярии рецидивы. Причиной ближних рецидивов в первые 3 |
||
Симптомы Малярии:
|
Все клинические проявления малярии связаны лишь с эритроцитарной шизогонией.
Наиболее ярким клиническим проявлением малярии является лихорадка, На начальном этапе развития инфекции выделяют следующие периоды: Существует 4 видовых формы малярии: трехдневная, овале-малярия, четырехдневная и тропическая. Каждая видовая форма имеет свои особенности. Однако типичными для Малярия — полициклическая инфекция, в ее течении выделяют 4 На фоне приступов увеличиваются селезенка, печень, развивается Трехдневная малярия. Длительность инкубационного периода: минимальная — 10 — 20 дней, при заражении брадиспоро-зоитами — 6 — 12 и более месяцев. Характерны продромальные явления в конце инкубации. За несколько Малярия овале. По многим Приступы лихорадки наступают через день и в отличие от 3-х дневной Четрырехдневная малярия. Тропическая малярия. Такое разнообразие органных симптомов затрудняет диагностику, является причиной ошибочных диагнозов. Длительность тропической малярии от 6 мес. до 1 года. У лиц, впервые встречающих с инфекцией и не имеющих иммунитета, Малярийная кома — Нередко церебральная патология отягощается острой почечной недостаточностью. Не менее тяжелым течением характеризуется гемоглобинурийная Алгидная форма тропической малярии встречается реже и характеризуется холероподобным течением. Смешанная малярия. Клиника малярии у частично иммунных. Малярия у детей. Дети до 6-месячного возраста, рожденные иммунными женщинами, в этих На коже — высыпания в виде геморрагии, пятнистых элементов. Быстро нарастает анемия. У детей старших возрастных групп малярия обычно протекает так же, как и у взрослых. Малярия у беременных. Прививная (шизонтная) малярия. В прошлые годы для лечения больных шизофренией, нейросифилиса В настоящее время в зависимости от условий заражения инфицированной Жизнеспособность плазмодиев в крови доноров при 4°С достигает 7-10 дней. Основным отличием шизонтной малярии является отсутствие Следует отметить, что посттрансфузионная малярия может протекать и в Рост случаев шизонтной малярии в настоящее время связан с распространением наркомании. При лечении таких больных нет необходимости назначать тканевые Иммунитет при малярии. Врожденный иммунитет может Приобретенный активный иммунитет обусловлен У коренных жителей высокоэндемичных районов тропической Африки, где В высокоэндемичных районах дети до трехмесячного возраста малярией Не теряют значения попытки создания искусственного приобретенного Предприняты попытки создания мерозоитных и гаметных Осложнения малярии: малярийная кома, разрыв селезенки, гемоглобинурийная лихорадка. |
||
Диагностика Малярии:
|
Диагностика малярии базируется на анализе клинических проявлений болезни, данных эпидемиологического и географического анамнеза и подтверждается результатами лабораторного исследования крови. Окончательный диагноз видовой формы малярийной инфекции основан на результатах лабораторного исследования крови. Для лабораторной диагностики применяют паразитологический и иммунологический методы исследования. Паразитологический метод — Вероятность обнаружения плазмодиев в толстой капле в 20 — 40 раз При режиме исследований, рекомендуемом ВОЗ для массовых От концентрации паразитов в крови зависит вероятность их Паразитемия выше порога обнаружения носит название патентной, а ниже его — субпатентной. При выявлении у больного косвенных признаков малярийной инфекции В лабораторном ответе указывают латинское название возбудителя, Для контроля эффективности лечения и выявления возможной Через сутки после начала лечения уровень паразитемии должен Наличие паразитов в препаратах крови на 4-й день |