Установите соответствие между характеристиками и структурами эмбриона, обозначенными цифрами на схеме: к каждой позиции, данной в первом столбце, подберите соответствующую позицию из второго столбца.
ХАРАКТЕРИСТИКИ
А) отсутствует у эмбрионов амфибий и рыб
Б) ворсинчатая оболочка эмбриона
В) защищает эмбрион от механических воздействий
Г) ранняя стадия развития организма
Д) защищает эмбрион от высыхания при развитии вне водной среды
Е) принимает участие в образовании плаценты
Запишите в ответ цифры, расположив их в порядке, соответствующем буквам:
| А | Б | В | Г | Д | Е |
Рассмотрите рисунки и выполните задания 5 и 6.
От момента образования зиготы и до выхода зародыша из яйцевых оболочек длится эмбриональный период развития.

Врач-пульмонолог, аллерголог-иммунолог
Задать вопрос
Специализируется на диагностике и лечении заболеваний органов дыхания и аллергии, владеет методиками проведения исследования функции внешнего дыхания, аллергологического тестирования с аллергенами, аутогемотерапии, специфической и неспецифической иммунотерапии.
Содержание
-
- УЗИ сканер HS60
- Эмбриология
- Эмбриология: стадия оплодотворения и образования зиготы
- Эмбриология: стадия дробления и образования бластоцисты
- Образование бластулы
- Эмбриология: стадия гаструляции
- Эмбриология: стадия гистогенеза и органогенеза внезародышевых и зародышевых органов
- Первый триместр беременности: изменения в организме женщины и развитие плода по неделям
- Какие системы организма начинают работать по-новому?
- Иммунная система
- Психоэмоциональные изменения
- Развитие плода по неделям в первом триместре
- 3 неделя гестации
- 4 неделя
- 5 неделя
- 6 неделя
- 7 неделя
- 8 неделя
- 9 неделя
- 10 неделя
- 11 неделя
- 12 неделя
- Заключение
- Развитие эмбриона после ЭКО по дням
- Что происходит в «0 день»?
- Что происходит в «1 день»?
- Что происходит на «2 день»?
- Что происходит на «3 день»?
- Что происходит на «4 день»?
- Что происходит на «5 и 6 день»?
- Когда делают перенос (обозначение ET)?
- Когда эмбрионы замораживают?
УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Эмбриология
Эмбриология человека – это направление науки, занимающееся изучением развития зародыша, то есть организма на ранних стадиях развития до рождения. Знания в области эмбриологии человека необходимы всем врачам, особенно работающим в направлении педиатрии и акушерства.
Знания эмбриологии оказывают помощь при диагностике нарушений в системе мать-плод, выявлении болезней детей после рождения, а также выявлении причин уродств.
На сегодняшний день знания в сфере эмбриологии применяют для выявления и ликвидации причин бесплодия, разработки противозачаточных препаратов, трансплантации фетальных органов. Приобрели актуальность проблемы трансплантации зародыша в матку, экстракорпорального оплодотворения и культивирования яйцеклеток.
Эмбриология изучает несколько стадий развития зародыша:
- оплодотворение с дальнейшим образованием зиготы;
- дробление и образование бластоцисты;
- гаструляцию – процесс образования зародышевых листов и осевых органов;
- органогенез и гистогенез внезародышевых и зародышевых органов;
- системогенез.
Внутриутробное развитие делится на три основных периода:
- начальный – первая неделя;
- зародышевый – вторая-восьмая недели;
- плодный – начинается с девятой недели и завершается рождением ребенка.
В среднем внутриутробное развитие человека продолжается 280 суток.
Эмбриология: стадия оплодотворения и образования зиготы
Оплодотворение – процесс слияния мужских и женских половых клеток, в результате которого восстанавливается диплоидный набор хромосом и возникает новая клетка – оплодотворенная яйцеклетка (зигота). Для возможности оплодотворения концентрация в эякуляте сперматозоидов должна соответствовать 20-200 млн/мл, а их общее количество – 150 млн/мл.
Процесс оплодотворения состоит из трех фаз:
- дистантного взаимодействия и сближения гамет;
- контактного взаимодействия с активацией яйцеклетки;
- проникновения сперматозоида в яйцеклетку с последующей сингамией (слиянием).
Дистантное взаимодействие обеспечивает хемотаксис — совокупность специфических факторов, отвечающих за повышение вероятности встречи мужских и женских половых клеток. В этом процессе важную роль играют вырабатываемые половыми клетками химические вещества.
Сразу после эякуляции происходит процесс капацитации – сперматозоиды под воздействием секрета женских половых путей приобретают оплодотворяющую способность. На механизм капацитации большое влияние оказывают гормональные факторы (например, прогестерон), активизирующие секрецию маточных труб.
Оплодотворение происходит в маточных трубах, ему предшествует осеменение, обусловленное хемотаксисом.
При контактном взаимодействии сперматозоиды приближаются к яйцеклетке, а затем вступают в контакт с ее оболочкой.
Далее происходит процесс проникновения головки и хвоста спермия в овоплазму. На периферии овоплазмы образуется оболочка оплодотворения.
В организме женщины в течение 12 часов после сближения мужского и женского пронуклеусов образуется одноклеточный зародыш – зигота.
Эмбриология: стадия дробления и образования бластоцисты
Дробление – это последовательный процесс деления зиготы без роста бластомеров. У человека дробление полное, асинхронное и неравномерное.
После первого дробления в организме женщины образуются два бластомера. Один из бластомеров обладает более крупными размерами и темной окраской, второй – светлый и более мелкий.
Из крупного бластомера происходит образование зародыша и большинства провизорных органов: плодной части плаценты и соединительной ткани хориона, желточного мешка, амниона, аллантоиса. Из второго бластомера развивается трофобласт.
Образование бластулы
Мелкие клетки в процессе дробления делятся быстрее крупных и обрастают их снаружи. Таким образом, образуется морула – скопление клеток. Внутри нее расположены крупные клетки, названные эмбриобластом, а снаружи мелкие клетки, названные трофобластом.
В ходе деления клеток морула увеличивается в размерах, клетками зародыша начинает секретироваться жидкость и накапливаться под трофобластом.
В дальнейшем объем жидкости увеличивается, образуется полость внутри зародыша, наполненная такой жидкостью, эмбриобласт оттесняется к периферии и прилипает к трофобласту. Образуется бластоциста.
Трофобласт образует выросты – ворсинки, вследствие чего поверхность бластулы неровная. Трофобласт – это первый провизорный орган, образующийся у зародыша. В дальнейшем трофобласт войдет в состав плаценты. Посредством трофобласта происходит имплантация зародыша в слизистую оболочку матки.
Эмбриология: стадия гаструляции
В результате перемещения клеток после образования бластулы образуется гаструла – двуслойный зародыш. Процесс образования гаструлы назван гаструляцией.
В процессе гаструляции происходит интенсивное перемещение клеток – будущие зачатки тканей перемещаются в соответствии с планом структурной организации будущего полноценного организма.
На стадии гаструляции зародыш состоит из зародышевых листков — разделенных пластов клеток. Наружный слой – эктодерма, внутренний – энтодерма. У позвоночных животных образуется третий слой (средний) – мезодерма.
Из эктодермы развиваются:
- эпителий кожи;
- нервная система;
- эмаль зубов;
- органы чувств.
Из энтодермы развиваются:
- эпителий легких;
- пищеварительные железы;
- эпителий средней кишки.
Из мезодермы развиваются:
- кровеносная система;
- соединительная и мышечная ткани;
- половые железы;
- почки и др.
Выделяют несколько способов гаструляции:
- инвагинация – осуществляется путем втягивания в бластоцель стенки бластулы;
- деляминация – в эпителиальный пласт эктодермы преобразуются клетки, располагающиеся снаружи, а оставшиеся формируют энтодерму. Деляминация характерна для кишечнополостных;
- эпиболия – обрастание клетками при неполном дроблении внутренней массы желтка или обрастание клеток другими быстро делящимися клетками;
- иммиграция – миграция внутрь бластоцеля части клеток стенки бластулы;
- инволюция – вворачивание наружного пласта клеток, увеличивающего в размерах, внутрь зародыша.
Эмбриология: стадия гистогенеза и органогенеза внезародышевых и зародышевых органов
Органогенез – совокупность процессов, приводящих к формированию зачатков органов и их последующей дифференциации в процессе эмбрионального развития.
В органогенезе выделяют:
- нейруляцию – процесс образования нейрулы. В нейруле закладывается мезодерма, состоящая, в свою очередь, из зародышевых листков и осевого комплекса органов – хорды, нервной трубки и кишки. Клетки комплекса органов влияют друг на друга. Такое влияние носит название эмбриональной индукции.
- гистогенез – ряд процессов, обеспечивающих образование и восстановление тканей в ходе онтогенеза.
На сегодняшний день эмбриология стала одним из важнейших направлений науки. В медицине ее применение не ограничивается областью гистологии и анатомии. Эмбриология имеет важное значение в развитии профилактической медицины, направленной на разработку и тестирование новых медицинских препаратов, борьбу с наследственными заболеваниями. Эмбриология имеет большие перспективы, связанные с развитием генетики и ряда других наук.
Также эмбриология тесно связана с ЭКО, так как эмбриологический период является одним из важнейших этапов программы экстракорпорального оплодотворения.
Клиническая эмбриология изучает причины нарушений эмбрионального развития, механизмы развития уродств, а также способы влияния на эмбриогенез.
Разработки в области ЭКО стали возможными благодаря использованию высокотехнологической медицины и развитию клинической эмбриологии. Исход экстракорпорального оплодотворения в большой степени зависит от знаний и опыта специалиста-эмбриолога.
Первый триместр беременности: изменения в организме женщины и развитие плода по неделям
Первый триместр беременности — важный период, когда формируется организм и закладываются основные системы будущего малыша. В этой статье мы рассмотрим, что происходит в женском организме и как развивается эмбрион в начале беременности.
Какие системы организма начинают работать по-новому?
После зачатия ребенка происходят глобальные физиологические изменения в организме женщины. Большие перемены наблюдаются в работе эндокринной системы. Подавляется выработка гормонов передней доли гипофиза, которые отвечают за формирование и развитие фолликула в яичнике. Формируется желтое тело — гормонопродуцирующая железа, выполняющая ключевую роль в сохранении беременности на ранних сроках.
Временная железа образуется в правом или левом яичнике после овуляции и продуцирует прогестерон. Функции прогестерона:
- предотвращает выход новых яйцеклеток и развитие менструального кровотечения;
- стимулирует рост эндометрия, подготавливает слизистую оболочку матки к закреплению плодного яйца,
- обеспечивает имплантацию зародыша и его дальнейшее нормальное развитие;
- способствует образованию слизистой пробки в шейке матки, которая необходима для защиты эмбриона от инфекций;
- снижает тонус мышечного слоя матки, предотвращая его сокращение и выкидыш.
У небеременных женщин желтое тело рассасывается за две недели до менструации. В период вынашивания ребенка оно существует до 10-12 недель гестации, после чего временная железа перестает существовать и ее функции выполняет плацента.
Функционирование желтого тела обеспечивает гормон ХГЧ, который начинает вырабатываться тканью хориона на 6-8 день после слияния мужской и женской гамет. ХГЧ усиливает синтез половых гормонов и кортикостероидов, производимых в коре надпочечников.
Важным гормоном в период вынашивания ребенка является пролактин, который вырабатывается гипофизом. Начиная с 8 недели беременности, выработка пролактина возрастает. Это необходимо для подготовки молочных желез к грудному вскармливанию, а также для нормального формирования легочной ткани эмбриона.
На ранних стадиях беременности изменяется работа щитовидной железы. Орган увеличивается в размерах и начинает синтезировать больше гормонов, которые важны для развития эмбриона.
Иммунная система
В период вынашивания ребенка даже у абсолютно здоровой женщины снижаются защитные силы организма. Это связано с изменением гормонального фона и адаптацией организма к новым условиям.
Повышается вероятность острых воспалительных процессов и обострения хронических заболеваний. Могут обостряться патологии дыхательной, пищеварительной, мочеполовой системы. Часто ситуация осложняется тем, что многие медикаменты профилактического и лечебного действия при беременности противопоказаны.
Что может сделать беременная для укрепления иммунитета?
- Составить полезное меню. Свежие овощи и фрукты, кисломолочные продукты, рыба, орехи, зеленый чай — все это укрепляет иммунитет.
- Вести активный образ жизни и следить за массой тела. Избыточный вес и отсутствие активности снижают защитные силы организма.
- Избегать стрессов. Эмоциональные переживания угнетают работу иммунной системы.
Кроме этого, во время беременности важно вовремя лечить любые воспалительные процессы. Все системы организма взаимосвязаны. Например, обычная простуда может стать причиной острого пиелонефрита или другого серьезного заболевания.
Психоэмоциональные изменения
Практически все женщины во время беременности подвержены резким эмоциональным перепадам, ведь изменение гормонального фона влияет на работу центральной нервной системы. Психоэмоциональное состояние беременной часто ухудшается во время токсикоза. В связи с этим у беременной могут возникать:
- плаксивость;
- раздражительность;
- головокружение;
- сонливость.
Как правило, такие проявления характерны только для ранних стадиях беременности. С эмоциональным напряжением в первом триместре помогут справиться полноценный сон, умеренные физические нагрузки, приятные дела и хобби.
В рамках консультации вы сможете озвучить свою проблему, врач уточнит ситуацию, расшифрует анализы, ответит на ваши вопросы и даст необходимые рекомендации.
Развитие плода по неделям в первом триместре
Зачатие ребенка происходит в период овуляции, после оплодотворения яйцеклетки сперматозоидом. Как правило, овуляция совпадает с 10-16 днем менструального цикла.
Внутриутробное развитие человека делится на два этапа: эмбриональный и фетальный. Первый этап — период от момента оплодотворения яйцеклетки до десятой недели беременности.
Во время эмбрионального этапа происходят важные процессы: дробление и имплантация эмбриона в полость матки, образование нервной пластинки (зачатка центральной нервной системы) и ее замыкание в нервную трубку, формирование органов и плаценты.
Стоит различать эмбриональный и акушерский сроки беременности. Первый считается от момента зачатия, второй — от начала последней менструации. Как правило, разница между этими сроками составляет две недели.
Получается, что формирование и онтогенез эмбриона начинается только на третьей неделе беременности акушерского срока. Рассмотрим подробнее, как происходит развитие плода по неделям во время первого триместра.
3 неделя гестации
После проникновения сперматозоида в яйцеклетку образуется зигота — диплоидная клетка, обладающая набором хромосом, равноценно полученных от женской и мужской гамет. Продолжительность образования диплоидной клетки составляет 25-30 часов.
Начинается деления зиготы и ее продвижение к матке. В начале деления зигота распадается на 2-4 бластомера (клетки округлой формы, образующие зародыш). С каждым днем число бластомеров увеличивается.
На четвертый день после зачатия зигота состоит из 12-14 бластомеров. Плотность эмбриональных клеток растет, и они тесно связываются между собой. Зародыш попадает в полость матки.
Образуется бластоциста (ранняя стадия развития эмбриона), которая имплантируется в эндометрий матки. Во время имплантации у беременной могут возникать сокращения матки и появляться кровянистые выделения, которые нередко принимают за менструацию. Однако, в отличие от месячных, кровотечение при имплантации невыраженное и кратковременное.
4 неделя
Имплантация ускоряет процесс развития эмбриобласта (внутренних клеток эмбриона), в результате чего формируются внезародышевые органы:
- хорион — оболочка, которая выполняет выделительную, дыхательную и защитную функции. После имплантации эмбриона на его поверхности начинают появляться первые ворсинки хориона. В дальнейшем часть клеток хориона разрушает стенку матки и участвует в формировании плаценты;
- амнион — водная оболочка, которая обеспечивает плоду оптимальные условия развития и защищает его от механических воздействий. Жидкость амниона состоит из белков, сахаров, минеральных солей и других веществ;
- желточный мешок, который выполняет кроветворную функцию. Сначала его размеры превышают размеры эмбриона. После 12 недели гестации этот временный орган уменьшается в размерах и полностью исчезает.
Происходит формирование первичной кишки. Из ее отделов в дальнейшем будут развиваться органы пищеварительной системы. На четвертой неделе гестации происходит закладка печени и поджелудочной железы.
После имплантации эмбриона в полость матки на месте крепления зародыша образуются зачатки плаценты. Процесс ее формирования завершится к 16 неделе гестации. Плацента обеспечивает плод необходимым кислородом, питательными веществами, защищает от инфекций, выводит продукты метаболизма.
К концу четвертой недели гестации женщина замечает, что ожидаемая менструация не наступает. В этот период могут возникать перепады настроения, быстрая утомляемость, повышенная чувствительность молочных желез.
5 неделя
К пятой неделе появляется нервная трубка — основа спинного и головного мозга. Из выпуклости в центральной части плода формируется сердце. В этот же период начинает образовываться гемоглобин, поэтому возрастает скорость потребления зародышем железа.
Начинает формироваться пуповина, которая станет связующим звеном между эмбрионом и плацентой. По мере роста плода увеличивается в размерах и пуповина.
В этот период у женщины могут появиться первые признаки токсикоза: тошнота, рвота, непереносимость некоторых продуктов и запахов.
6 неделя
У зародыша начинает биться сердце, закладывается вилочковая железа, которая отвечает за иммунитет. Формируются:
- зачатки рук и ног;
- полушария головного мозга;
- глазные впадины и слуховые проходы;
- органы выделительной системы.
Активно растут сосуды, устанавливается циркуляция крови.
7 неделя
Развиваются нервные волокна, пищевод, желудок, глотка. У зародыша появляются подобия кистей рук, первичные половые клетки. Поджелудочная железа начинает вырабатывать инсулин. Дыхательная система представлена пока только трахеей.
У женщины могут усиливаться признаки токсикоза, поэтому важно соблюдать обильный питьевой режим.
8 неделя
Этот период характеризуется формированием у эмбриона черт лица, а также развитием нижних и верхних конечностей. В глазах образуется сетчатка, верхние конечности способны сгибаться в локтях, и нижние — в коленях.
Половые органы приобретают характерный вид, но этого еще недостаточно для определения пола будущего ребенка.
9 неделя
В сердце появляются левые и правые предсердия и желудочки. Развиваются крупные кровеносные сосуды, эндокринные железы. Плацента начинает вырабатывать гормоны. Пальцы на нижних и верхних конечностях полностью сформированы.
10 неделя
Если в генотипе зародыша есть ген, который инициирует развитие мужского организма, то на десятой неделе гестации происходит активное развитие яичек, и они начинают вырабатывать гормон тестостерон.
В это же время у плода развивается зрительный нерв, в почках начинает образовываться моча. Повышается прочность костной ткани. Между брюшной и грудной полостями формируется диафрагма.
11 неделя
С 11 недели начинается фетальный период внутриутробного развития. Самочувствие большинства беременных стабилизируется: исчезает симптоматика токсикоза, раздражительность, быстрая утомляемость.
У плода сформированы важнейшие органы, лицо, полушария головного мозга. Происходит развитие мышечной ткани. Плод начинает совершать движения, но женщина их пока не чувствует.
12 неделя
Образуются вкусовые рецепторы языка. Активно развивается мозжечок — отдел мозга, который отвечает за выполнение целенаправленных движений, их скорость и сохранение тонуса мышц. Появляются зачатки ногтей и зубов.
Вилочковая железа представляет собой полноценный орган, в котором происходит дифференцировка Т-лимфоцитов. Пропорции тела у плода еще неправильные: голова большая, руки длинные, а ноги короткие и согнутые в коленях.
Кишечник увеличивается и начинает складываться в петли. В крови появляются лейкоциты, которые защищают организм от внешних и внутренних патогенных агентов.
Продолжается формирование половых желез. К концу 12-13 недели беременности становится возможным определить пол плода.
Заключение
Итак, во время 1 триместра беременности в организме женщины и будущего ребенка происходят серьезные изменения. Однако течение беременности и нормальное развитие эмбриона во многом зависят от поведения женщины.
Для того, чтобы беременность протекала без осложнений, важно вовремя проходить необходимое обследование, правильно питаться, вести активный образ жизни и избегать стрессов.
Развитие эмбриона после ЭКО по дням
Эмбриологический лист отражает все этапы работы, которые эмбриолог провел с клетками и эмбрионами пациента. В него заносится информация с момента получения ооцитов и спермы до момента переноса или криоконсервации эмбрионов, а именно оценка полученных ооцитов в день пункции, данные спермограммы, метод оплодотворения, оценка оплодотворения и этапы развития каждого эмбриона до 6-го дня. По сути, это все, что происходит с вашими клетками и эмбрионами в лаборатории. Эта информация помогает эмбриологам контролировать программу ЭКО, а также в случае неудачной попытки правильно подготовить пациента к следующей: внести необходимые изменения в протокол.
Статья проверена заведующей эмбриологической лабораторией, кандидатом биологических наук Апрышко Валентиной Петровной.
- Что происходит в «0 день»
- Что происходит в «1 день»
- Что происходит на «2 день»
- Что происходит на «3 день»
- Что происходит на «4 день»
- Что происходит на «5 и 6 день»
- Когда эмбрионы замораживают
- Часто задаваемые вопросы
- Нет времени читать?
Насколько подробная информация занесена в эмбриологический лист хорошо говорит о контроле качества в лаборатории. Чем больше информации занесено, тем лучше и качественнее эмбриологи могут провести статистический анализ данных, исключить ошибки на ранних этапах и в последующем улучшить протоколы процедур. История развития каждого эмбриона позволяет выбрать лучший эмбрион.
Что происходит в «0 день»?
В этот день у женщины на пункции получают яйцеклетки, которые окружены гранулезными клетками (кумулюсом). Из-за плотного слоя гранулезных клеток качество и зрелость яйцеклеток сразу определить точно невозможно, их не видно. Мужчины сдают сперму, и по показателям спермограммы эмбриолог принимает решение о методе оплодотворения: ЭКО, ИКСИ или ИМСИ. В зависимости от метода оплодотворения яйцеклетки либо очищаются от гранулезных клеток (ИКСИ, ИМСИ, ПИКСИ), либо нет (ЭКО). После чистки проводится точная оценка состояния ооцита.
Ооциты могут быть зрелыми (MII), незрелыми (MI и GV) или дегенеративными (Deg).
Стадии созревания ооцита в фолликуле
Возможные изменения в наружной оболочке ооцита
В зрелых, готовых к оплодотворению ооцитах определяется первое полярное тельце. В эмбриологическом протоколе зрелый ооцит обозначают MII. В ядрах зрелых ооцитов 23 хромосомы, в незрелых — 46 хромосом, поэтому их использование неэффективно. При нарушениях процессов созревания ооцита в фолликуле или при неправильно введенном триггере (ХГЧ) при стимуляции существует большая вероятность получения незрелых клеток, обозначаемых — MI и GV. Возможна и полная дегенерация ооцита (Deg).
При проведении ИКСИ или ИМСИ в каждую зрелую клетку эмбриолог вводит один сперматозоид. При ЭКО к неочищенным клеткам добавляют обработанные специальными растворами сперматозоиды. Затем оплодотворенные яйцеклетки ставят в инкубатор.
Оплодотворение при ЭКО и ИКСИ
Что происходит в «1 день»?
Через 18-20 часов после добавления сперматозоидов или ИКСИ (1-е сутки) оценивают произошло оплодотворение или нет. Если оплодотворение прошло нормально образуются два пронуклеуса. Это предшественники ядер будущих клеток-бластомеров, на которые начинает делиться оплодотворенная яйцеклетка. При правильном оплодотворении оба пронуклеуса четко различимы, их обозначают 2pN.
Если пронуклеусов не видно, то скорее всего оплодотворение не случилось (0pN). Иногда мы наблюдаем 1 пронуклеус (1 pN), в этом случае оплодотворение произошло, но за такими эмбрионами нужно пристально наблюдать, как правило, они имеют сниженный потенциал развития. Если мы наблюдаем 3 и более пронуклеусов, то оплодотворение произошло неправильно. «Неправильно» оплодотворенные ооциты не пригодны для дальнейшей работы и утилизируются
Образование пронуклеусов у эмбриона 1-го дня
Что происходит на «2 день»?
Пронуклеусы исчезают и эмбрионы начинают делиться. Оценка качества эмбрионов проводится через 40-42 часа после оплодотворения. Эмбриологи используют численно–буквенную систему оценки качества, где цифра означает количество бластомеров, а буква — их качество. Для обозначения эмбриона отличного качества используется буква «А», хорошего — «B», низкого — «С».
Для второго дня культивирования перспективными считаются эмбрионы — 4А, 4В, 5A, 5B.
Деление эмбриона на второй день
Что происходит на «3 день»?
Эмбрионы продолжают делиться. Оценка качества эмбрионов проводится через 72-74 часа после оплодотворения. В идеале дробление эмбриона должно быть симметричным (получаются бластомеры одинакового размера) и равномерным (все бластомеры претерпевают деление).
Для третьего дня культивирования перспективными считаются эмбрионы с восьмью и более бластомерами (8А, 8В, 9А, 9В, 10А, 10В).
Дробление эмбриона на 3 день
Эмбрион высокого и низкого качества
Что происходит на «4 день»?
К концу третьих и на четвертые сутки культивирования эмбрион начинает компактизацию — границы его клеток становятся неразличимы. Обычно оценка эмбрионов на четвертые сутки не проводится из-за малой информативности данной стадии развития. При проведении преимплантанционного генетического теста (ПГС) на этой стадии проводят хетчинг эмбрионов — проделывают отверстие в оболочке эмбриона.
Подробнее о ПГД эмбриона читайте в этом материале — примеч. altravita-ivf.ru.
Компактизация эмбриона на 4 день
Что происходит на «5 и 6 день»?
На пятые-шестые сутки, в идеале через 120 часов и более после оплодотворения эмбрион образует бластоцисту. Это стадия развития эмбриона, эмбрион на этой стадии похож на полый шар, внутри которого к стенке прикрепляется плотный комок клеток (внутриклеточная масса), стенки большого шара называют трофэктодермой. Впоследствии трофэктодерма участвует в образовании плаценты, а внутриклеточная масса — в образовании плода.
Оценка качества бластоцист учитывает ее размер, который отражается цифрами от 1 до 5; состояние внутренней клеточной массы (ВКМ) (от «A» до «С») (первая заглавная буква) и окружающих ее клеток – трофэктодермы (от «A» до «C»)(вторая заглавная буква).
Лучшими для переноса будут бластоцисты размера от 3 до 6, имеющие многоклеточную ВКМ и трофэктодерму – 5AA, 5AB, 5BB, 4AA, 4AB, 4BB, 3AA, 3AB, 3BB, 6AA, 6AB, 6BB.
Образование бластоцисты на 5-6 день
Оценка качества бластоцисты второго размера
Оценка качества бластоцисты третьего размера
Оценка качества бластоцисты четвертого размера
Оценка качества бластоцисты пятого размера
Оценка качества бластоцисты шестого размера
Когда делают перенос (обозначение ET)?
Перенос можно делать в любой день развития. Вероятность беременности выше при переносе на 5 день развития. Для успешной имплантации бластоцисте необходимо выйти из окружающей ее блестящей оболочки и закрепиться в эндометрии. Эмбриолог может помочь бластоцисте выйти из оболочки, сделав отверстие. Данная процедура называется хетчинг. Ее проводят непосредственно перед переносом.
Когда эмбрионы замораживают?
Обычно замораживают эмбрионы на 5-6 день развития, когда они достигают стадии бластоцисты. Таким образом, эмбрионы живут в лаборатории максимум 7 дней. В итоге, на эмбриологическом листе можно увидеть таблицу, в которой каждая манипуляция фиксируется. Судьбу и развитие каждого эмбриона можно проследить. Такое возможно, если в лаборатории не используется групповое культивирование эмбрионов, а каждый эмбрион занимает свою каплю со средой.
Все для Joomla . Бесплатные шаблоны и расширения.
Эмбриональное развитие человека
Во внутриутробном развитии человека условно выделяют три периода: период имплантации, эмбриональный и плодный период. Период имплантации длится от момента оплодотворения до 2 недель. Эмбриональный – до двух месяцев, плодный – от двух месяцев до рождения.
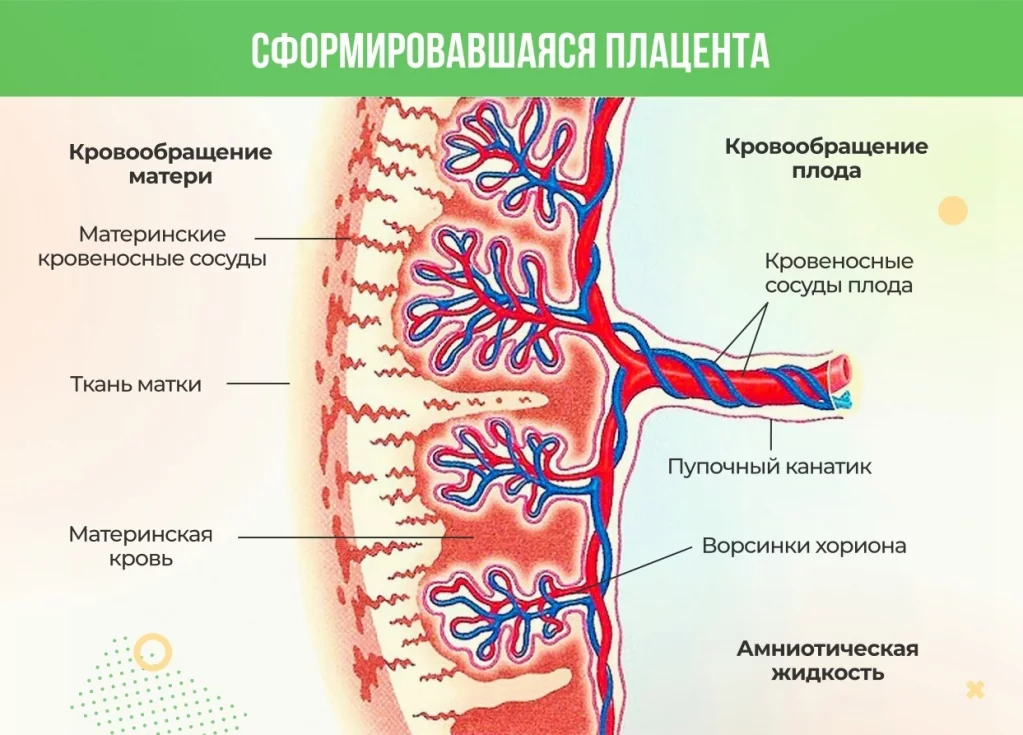
Для периода имплантации характерно дробление оплодотворенной яйцеклетки, продвижение ее по маточной трубе к полости матки и имплантация – внедрение в слизистую оболочку матки (на 6–7-й день после оплодотворения) и дальнейшее формирование плодных оболочек, создающих необходимые условия для развития зародыша. Зародышевые оболочки обеспечивают питание (трофобласт), создают жидкую среду обитания и механическую защиту (жидкость плодного пузыря). Клетки трофобласта образуют наружную оболочку – хорион. В эмбриобласте появляются две полости – амниотическая и желточный мешок. Амнион (водная оболочка) окружает развивающийся зародыш, защищая его от механических повреждений. Желточный мешок не содержит питательных веществ, рудиментарный орган. Из задней кишки развивается аллантоис, он приходит в соприкосновение с хорионом, образуется хориоаллантоис, из которого сформируется плацента. Плаценту с зародышем связывает пуповина, в которой проходит одна пупочная вена, несущая артериальную кровь к эмбриону, и две пупочных артерии, несущих венозную кровь к плаценте. Кровь матери и плода не смешивается.
Зародыш во время своего развития крайне чувствителен к лекарственным препаратам, алкоголю, никотину, инфекционным заболеваниям матери, избытку гормонов в организме матери. Все эти факторы могут привести к различным нарушениям в обмене веществ эмбриона, к различным уродствам и аномалиям. К моменту рождения под действием окситоцина нейрогипофиза происходит сокращение матки, и ребенок по родовым путям выталкивается наружу. В это время происходит разрыв амниотического мешка, отходят околоплодные воды. Появляется самостоятельное дыхание, пуповина перевязывается и перерезается.
Просмотров: 5281
В переводе с латинского, плацента — «лепёшка». Она является важнейшим органом при развитии беременности. Что это такое, какой она должна быть в норме, как влияет на состояние плода, что значит слово «хорион», какие патологии встречаются — вся информация представлена в статье.

Медицинский редактор
Врач акушер-гинеколог. Стаж работы по специальности с 2011 года.
Плацента: самое важное
Назвав этот орган латинским словом «лепёшка», древние доктора довольно точно охарактеризовали его. Плацента действительно похожа на большую лепёшку — она представляет собой дискообразный орган, который к концу беременности весит примерно 0,5 кг, имеет в диаметре 15-18 см и толщину 2-3 см.
Плацента начинает формироваться через неделю с момента оплодотворения и носит название хорион. До превращения в полноценный орган проходит некоторое время. Обычно бурное и активное развитие приходится на 15-16 неделю беременности. После 36 недели плацента прекращает расти.
Помимо слова «плацента», в научной литературе и обиходе используются термины «послед» и «детское место».
Зачем плацента нужна
Плацента выполняет целый ряд важных функций:
- Защита и иммунологический барьер. Плацента тормозит клетки, отвечающие за иммунный ответ в организме матери. Эти клетки могут посчитать плод инородным телом и запустить иммунологическую реакцию. Плацента предотвращает восприятие эмбриона враждебным для материнского организма. Также плацента пропускает материнские антитела, что защищает малыша от инфекций. В случае травм или ударов плацента амортизирует нагрузку на плод — это физико-механический компонент защиты.
- Питание, трофика, газообмен. Через плаценту к плоду поступают кислород и питательные вещества, а углекислый газ и продукты обмена выводятся. Важно: никотин, алкоголь, наркотики и лекарства также поступают в организм ребенка и могут ему навредить. Ранее мы опубликовали отдельный материал о том, как влияет курение беременной на плод.
- Секреция гормонов. Плацента образует две группы гормонов — белковые и стероидные. Белковыми гормонами являются хорионический гонадотропин (ХГ), плацентарный лактогенный гормон (ПЛГ) и релаксин. К стероидным гормонам плаценты относят прогестерон и эстрогены.
Все эти гормоны способствуют росту и развитию плода, а также сохранению беременности.
Функции плаценты обусловлены тем, что она связана с амнионом, окружающим плод. С ребёнком плаценту связывает пуповина.
Как всё устроено
Гистологически плацента имеет многослойное строение. Разобраться в нем удалось только с появлением возможности микроскопических исследований.
Можно сказать, что плацента развивается в двух направлениях: от матери к эмбриону и обратно. Со стороны матери развитие происходит из клеток эндометрия и представлено децидуальной оболочкой. К плоду она обращена амниотическим слоем.
Поверхность материнской части плаценты шероховатая для лучшего прикрепления к стенке матки. Со стороны зародыша детское место формируется из трофобласта — наружного слоя клеток эмбриона.
Послойно плацента выглядит так: клеточный слой эндометрия, базальная мембрана, рыхлая соединительная ткань, базальная мембрана трофобласта, его клеточные слои, синцитиотрофобласт (ворсинчатый слой).
Такое сложное строение обусловлено функциями плаценты и необходимостью обеспечения гемато-плацентарного барьера.
Стадии развития плаценты по неделям беременности
На каждом этапе гестации врач с помощью УЗИ оценивает зрелость плаценты. Это необходимо, чтобы отслеживать физиологичность течения беременности и прогнозировать состояние матери и ребёнка. Выделяют 4 стадии развития плаценты:
- Нулевая. Она определяется ориентировочно к 30-й неделе беременности. В этот период орган имеет однородную и равномерную структуру, относительно гладкую поверхность и работает на полную мощность.
- Первая. Диагностируется с 30 по 34 неделю нормального течения беременности. В этот момент плацента замедляет свой рост, в её структуре появляются вкрапления. Поверхность всё ещё ровная, но врач уже отмечает изменения.
- Вторая. Её фиксируют с 35 по 38 неделю беременности. Доктор отмечает неравномерность толщины детского места, его стенка становится тоньше. В ходе УЗИ становятся видны отложения солей.
- Третья. Отмечается с 38 недели срока гестации. В это время плацента окончательно созревает. Она приобретает дольчатую структуру, волнистую поверхность, а участки солевых отложений становятся явными и обширными.
Любые отклонения при развитии плаценты могут приводить к печальным последствиям для матери и ребёнка.
Ниже рассмотрим, какие бывают патологии плаценты.
Несоответствие стадии развития сроку беременности
В норме созревание плаценты начинается только в третьем триместре и завершается примерно на 38 неделе. Этот процесс называют физиологическим старением плаценты. Если детское место стареет раньше срока (например, вторую стадию врач фиксирует на 30-й неделе) или, наоборот, не достигает должного уровня зрелости своевременно, требуется срочное врачебное вмешательство.
- Преждевременное старение плаценты — патологическое состояние, когда созревание плаценты и её старение наступает раньше положенного срока. К нему приводят следующие факторы:
- Курение и алкоголизм;
- Перенесённые матерью во время беременности инфекции, в том числе ОРВИ, грипп и другие;
- Сахарный диабет;
- Привычка заниматься самолечением с помощью лекарств без согласования с врачом;
- Резус-конфликт, когда мама резус-отрицательна, папа резус-положителен, и малыш унаследовал отрицательный резус отца;
- Гестозы различных сроков и интенсивности;
- Аномалии развития и расположения плаценты;
- Гипертония и болезни сердечно-сосудистой системы;
- Гормональные сбои в материнском организме;
- Многоплодная беременность;
- Затяжной стресс;
- Плохая экология.
Также доктора отмечают, что предрасположенность к определённому течению беременности может передаваться от матери к дочери.
Преждевременное старение плаценты говорит о том, что детское место утрачивает свои функции раньше времени. Когда орган созревает своевременно, происходит компенсация его функций за счет организмов матери и плода. Если же созревание опережает сроки, ребенок не получает кислород и питательные вещества в нужном объёме, нарушается выведение продуктов обмена и углекислого газа. Также снижается защитная функция плацентарного барьера. Всё это приводит к нарушениям в развитии плода, вплоть до внутриутробной смерти ребёнка.
Детей, которые подверглись гипоксии во время беременности, можно отличить по повышенной болезненности, неврологическим нарушениям и задержкам в развитии. Часто страдает опорно-двигательный аппарат.
- Другая крайность — аномальная незрелость плаценты.
Чем больше срок беременности, тем более внушительный объём крови должен прокачиваться через плаценту, обеспечивая малыша всем необходимым и выводя наружу продукты жизнедеятельности. Незрелая плацента не может полноценно осуществлять свои функции. В ней задерживаются продукты обмена, уровень циркулирующего кислорода недостаточный. Проблема усугубляется тем, что повлиять данную ситуацию крайне сложно. Патологическая незрелость плаценты встречается значительно реже, чем преждевременное старение, но фатальные последствия фиксируются чаще.
К нарушению созревания плаценты приводит масса причин, в том числе:
- Сахарный диабет;
- Алкоголизм и табакокурение;
- Обострение заболеваний внутренних органов (особенно почек, печени, щитовидной железы и сердца);
- Нарушения в работе кроветворной системы, проблемы со свертываемостью.
По статистике в случаях, когда диагностирована патологическая незрелость плаценты, дети рождаются с серьезными, в том числе смертельными, заболеваниями. Поэтому первое, что предлагают сделать мамочке при обнаружении данного вида патологии — пройти обследование, чтобы определить состояние здоровья плода.
Неправильное расположение плаценты
При нормальном течении беременности формирование плаценты происходит в дне, на задней или передней стенке матки, реже на одной из боковых. Если же плацента развивается в нижней части матки, врачи говорят о предлежании плаценты. Оно может быть:
- Полным (когда внутренний зев полностью перекрыт органом);
- Частичным (когда зев перекрыт частично);
- Краевым (когда край зева совпадает с краем плаценты);
- Низким (когда край органа не доходит до зева, но плацента расположена в нижней части матки).
Нарушения расположения плаценты опасны спонтанными и обильными кровотечениями, что подвергает высокому риску жизни матери и ребёнка. При диагностировании предлежания плаценты тактика ведения беременной может быть разной в зависимости от остальных показателей и текущего состояния малыша и мамы. Но в любом случае беременность ведётся под особо тщательным контролем.
На ранних сроках беременности пугаться точно не стоит, потому что положение плаценты может измениться. Врачи называют это явление миграцией плаценты. Но после 30-й недели данному вопросу стоит уделить особое внимание.
Нарушения прикрепления плаценты к стенке матки
У данной патологии также есть варианты.
- Врастание плаценты в эндометрий матки. В данном случае состояние опасно возникновением осложнений во время родов. Плаценту приходится извлекать хирургически, а само родоразрешение может быть крайне травматичным для женщины;
- Врастание плаценты в рубцовую ткань стенки матки. Часто состояние развивается, если беременность наступила после перенесенного хирургического вмешательства, в том числе кесарева сечения, когда образовалась рубцовая ткань.
Отдельно стоит отметить про оптимальные сроки для родоразрешения при врастании плаценты. Следует понимать, что пролонгирование беременности до 38 недель является опасным сточки зрения риска развития кровотечения, отслойки плаценты, острой гипоксии плода, что может окончиться фатально как для матери, так и для ожидаемого ее ребенка. В таком случае докторами решается вопрос об индивидуальном оптимальном сроке, позволяющем не войти в зону риска и получить более зрелого малыша, средний срок при этом — 34-36 недель беременности.
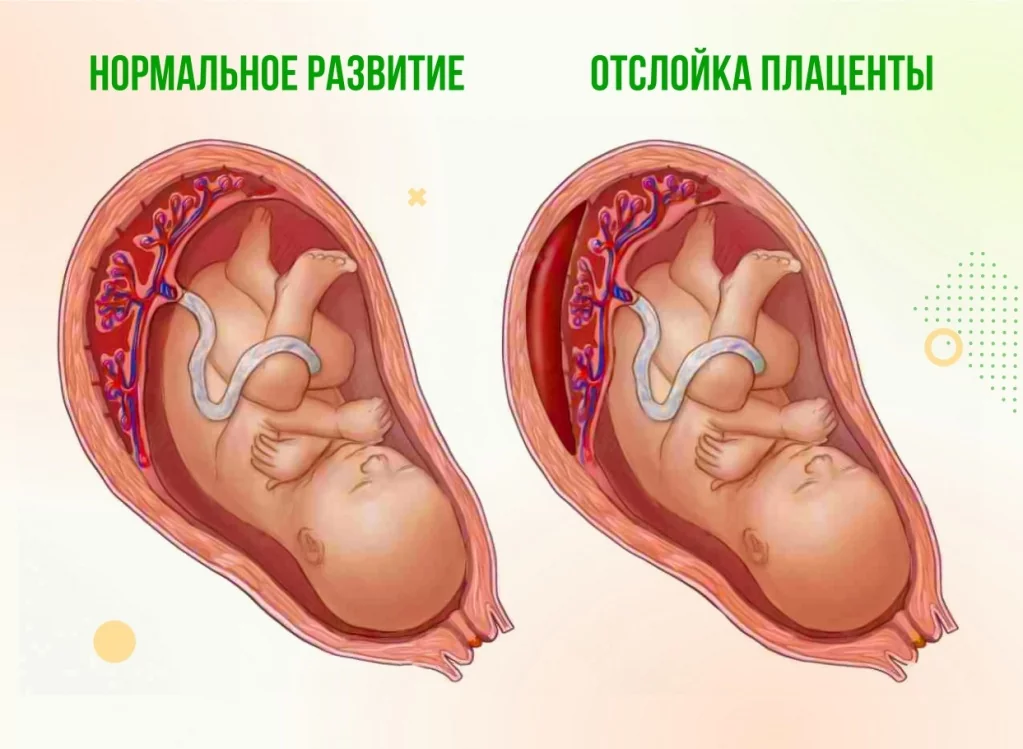
Отслойка плаценты
Состояние, когда детское место открепляется от стенки матки. Чем обширнее отслойка, тем опаснее ситуация для ребёнка. Прогноз при данной патологии крайне неблагоприятный. Это связано с тем, что нарушается подача кислорода к плоду, вплоть до полного прекращения. Это может привести к серьёзным нарушениям развития и даже к гибели ребёнка. Поэтому часто при данной патологии приходится проводить родоразрешение досрочно.
Плацентит
Плацентит — воспаление плаценты. Осложнение возникает в следствие инфекционного заболевания. Требует обязательного лечения, потому что без вмешательства приводит к инфицированию плода, его гипоксии и нарушениям развития.
Чрезмерное утолщение плаценты
При нормальном течении беременности детское место постепенно утолщается до 37 недели. Далее плацента прекращает свой рост или становится тоньше. При гиперплазии органа происходит нарушение газообмена и трофики плода, что ведет к негативным последствиям для ребёнка.
Нарушения кровотока
Они могут быть связаны с атеросклеротическими процессами, патологией сосудов, тромбообразованием и другими причинами. Во всех случаях это пагубно влияет на течение беременности, развитие плода и состояние матери.
Общие факторы, влияющие на развитие плаценты
Помимо причин, которые были ранее упомянуты, к нарушению развития плаценты ведут:
- Ожирение и анорексия;
- Возраст матери старше 35 лет;
- Генетические заболевания и наследственность;
- Приём лекарств, особенно бесконтрольный;
- Облучение;
- Тяжёлый и затяжной токсикоз.

Акция: Комплексная программа «Забота о здоровье женщины»
стоимость программы: 790 рублей
Записаться
Программа «Забота о здоровье женщины» включает в себя прием и консультацию врача гинеколога, сдачу необходимых анализов.
- Прием у врача-акушера-гинеколога
- Забор мазка
- Цитологическое исследование мазка на микрофлору
Что же после родов?
После того как малыш появился на свет, и пуповина перерезана, необходимость в плаценте пропадает. Она прекращает функционирование и покидает тело матери вместе с плодными оболочками. Внешний вид и состояние плаценты оценивают и на основании этих данных делают вывод о состоянии ребёнка. Если вид плаценты вызывает у врача сомнения, под наркозом проводят осмотр полости матки. Это делается, чтобы предотвратить отдаленные осложнения у женщины. Ведь остатки детского тела в полости матки могут провоцировать кровотечения и воспалительные процессы.
Профилактика нарушений развития плаценты
Вся профилактика сводится к бережному отношению к своему здоровью у будущей мамы. Необходимо избавиться от вредных привычек, следить за режимом труда и отдыха, контролировать рацион, ограничить стрессы.
Важно помнить, что негативные изменения в плаценте отследить самостоятельно практически невозможно. Поэтому следует регулярно посещать осмотры, сдавать необходимые анализы, проходить УЗИ и соблюдать рекомендациями врача. Нужно слушать своё тело и при малейших изменениях самочувствия обращаться к доктору. Такой подход поможет благополучно пройти весь срок беременности и подарить жизнь прекрасному малышу.
Эмбриогенез — ранний период индивидуального развития организма от момента оплодотворения (зачатия) до рождения. В каждый из его этапов зародыш имеет различные особенности структуры и развития. Ниже будет рассмотрено развитие плода, роль и функции плаценты и т.д.
- Трофобласт
- Ворсинчатая и основная децидуальная оболочка
- Структура плаценты
- Плацента при доношенной беременности
- Кровоснабжение плаценты
- Функции плаценты
- Амнион, пупочный канатик и амниотическая жидкость
- Кровообращение плода
Трофобласт
В начале второго месяца эмбриогенеза трофобласт имеет большое количество вторичных и третичных ворсинок, которые придают ему лучистый вид. Ворсинки погружены в мезодерму хорионической пластинки, а на периферии прикрепляются к материнской децидуальной оболочке с помощью внешнего слоя цитотрофобласта. Поверхность ворсинки покрыта синцитием, лежащим на одном слое клеток цитотрофобласта, покрывающего сердцевину ворсинки, образованную васкуляризированной мезодермой. Капиллярная система сердцевины стволовых ворсинок вступает в контакт с капиллярами хорионический пластинки и соединительной ножки, давая начало внезародышевой сосудистой системе.
В течение следующих месяцев от стволовых ворсинок отрастают многочисленные мелкие веточки в окружающие лакунарные и межворсинчатые пространства. Сначала эти ворсинки примитивные, но до начала четвертого месяца клетки цитотофобласта и некоторые соединительнотканные клетки исчезают. Таким образом, материнскую и плодовую сосудистую систему разграничивают только синцитий и эндотелиальная стенка кровеносных сосудов ворсинок хориона.
Синцитий может утончаться, и большие его сегменты с несколькими ядрами отрываются, попадают в межворсинчатые кровяные лакуны. Такие обломки — синцитиальные узлы — попадают в материнскую сосудистую систему и конечно дегенерируют, не оказывая никаких симптомов. Исчезновение клеток цитотрофобласта начинается от меньших ворсинок и переходит на большие. Хотя некоторые элементы цитотрофобласта остаются в больших ворсинках, они не участвуют в обмене веществ между материнской и плодовой системами кровообращения.
Ворсинчатая и основная децидуальная оболочка
В первые недели развития ворсинки покрывают всю поверхность хориона. В течение беременности ворсинки на эмбриональном полюсе продолжают расти и распространяться, давая начало ворсинчатому хориону. Ворсинки на противоположном полюсе дегенерируют, и к третьему месяцу эмбриогенеза образуется гладкий хорион. Разница в строении эмбрионального и протиембрионального полюсов хориона сказывается также и на структуре отпадной (децидуальной) оболочки, которая является функциональным слоем эндометрия и отторжения которой происходит при родах.
Часть отпадной оболочки над ворсинчатым хорионом — основная отпадная оболочка (базальная децидуальная оболочка) состоит из компактного слоя крупных децидуальных клеток, которые наполнены липидами и гликогеном. Децидуальный слой над протиембриональным полюсом называется сумочноотпадной оболочкой (капсулярной децидуальной оболочкой). При увеличении размеров хорионического пузыря этот слой растягивается и дегенерирует.
В связи с этим гладкий хорион вступает в контакт со стенкой матки и образуется пристеночная отпадная оболочка (париетальная децидуальная оболочка), с которой он сливается, облитерируя полость матки. Следовательно, единственной частью хориона, которая участвует в процессе обмена веществ, является ворсинчатых хорион, что вместе с отпадной оболочкой образует плаценту. При слиянии амниона и хориона образуется амниохориальная оболочка, которая облитерирует хорионическую полость. Именно эта оболочка и разрывается во время родов (при отхождении околоплодных вод).
Структура плаценты
В начале четвертого месяца развития плацента является сложившейся и состоит из двух частей: плодовой части, образованной ворсинчатые хорионом и материнской части, образованной основной отпадной оболочкой. Со стороны плода плацента ограничена хорионической пластинкой, а с материнской стороны — основной отпадной оболочкой, децидуальная пластинка которой глубоко врастает в плаценту.
В области соединения трофобласт и децидуальные клетки смешиваются. Этот участок характеризуется наличием децидуальной и гигантских синцитиальных клеток и богатым межклеточным аморфным веществом. К этому времени большинство клеток цитотрофобласта дегенерирует. Между хорионической и децидуальной пластинками расположены заполненные материнской кровью межворсинчатые пространства. Они развиваются из лакун синцитиотрофобласта и выстланы синцитием эмбрионального происхождения. Ветви ворсинок находятся в межворсинчатых кровяных лакунах.
В течение 4-5 мес отпадная оболочка образует многочисленные перегородки — децидуальные септы, которые выступают в межворсинчатые пространства, но не достигают хорионический пластинки. Такие септы имеют сердцевину из материнской ткани. Но их поверхность покрыта слоем синцития, который отделяет материнскую кровь в межворсинчатых лакунах от плодовой ткани ворсинок. Благодаря развитию септ плацента разделяется на отделы — котиледон. Вследствие того, что децидуальные септы не достигают хорионической пластинки, межворсинчатые пространства разных котиледонов сохраняют между собой контакт.
Вместе с ростом плода и расширением матки имеет место рост плаценты. Увеличение площади поверхности плаценты происходит по мере увеличения матки, в конце беременности плацента занимает около 15-30% внутренней поверхности матки. Рост толщины плаценты обусловлено разветвлением существующих ворсинок, а не их последующей пенетрацией в материнские ткани.
Плацента при доношенной беременности
В конце беременности плацента имеет дискообразную форму, диаметром 15-25 см, толщиной около 3 см, массой 500-600 г. Во время третьего периода родов она отрывается от стенки матки и примерно через 30 мин после рождения ребенка выталкивается из полости матки. Если рассмотреть плаценту после рождения, с материнской стороны можно различить 15-20 слегка выступающих участков — котиледонов, укрытых тонким слоем основной отпадноц оболочки. Борозды между котиледонами образованы децидуальными септами. Значительная часть децидуальной оболочки временно остается в матке и выталкивается с последующей маточным кровотечением.
Плодовая поверхность плаценты покрыта хорионической пластинкой. Многочисленные крупные артерии и вены (хорионические сосуды) сходятся к пупочному канатику. Хорион покрыт амнионом. Прикрепление пупочного канатика является преимущественно эксцентричным, может иметь место краевое и оболочечное прикрепления.
Изменения плаценты в конце беременности обусловлены уменьшением обмена между двумя системами кровообращения и включают:
1) увеличение количества фиброзной ткани в ворсинках;
2) утолщение базальных мембран в капиллярах плода;
3) облитерацию малых капилляров ворсинок;
4) откладывание фибриноида на поверхности ворсинок в зоне соединения и на хорионической пластинке. Усиленное образование фибриноида может вызвать инфаркты лакун и котиледонов плаценты (котиледон приобретает белый цвет).
Клинические корреляции
Аномалии плаценты. В норме плацента имплантируется на передней или задней стенке матки. Под предлежанием плаценты понимают ее аномальную имплантацию над внутренним зевом шейки матки:
1) полное предлежание плаценты — плацента полностью перекрывает внутренний зев;
2) частичное предлежание плаценты — плацента частично перекрывает внутренний зев;
3) краевое предлежание плаценты — край плаценты достигает края внутреннего зева;
4) низкое прикрепление плаценты (низкая плацентация) — плацента размещается в нижнем маточном сегменте, но не достигает края внутреннего зева.
Аномалии прикрепления плаценты включают следующие состояния: приросшая плацента — патологическая инвазия плаценты в поверхностный слой миометрия с полным или частичной отсутствием базальной децидуальной оболочки; вросшая плацента — патологическая инвазия плаценты во всю толщу миометрия; проросшая плацента — патологическая инвазия плаценты со сквозным проникновением в миометрий и периметрий, иногда с проникновением в близлежащие структуры.
Приросшая плацента приводит к невозможности отделения плаценты от стенки матки при рождении плода, что может привести к массивному кровотечению, шоку и смерти матери. Другие аномалии плаценты включают более редкие состояния:
1) валоподобная плацента — оболочки удваиваются позади ее края, образуя плотное кольцо вокруг периферии плаценты;
2) плацента в форме покрывала;
3) резервная плацента — дополнительная доля плаценты, которая имплантируется на некотором расстоянии от остальной плаценты;
4) предлежание сосудов пупочного канатика — оболочечное прикрепление пупочного канатика, когда сосуды плода проходят над внутренним зевом.
Кровоснабжение плаценты
Котиледон получает кровь из 80-100 спиральных артерий, пронизывающих децидуальную пластинку и входящих в межворсинчатые пространства с почти регулярными промежутками. Просвет спиральных артерий является узким, поэтому давление крови в межворсинчатом пространстве высок. Благодаря этому кровь попадает на значительную глубину в межворсинчатые пространства и омывает многочисленные ворсинки хориона оксигенированной кровью.
Когда давление уменьшается, кровь возвращается с хорионического пластинки в децидуальную оболочку и оттуда — в вены эндометрия. Таким образом, кровь из межворсинчатых лакун возвращается в материнскую циркуляцию через вены эндометрия.
Межворсинчатое пространство зрелой плаценты вмещает около 150 мл крови, которая обновляется 3-4 раза в минуту и омывает ворсинки хориона, площадь поверхности которых колеблется от 4 до 14 м2. Но плацентарный обмен происходит не во всех ворсинках, а только в тех, где сосуды плода тесно контактируют с синцитиальным покровом. В этих ворсинках синцитий образует дополнительные микроворсинки, которые увеличивают площадь контакта, и, следовательно, скорость обмена между кровью матери и плода.
Плацентарный барьер, отделяющий кровь матери от крови плода, сначала состоит из четырех слоев:
- эндотелия сосудов плода;
- соединительной ткани сердцевины ворсинки;
- цитотрофобластичного слоя;
- синцития.
С четвертого месяца плацентарная мембрана истончается благодаря тому, что эндотелий сосудов вступает в тесный контакт с синцитиальный мембраной, чем достигается увеличение скорости обмена. Но плацентарный барьер может пропускать много веществ. Учитывая, что материнская кровь в межворсинчатом пространстве отделена от крови плода производными хориона, плаценту человека относят к гемохориальному типу.
Функции плаценты
Основные функции плаценты включают:
1) газообмен между кровью матери и плода;
2) питательную функцию (обмен метаболитов и электролитов между матерью и плодом);
3) гормональную функцию (продукция гормонов);
4) передачу материнских антител, которые обеспечивают пассивный иммунитет плода;
5) детоксикационную функцию (детоксикация некоторых веществ).
Обмен газами. Обмен газов в плаценте (кислород, углекислый газ, окись углерода) происходит путем простой диффузии. Но количество кислорода, достигающего плода в составе материнской крови, первично зависит от скорости кровотока, а не от диффузии. Учитывая, что плод поглощает из материнской крови 20-30 мл кислорода ежеминутно, даже короткий перерыв в поставке кислорода является смертельной для плода.
Обмен питательными веществами и электролитами также интенсивен и увеличивается при прогрессировании беременности.
Передача материнских антител. Материнские антитела поглощаются синцитиотрофобластом путем пиноцитоза с последующей транспортировкой в капилляры плода. Таким образом плод получает материнские антитела, принадлежащие к иммуноглобулинам класса (Ид С), класса 78 и приобретает пассивного иммунитета против дифтерии, оспы, кори, но не получает иммунитета против ветряной оспы, коклюша и др. Пассивный иммунитет является очень важным, поскольку до рождения плод имеет ограниченную способность продуцирования собственных антител.
Гормональная функция. Основными гормонами, которые синтезируются в плаценте, является прогестерон, эстриол, хорионический гонадотропин и соматомаммотропин (плацентарный лактоген). Плацента продуцирует некоторое количество других гормонов:
- хорионический адренокортикотропин,
- хорионический тиротропин,
- релаксин,
- рилизинг-гормоны,
- нейропептид В,
- ингибин, активин и др.
В конце четвертого месяца плацента продуцирует достаточное количество прогестерона для сохранения беременности при удалении желтого тела или недостаточности его функции. Плацентарные гормоны, вероятно, синтезируются синцитиотрофобластом. Кроме прогестерона, плацента течение беременности продуцирует эстрогены (преимущественно эстриол), количество которых достигает максимума в конце беременности. Высокие концентрации эстрогенов стимулируют рост матки и молочных желез.
Синцитиотрофобласта также продуцирует хорионический гонадотропин человека (ХГЧ), действие которого подобно лютеинизирующему гормону передней доли гипофиза (ЛГ). Хорионический гонадотропин человека выводится с мочой матери; за его уровнем в крови и моче проводят диагностику и мониторинг беременности ранних сроков.
Соматомаммотропин (плацентарный лактоген) подобен гормону роста и обеспечивает плодный приоритет в использовании глюкозы из материнской крови, следовательно он в известной степени диабетогенного (контринсулярного) действия.
Клинические корреляции
Передача антител. Если плод является резус-положительным, а мать — резус-отрицательной (резус-конфликтная беременность), эритроциты плода при попадании в материнскую кровь могут вызвать образование антирезусных антител. Материнские антитела против антигенов плода возвращаются к нему и вызывают гемолиз эритроцитов плода. Причиной реакции антиген — антитело могут быть небольшие кровотечения с поверхности ворсинок. Гемолиз эритроцитов плода приводит к развитию гемолитической болезни, или эритробластоза плода. Своевременное профилактическое введение антирезусного антиимуноглобулину матери может предупредить или уменьшить риск гемолитической болезни плода.
Плацентарный барьер. Большинство материнских гормонов не проходит через плаценту. Степень проницаемости через плаценту других гормонов (тироксин и т.д.) является незначительным. Опасность могут представлять синтетические прогестины (производные андрогенов), которые способны вызывать маскулинизацию плода женского пола.
Синтетический эстроген диэтилстильбэстрол легко проходит через плаценту и вызывает аномалии развития матки, маточных труб, верхней трети влагалища, рак влагалища, а также аномалии развития яичек у индивидов, которые подлежали влиянию диэтилстильбэстрола.
Вирусы краснухи, цитомегаловирус, коксаки, оспы, ветряной оспы, кори, полиомиелита и другие легко проходят через плацентарный барьер и вызывают развитие внутриутробных инфекций, а также могут привести к гибели клеток и врожденные пороки развития. Большинство лекарств и метаболитов проникают через плаценту и могут вызвать поражение эмбриона. Употребление матерью наркотиков и их прохождения через плаценту может вызвать у плода привыкание к этим веществам и тяжелый абстинентный синдром после рождения.
Плацентарная недостаточность — клинический синдром, обусловленный морфологическими и функциональными изменениями в плаценте, что проявляется нарушением состояния, роста и развития плода. Выделяют три формы плацентарной недостаточности:
1) гемодинамическую, обусловленную нарушением маточно-плацентарного и плодово-плацентарного кровотока;
2) плацентарно-мембранную, характеризующейся снижением возможностей плацентарной мембраны к транспорту метаболитов;
3) клеточно-паренхиматозную, связанную с клеточной активностью трофобласта и плаценты.
Первичная плацентарная недостаточность развивается до 16-й недели беременности вследствие анатомических нарушений строения матки, васкуляризации и развития хориона, заболеваний беременной (аутоиммунные, диабет и др.) или воздействия неблагоприятных факторов внешней среды (инфекции, мутагены и др.).
Вторичная плацентарная недостаточность развивается в более поздние сроки беременности и является следствием нарушения маточно-плацентарного кровотока (гипертензивные болезни матери, аутоиммунные заболевания, преэклампсия и др.).
Выявляют острую плацентарной недостаточность (инфаркт, тромбоз, преждевременная отслойка плаценты) и хроническую плацентарную недостаточность (при хронической недостаточности маточно-плацентарного кровотока). Острая плацентарная недостаточность приводит к острой гипоксии и, нередко, смерти плода; хроническая плацентарная недостаточность вызывает хроническую гипоксию и задержку внутриутробного роста (ЗВУР) плода. Профилактика плацентарной недостаточности включает лечение заболеваний и инфекций матери до беременности. Лечение плацентарной недостаточности заключается в улучшении маточно-плацентарного кровотока и оксигенации плода, лечении материнских заболеваний и осложнений, приведших к развитию плацентарной недостаточности.
Амнион, пупочный канатик и амниотическая жидкость
Зона контакта между амнионом и зародышевой эктодермой (амниоэктодермальное сообщения) имеет овальную форму и получила название первичного пупочного кольца. На пятой неделе развития через это кольцо проходят следующие структуры:
1) связующий стебелек, содержащий алантоис и пупочные сосуды, которые представлены двумя артериями и одной веной;
2) желточный стебелек (яичный пролив), который сопровождается желточными сосудами;
3) канал, соединяющий внутризародышевую и внезародышевую полость. Желточный мешок локализуется в хорионической полости, т.е. в пространстве между амнионом и хорионической пластинкой.
В течение дальнейшего развития амниотическая полость быстро увеличивается за счет хорионический полости, и амнион окружает соединительную ножку и пролив желточного мешка, соединяя их и образуя первичный пупочный канатик. В дистальной части первичный пупочный канатик содержит желтковую пролив и пупочные сосуды, а в проксимальной — петли кишки и остатки аллантоиса.
Желточный мешок содержится в хорионический полости и сообщается с пупочным канатиком своим протоком. В конце третьего месяца амнион расширяется так, что вступает в контакт с хорионом, и хорионического полость облитерируется. Желточный мешок также облитерируется. Полость живота тогда становится недостаточной для кишечных петель, которые развиваются и некоторые из них в составе пупочного канатика выталкиваются в внезародышевое пространство. Эти вытолкнутые петли кишки формируют физиологическую пупочную грыжу. В конце 3-го месяца развития кишечные петли втягиваются в тело плода, а полость в пупочного канатика заростает.
После облитерации желточного протока и аллантоиса в пупочного канатика остаются только пупочные сосуды, окруженные вартоновой студней— специализированным типом соединительной ткани с высоким содержанием протеогликанов, которая функционирует как защитное окружение для сосудов пупочного канатика. Стинкы пупочных артерий имеют много мышечных и эластичных волокон, которые способствуют быстрому сужению и сокращению пупочных сосудов после перевязки пупочного канатика.
Амниотическая полость заполнена прозрачной водянистой жидкостью (амниотической жидкостью), которую частично производят амниотические клетки и которая первично происходит из материнской крови. Количество жидкости возрастает с 30 мл на 10-й неделе беременности до 350 мл — на 20-м и 800-1000 мл — на 37-й неделе. Амниотическая жидкость позволяет эмбриону двигаться и смягчает толчки, отделяет плод от амниона. Полный объем амниотической жидкости возобновляется каждые 3 часа. С начала 5-го месяца плод начинает заглатывать амниотическую жидкость: он выпивает около 400 мл амниотической жидкости в сутки, что составляет половину ее общего количества. С 5-го месяца в состав амниотической жидкости присоединяется моча плода, которая содержит преимущественно воду (конечные продукты метаболизма удаляются плацентой). Во время родов амниотическая оболочка формирует гидростатическое клин, который способствует расширению цервикального канала.
Клинические корреляции
Аномалии пупочного канатика. При рождении ребенка пупочный канатик имеет диаметр около 2 см и длину 50-60 см. Он извитую форму и может образовывать псевдоузлы. При увеличении своей длины пупочный канатик может охватывать шею плода, без неблагоприятных последствий, а очень короткий пупочный канатик может вызвать преждевременное отслоение плаценты во время родов. В норме пупочный канатик имеет 2 артерии и 1 вену. В 1 из 200 новорожденных присутствует только 1 артерия, причем 20% таких детей могут иметь пороки сердечно-сосудистой системы. Артерия пупочного канатика или не образуется (агенезия), или дегенерируют на ранних стадиях развития.
Амниотические перетяжки. Редко разрывы амниона в ранние сроки беременности могут привести к образованию амниотических перетяжек, которые охватывают части плода: конечности, пальцы рук. Это вызывает ампутации, кольцевые сужения, черепно-лицевые деформации.
Кровообращение плода
Перед рождением плода кровь от плаценты, примерно на 80% насыщенная кислородом, возвращается к плоду через пуповинную вену. Основная масса этой крови проходит через венозный пролив в нижнюю полую вену, минуя печень. Небольшая часть крови поступает в синусоиды печени и смешивается с кровью воротной системы кровообращения.
Сфинктерный механизм в венозном протоке регулирует поступление пуповинной крови в синусоиды печени. Если при сокращениях матки венозный приток растет, этот сфинктер закрывается, что предотвращает перегрузки сердца плода.
После короткого пути через нижнюю полую вену, где плацентарная кровь смешивается с деоксигенованой кровью, возвращающейся из нижних конечностей таза и почек, она попадает в правое предсердие. Из правого предсердия кровь попадает в овальное отверстие благодаря действию клапана нижней полой вены, и основная масса крови переходит в левое предсердие. Небольшая часть крови остается в правом предсердии благодаря задержанию ее нижним краем вторичной перегородки — раздельным гребнем. Здесь эта кровь смешивается с десатурированной кровью, которая возвращается от головы и верхних конечностей через верхнюю полую вену.
Из левого предсердия кровь, которая смешивается с небольшим количеством десатурированной крови из легких, попадает в левый желудочек и восходящую аорту. Поскольку венечные и сонные артерии являются первыми ветвями восходящей аорты, миокард и мозг поставляются хорошо оксигенированной кровью. Десатурованная кровь из верхней полой вены через правый желудочек попадает в легочный ствол.
Вследствие того, что сопротивление в легочных сосудах во время внутриутробной жизни высокое, основная масса крови проходит непосредственно в артериальный проток и нисходящую аорту, где она смешивается с кровью с проксимальной аорты. Из нисходящей аорты кровь направляется к плаценте двумя пуповинной артериями. Насыщение крови кислородом в пупочных артериях составляет около 58%. На пути от плаценты в органы плода кровь в пуповинной вене постепенно теряет высокую насыщенность кислородом через смешивания с десатурированной кровью. Смешивание крови может происходить в нескольких местах:
1) в печени (слияние с кровью, возвращающейся из воротной системы);
2) в нижней полой вене (с кровью от нижних конечностей, таза и почек);
3) в правом предсердии (с кровью от головы верхних конечностей);
4) смешивание с кровью от легких;
5) смешивание в месте вхождения артериального протока в нисходящую аорту.
Изменения кровообращения плода при рождении вызываются прекращением плацентарного кровотока и началом дыхания. В это время артериальный (Боталов) проток закрывается благодаря мышечным сокращениям ее стенки и количество крови, проходящей через легкие, растет. Это приводит к увеличению давления в левом предсердии. В это время давление в правом предсердии уменьшается вследствие прекращения плацентарного кровотока. Тогда первичная перегородка накладывается на вторичную, и овальное отверстие закрывается функционально. В сосудистой системе плода после рождения происходят выраженные изменения:
1. Закрытие пупочных артерий благодаря мышечным сокращением их стенок, термическим и механическим раздражителям, изменениям в насыщении кислородом. Полная анатомическая облитерация может продолжаться 2-3 мес. Дистальные части пупочных артерий образуют медиальные пупочные связки, а проксимальные части остаются открытыми и образуют верхние пузыре артерии.
2. Закрытие пуповинной вены и венозного протока происходит сразу после закрытия пупочных артерий. Кровь из плаценты еще некоторое время после рождения может поступать к плоду. После облитерации пуповинная вена образует круглую связку печени в нижнем крае серповидной связки. Венозный пролив проходит от круглой связки к нижней полой вены, также облитерируется и формирует венозную связь.
3. Закрытие артериального протока вследствие сокращения мышечной стенки наступает почти сразу после рождения и регулируется брадикинином и веществом, которое высвобождается в легких во время начального вдохе. Полная анатомическая облитерация длится 1-3 мес. Облитерированный артериальный проток образует артериальную связку.
4. Закрытие овального отверстия обусловлено повышением давления в левом предсердии и уменьшением давления в правых отделах сердца. С первым вдохом первичная перегородка прижимается к вторичной. В течение первых дней жизни такое закрытие является обратимым. Во время крика ребенка происходит сброс крови (шунт) справа налево, что вызывает временный цианоз новорожденного. В течение года перегородки полностью сливаются, хотя у 20% лиц полного анатомического закрытия не происходит (незаращение овального отверстия).
развиваются в процессе эмбриогенеза вне тела зародыша и обеспечивают его нормальное развитие и рост.
К ним относятся:
Амнион (плодный пузырь) — обеспечивает водную среду для развития зародыша. Его стенка состоит из:
- эпителия (сначала однослойного плоского, позже однослойного призматического, секретирующего амниотическую жидкость, которая заполняет полость амниона);
- соединительной ткани (она включает базальную мембрану, слой плотной и слой рыхлой волокнистой соединительной ткани).
Функции амниотической жидкости:
— защита плода от механических повреждений;
— обеспечение нормального развития конечностей плода;
— обеспечение нормального развития дыхательной, пищеварительной и мочевыделительной систем;
Желточный мешок — пузырек, связанный с кишечной трубкой. Его стенка состоит из
эпителия
и
соединительной ткани
.
Функции
:
— источник образования первых кровеносных сосудов и первых клеток крови;
— источник гонобластов — предшественников половых клеток;
— до 3-й недели эмбриогенеза — питательная.
Аллантоис — пальцевидное выпячивание, которое врастает в амниотическую ножку.
Это орган газообмена и выделения, так как по нему к хориону растут сосуды, располагающиеся в пупочном канатике. На 2-м месяце аллантоис редуцируется и как рудимент входит в состав пупочного канатика.
Пупочный канатик или пуповина — это упругий тяж, соединяющий зародыш с плацентой.
Состоит из:
- двух пупочных артерий;
- одной вены;
- рудиментов желточного мешка и аллантоиса,
Все эти компоненты окружены
слизистой соединительной тканью (Вартонов студень
), который предохраняет сосуды пуповины от сжатия.
Хорион развивается из трофобласта.
На ранних этапах хорион имеет
первичные ворсинки
, которые состоят из внутреннего слоя клеток — цитотрофобласта и наружного — симпластотрофобласта, который выделяет протеолитические ферменты, разрушающие слизистую оболочку матки и способствует имплантации.
Когда в первичные ворсины врастает соединительная ткань — это уже
вторичные ворсины
. После врастания в них кровеносных капилляров — это
третичные ворсины
. Часть ворсин хориона разрастается и образует ветвистый хорион (область плаценты), вторая большая часть ворсин образует гладкий хорион.
Плацента — временный орган, обеспечивающий связь плода с организмом матери.
Состоит из: 1)
зародышевой части
, представленной ветвистым хорионом и приросшей к нему амниотической оболочкой;
2)
материнской части
— видоизмененной слизистой (децидуальной) оболочкой матки. Содержит децидуальные клетки
Структурно-функциональной единицей плаценты является —
котиледон
. Он образован стволовой ворсиной и ее разветвлениями, находится в лакуне, заполненной материнской кровью и отделен от соседних котиледонов соединительнотканными септами.
Типы плацент:
— эпителиохориальная (ворсины хориона контактируют с эпителием эндометрия матки) характерна для свиньи, верблюда, лошади.
— десмохориальная (ворсины хориона разрушают эпителий и контактируют с подлежащей соединительной тканью эндометрия матки) характерна для жвачных.
— эндотелиохориальная (ворсины хориона разрушают эпителий и соединительную ткань и контактируют с эндотелием сосудов эндометрия) характерна для хищников.
— гемохориальная (ворсины хориона контактируют с кровью матери) характерна для человека, приматов.
Функции плаценты:
— дыхательная;
— транспорт питательных веществ, воды, электролитов;
— выделительная;
— эндокринная (синтез гормонов — хорионического гонадотропина (появляется в крови уже на 3-4 сутки беременности), плацентарного лактогена, прогестерона, эстрогена).
— защитная (плацентарный барьер).
Куратор темы – к.мед.н. С.В. Харченко.









